→ Definition: Von einer Hyperphosphatämie spricht man bei einer Serum-Phosphatkonzentration von > 1,6mmol/l (= > 5mg/dl). Werte zwischen 1,6-2,6mmol/l (= 5-8mg/dl) werden als milde und Werte zwischen 2,9-4,8mmol/l (= 9-15mg/dl) als schwere Hyperposphatämien bezeichnet. Bei Kindern findet man phyisologischerweise erhöhte Phosphat-Plasmasiegel bis 6mg/dl (= 2,0mmol/l).
→ Physiologie: Der Normbereich des Phosphat liegt zwischen 0,8-1,6mmol/l (= 2,5-5,0mg/dl).
→ I: 700g Phosphat befindet sich im Organismus:
→ 1) 75-85% liegt im Skelett-System, 14% in den Gewebestrukturen und < 1% in den extrazellulären Flüssigkeiten vor.
→ 2) Im Blut liegt es in 55% in frei-ionisierter Form, in 30% Komplexgebunden und in 15% an Plasmaproteine gebunden vor.
→ II: Und dient vor allem:
→ 1) Der Bildung von Ester- und Lipidverbindungen,
→ 2) Der Phosphorylierung intrazellulärer Prozesse
→ 3) Der Energielieferung für ATP und GTP und
→ 4) Der Pufferung.
→ III: Regulation: Die Serumphosphatkonzentration wird in besonderem Maße bestimmt durch die Fähigkeit der Niere, das über die Nahrung aufgenommene Phosphat zu eliminieren. Dabei kann der Nierengesunde bis zu 4g/d Phosphat ausscheiden.
→ 1) Phosphat wird über den Darm aufgenommen und die überflüssige Menge renal eliminiert.
→ 2) Die Phosphat-Regulation erfolgt über das Parathormon bzw. Calcitriol.
→ A) Parathormon: Senkt die Phosphatkonzentration durch Blockade der tubulären (PO4)3--Rückresorption und fördert zugleich die Phosphatmobilisation aus dem Knochen.
→ B) Calcitriol: Steigert die Phosphatkonzentration durch Zunahme der enteralen und renalen Resorption.
→ Ätiologie:
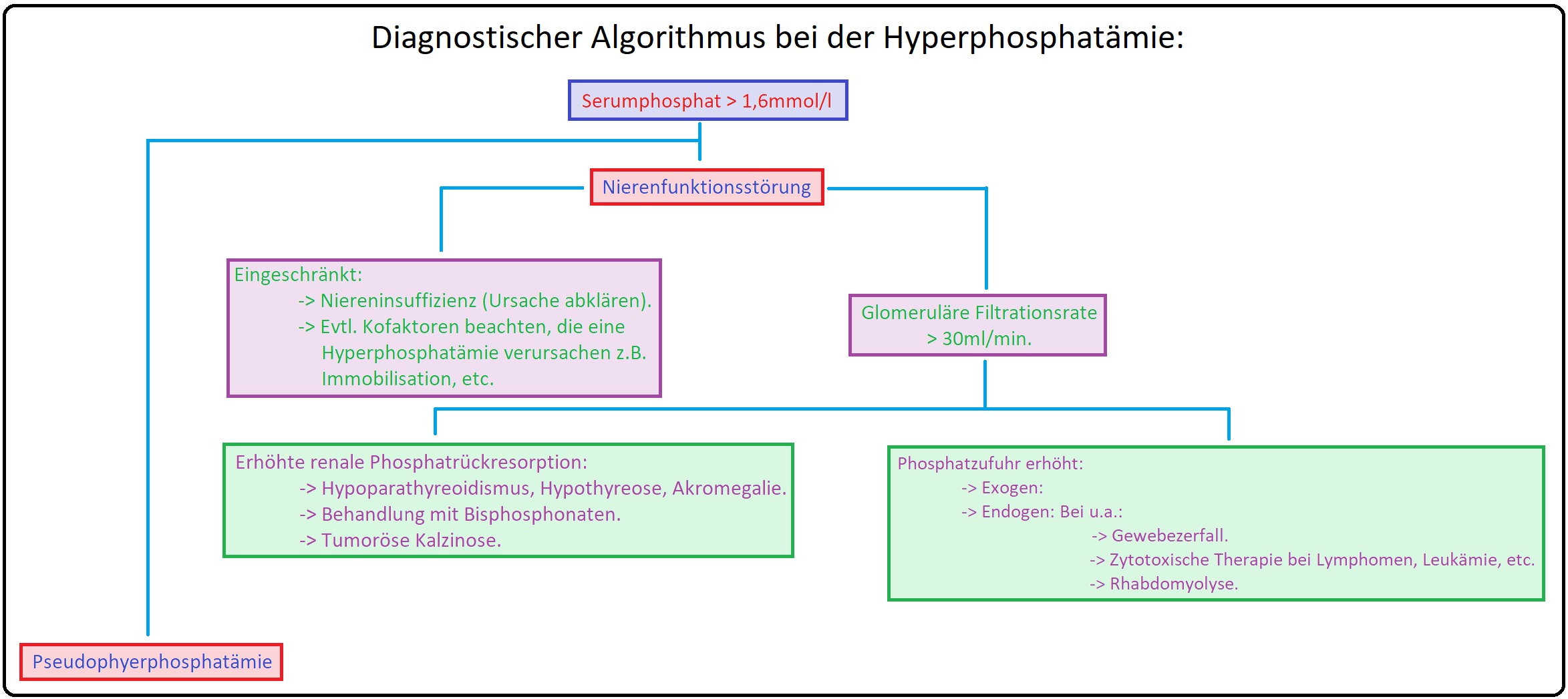
→ I: Verminderte renale Ausscheidung bzw. tubuläre Rückresorption:
→ 1) Häufigste Ursache einer Hyperphosphatämie ist die chronische Niereninsuffizienz mit Einschränkung der GFR (ab einer Reduktion der glomerulären Filtrationsrate < 30ml/min); sie löst im weiteren Krankheitsverlauf zudem einen sekundären Hyperparathyreoidismus aus.
→ 2) Eine vermehrte renale Rückresorption besteht beim Hypoparathyreoidismus mit verminderter PTH-Konzentration bzw. Wirkung, Hyperthyreose, Thyreotoxikose, Bisphosphonate-Therapie, Akromegalie, respiratorische Azidose, etc.
→ II: Vermehrte Phosphat-Freisetzung: Entwickelt sich bei massivem Zellzerfall im Zuge:
→ 1) Eines Tumor-Lyse-Syndroms: Hierbei handelt es sich um einen ausgeprägten Zellzerfall schnell-proliferierender Tumoren im Rahmen einer Chemotherapie.
→ 2) Einer Rhabdomyolyse, schwere Hämolyse bei Transfusion (bei zu lange gelagertem Blut)
→ 3) Einer Ketoazidose, Sepsis, malignen Hyperthermie und nicht zuletzt bei
→ 4) Leukämie (unreife Lymphozyten enthalten 4x mehr Phosphat als reife).
→ III: Weitere Ursachen: Sind insbesondere exzessive orale oder parenterale Phosphatzufuhr u.U. im Zusammenhang mit einer Vitamin-D3-Therapie sowie die Pseudophosphatämie, etc.
→ Klinisch-relevant: Charakteristischweise kommt es zur Bildung von unlöslichen Kalzium-Phosphat-Komplexen mit Kalziumphosphat-Ausfällung in die Gewebe; konsekutiv entwickelt sich nicht selten eine sekundärer Hypokalzämie.
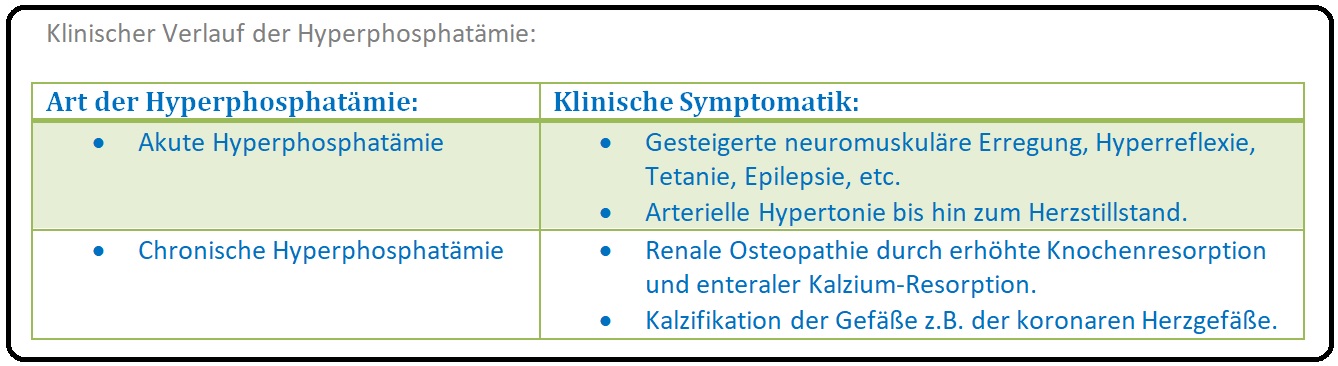
→ Klinik: Klinisch Bild ist die extraossäre Kalzifikationen mit Kalziumphosphatpräzipitaten in Muskel- und Weichteilgewebe:
→ I: Allgemeine Symptome: Pruritus, Red-Eye-Syndrom, Hyperreflexie, Tetanie bei begleitender Hypokalzämie.
→ II: Gastrointestinal: Diarrhoe, Übelkeit, Erbrechen.
→ III: Neuropsychiatrisch: Verwirrtheitszustände, Somnolenz und zerebrale Krampfanfälle (Epilepsie allgemein), etc.
→ IV: Weitere Symptome: Entwicklung eines sekundären Hyperparathyreoidismus sowie indirekt einer renalen Osteopathie infolge der gesteigerten PTH-Wirkungen (pathologische Frakturen, Knochenschmerzen).
→ Komplikationen: Infolge der chronisch erhöhten Phosphatkonzentration manifestieren sich extraossäre Kalziumphosphatablagerungen (= Verkalkung) in den verschiedenen Geweben und Gefäßen mit Stenosierung und konsekutiven Durchblutungsstörungen. Folge sind zerebrale Insulte, Myokardinfarkt und evtl. eine Calciphylaxie.
→ Diagnose: Bestimmung der Plasma-Phosphatkonzentration, der anderen Elektrolyte, insbesondere des Kalziums, der Nierenfunktion (Kreatinin und Harnstoff) und der PTH-Konzentration (jedoch ist die Phosphat-Serumkonzentration altersabhängig, was bei der Beurteilung immer berücksichtigt werden muss).
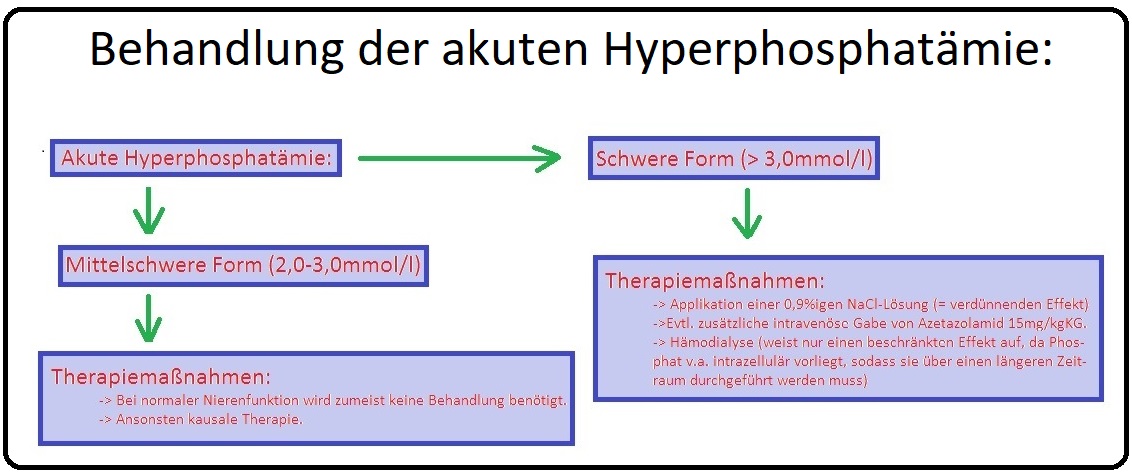
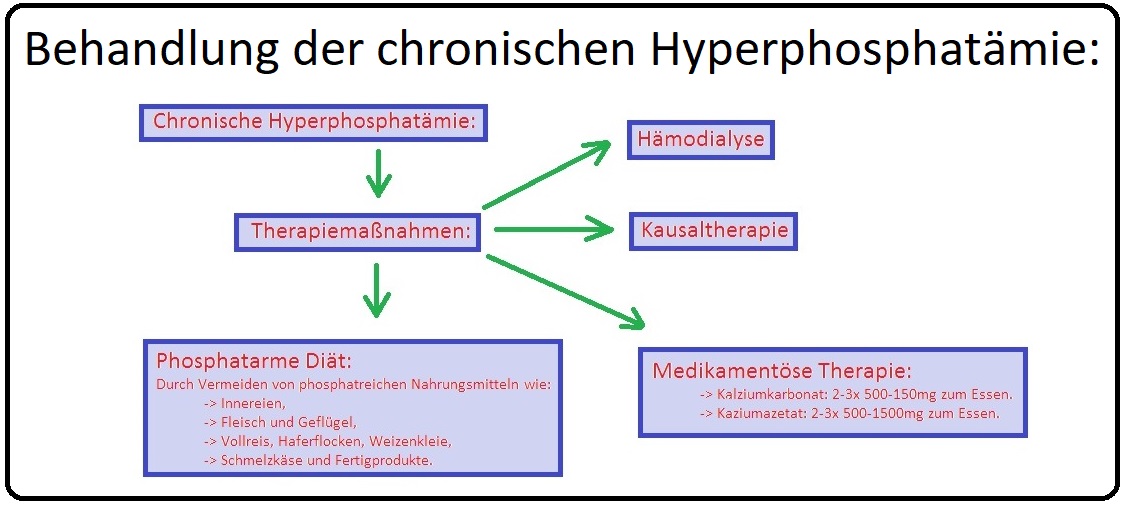
→ Therapie:
→ I: Eine Hyperposphatämie sollte frühzeitig behandelt werden, um einen sekundären Hyperparathyreoidismus zu vermeiden.
→ II: Medikamentöse Therapie:
→ 1) Orale Gabe eines Phosphatbinders wie Kalzium-Azetat oder -Carbonat, da bei Aluminiumhydroxid die Gefahr der Aluminium-Enzephalopathie besteht.
→ 2) Förderung der renalen Ausscheidung durch eine Kombinationstherapie, bestehend aus einer 0,9%igen Kochsalzlösung und einer forcierten Diurese (Furosemid).
→ 3) Bei terminaler Niereninsuffizienz sollte eine Hämodialyse (Einsatz von Dialysatoren mit hoher Phosphat-Clearance) erfolgen.