→ Anatomie:
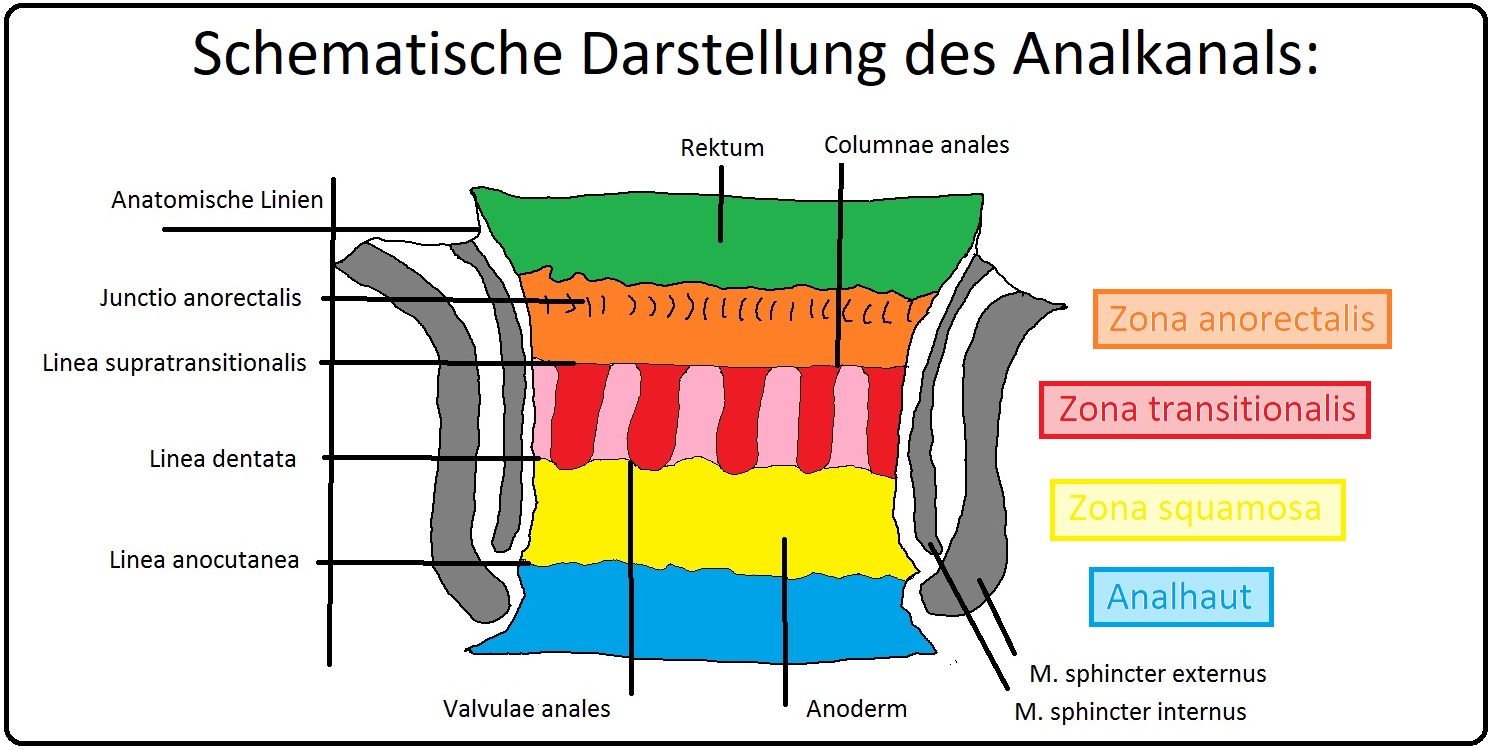
→ I: Der Analkanal liegt zwischen dem Durchtritt des Enddarms durch den Beckenboden und dem Analrand und weist eine durchschnittliche Länge von 4,5cm auf. Die obere Grenze des Canalis analis liegt in Höhe der vom M. puborectalis gebildeten Levatorschlinge und wird intraluminal auf der Schleimhautoberfläche durch die Linea anorektalis markiert.
→ II: Direkt unterhalb der Linea anorektalis zeigen sich 6-10 wulstartige, ins Lumen hineinreichende Längsfalten (Columnae anales), die durch submuköse Gefäßknäule gebildet werden. Sie werden ausschließlich durch ein mehrschichtiges unverhorntes Plattenepithel bedeckt und nur aus der A. rektalis superior gespeist. Die unteren Enden der Columnae analis sind über Querfalten, sogenannte Valvulae analis miteinander verbunden. Die rinnenförmigen Verbindungen zwischen den Columnae werden als Sinus anales, die mit einem einschichtigen Zylinderepithel ausgekleidet sind, bezeichnet. In der Tela submucosa sowohl der Columnae als auch der Sinus liegen weitlumige, dünnwandige Blutgefäße, die den Corpus cavernosus bilden.
→ III: Linea dentata: Sie liegt aboral der Linea anorectalis und bildet die Grenze zwischen dem mehrschichtigen unverhornten Analschleimhautplattenepithel und dem hochprismatischen Schleimhautepithel des Rektums.
→ VI: Des Weiteren lässt sich der Analkanal in 3 charakteristische Zonen unterteilen:
→ 1) Zona columnaris,
→ 2) Zona intermedia (= Pecten analis) und
→ 3) Zona cutanea.
→ Klinisch-relevant:
→ A) Das obere Drittel des Analkanals wird durch die Kolonschleimhaut (Anoderm) ausgekleidet.
→ B) Das mittlere Drittel weist zunächst ein unverhorntes, sehr sensibel innerviertes Plattenepithel auf, das nach distal hin in die perianal (äußere) Haut übergeht.
→ C) Hierbei handelt es sich um ein verhorntes und pigmentiertes Plattenepithel, das durch das Vorhandensein von Haaren, Schweiß- und Talgdrüsen charakterisiert ist.
→ Kontinenzorgan: Das Kontinenzorgan erlangt seine physiologische Funktion durch das Zusammenspiel der verschiedenen anatomischen Strukturen. Hierzu zählen die:
→ I: Muskulatur:
→ 1) M. sphinkter ani internus: Dieser unterliegt der unwillkürlichen Innervation und weist eine Dauerkontraktion auf. Bei Durchtrennung des unteren 1/3 ist die Kontinenzfunktion nicht beeinträchtigt.
→ 2) M. puborektalis: Unterliegt der willkürlichen Innervation direkt aus dem Plexus sacralis (S3/S4), stellt den anorektalen Übergang dar und winkelt bei gefüllter Ampulle den Anus gegenüber dem Rektum ab (= anorektaler Winkel). Folge ist eine Verstärkung des Verschlussmechanismus.
→ 3) M. shinkter ani internus: Der Muskel setzt sich aus der Pars subcutanea und der der Pars prfunda zusammen unterliegt der Willkür und wird durch den N. pudendus innerviert. Eine Durchtrennung der Pars subcutanea beeinträchtigt die Kontinenzfunktion nicht.
→ Klinisch-relevant:
→ A) Der muskuläre Strukturen des Kontinenzorgans werden zusätzlich von der Beckenbodenmuskulatur, insbesondere vom M. levator ani unterstützt.
→ B) Um die Kontinenzfunktion aufrecht zu erhalten, muss der M. puborecalis geschont werden.
→ II: Nervensystem: Es existieren Dehnungsrezeptoren in der Rektumampulle und sensible Rezeptoren.
→ 1) Die Dehnungsrezeptoren lösen mit zunehmender Stuhlfüllung der Rektumampulle über die Nn. splanchnici einen Relaxationsreflex mit konsekutiver Erschlaffung des M. sphincter ani internus aus.
→ 2) Im Bereich der Linea dentata ist eine große Anzahl von sensiblen Fasern platziert, die die Stuhlkonsistenz erfassen und hierüber den Tonus der Sphinktermuskulatur beeinflussen.
→ III: Rektumampulle: Die Rektummuskulatur erschafft durch die Relaxation ein sogenanntes Stuhl-Reservior, das erst nach einer gewissen Füllmenge Druck auf den Analkanal ausgeübt.
→ IV: Corpus cavernosus recti: Ist für die Feinabstimmung des Kontinenzorgans verantwortlich. Bei Kontraktion des M. sphincter internus füllt es sich direkt über die A. rectalis superior (= Plexus haemorrhoidalis) bei Relaxation des Muskels im Rahmen der Defäkation wiederum entleert es sich.
→ Blutversorgung:
→ I: Arteriell:
→ 1) A. rectalis superior: Sie entstammt aus der A. mesenterica inferior und versorgt das obere 1/3 des Rectums und die oberen muskulären Strukturen des Kontinenzorgans.
→ 2) Die Aa. rectales mediae aus der A. iliaca interna und die Aa. rectales inferiores aus der A. pudenda inferior versorgen den weiteren Anteil (2/3) des Rectums sowie den Anus.
→ II: Venös:
→ 1) Die Venen bilden um das Rektum einen Plexus venosum rectalis, der das Blut über die V. rectalis superior und die V. mesenterica inferior in die Pfortader ableitet.
→ 2) Die Vv. rectales mediae et inferiores leiten das Blut über die V. iliaca interna und somit über den kavalen Abflussweg (= V. cava inferior) ab.
→ Nervale Innervation: Die vegetative Versorgung für das Rectum und den Analkanal entspringt aus dem sakralen Teil des Parasympathicus und dem lumbalen Teil des Sympathicus. Sie gelangt über den Plexus hypogastricus inferior in die Darmabschnitte. Die Analhaut wird sensibel über die Nn. rectalis inferiores aus dem N. pudendus innerviert.
→ Lymphabfluss:
→ I: Rektum: Die Lymphe des Rektums fließt über die Nl. rectales superiores entlang der A. rectalis superior in die Nn. lymphatici mesenterici inferiores.
→ II: Oberer Analkanal: Sie fließt vor allem in die pararectalen Lymphknoten.
→ III: Unterer Analkanal/Analrand: Die Lymphe wird über die inguinalen Lymphknoten abgeleitet.