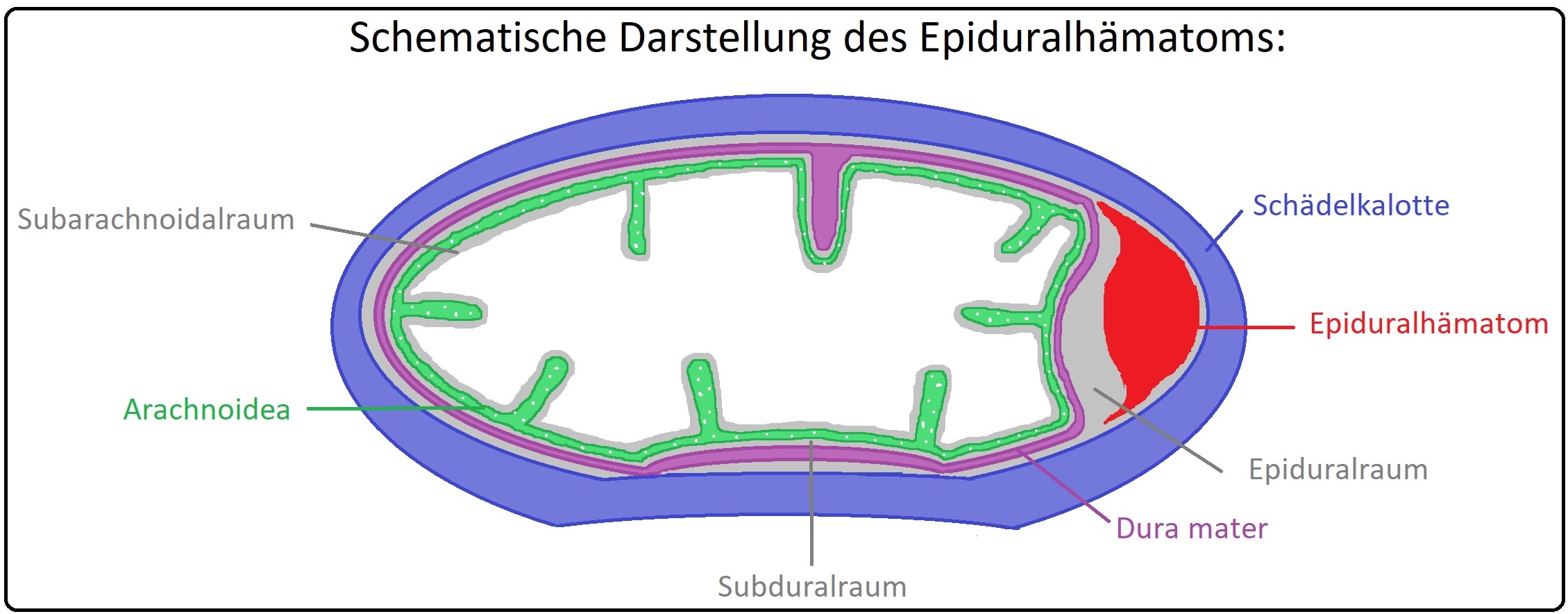
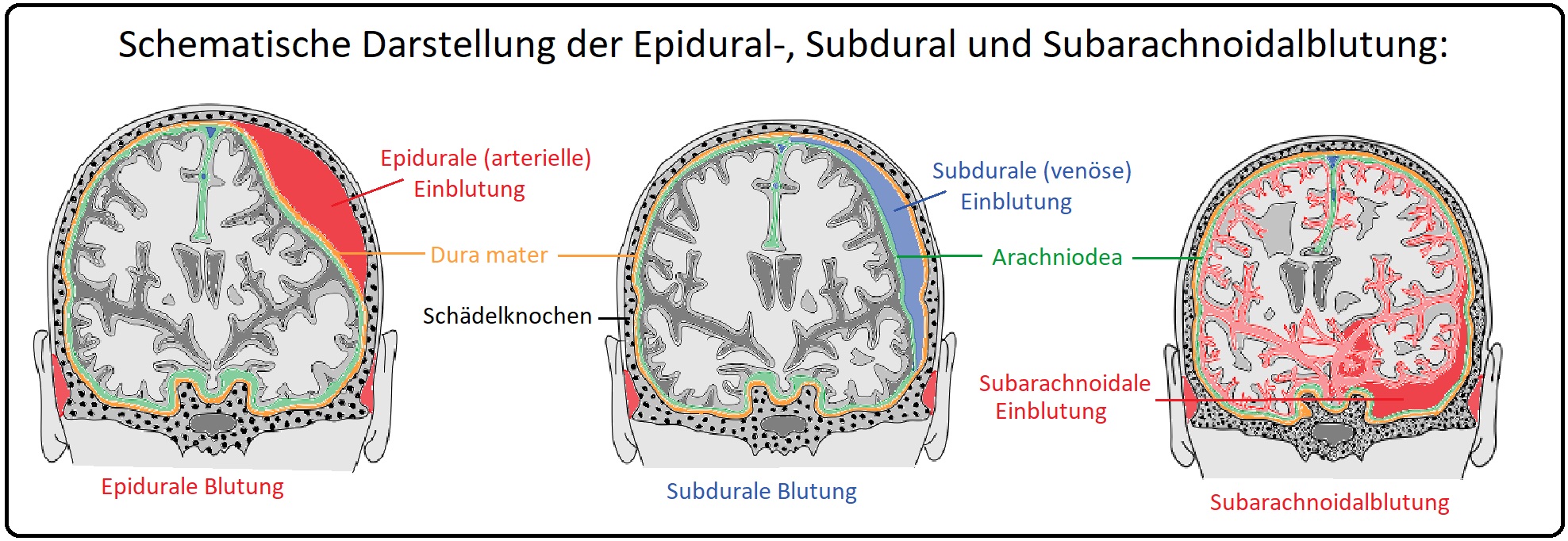
→ Definition: Beim Epiduralhämatom handelt es sich um eine Blutung zwischen Dura mater cerebralis und Schädelkalotte bzw. intraspinal zwischen Stratum meningeale und periostale der spinalen Dura. Zumeist kommt es zum Zerreißen der A. meningea media oder ihrer temporalen (bzw. temporoparietalen 75% der Fälle), frontalen (11%) oder okzipitalen Äste. Es stellt in dern Neurochirurgie immer einen absoluten Notfall dar.
→ Epidemiologie:
→ I: Das Epiduralhämatom wird in 1-3% der Schädel-Hirn-Trauma diagnostiziert und tritt somit deutlich seltener als das Subduralhämatom auf.
→ II: Der Manifestationsgipfel liegt in der jungen Adoleszenz (20.-30. Lebensjahr), wobei Männer deutlich häufiger betroffen sind.
→ Ätiologie:
→ I: Traumatisch: (häufigste Ursache, zumeist aufgrund einer Fraktur der temporoparietalen Schädelkalotte) Nicht selten durch Sturz oder Schlag auf den Kopf, aber auch im Zusammenhang mit einem Verkehrsunfall. Hierbei manifestieren sich insbesondere arterielle Blutungen aus der A. meningea media (in 75% der Fälle), seltener durch Läsionen der Duravenen oder des Sinus sagittalis/transversus. Eine akut blutende meningeale Blutung verursacht eine rasch wachsende Raumforderung, wodurch das Hirnparenchym durch den Tentoriumschlitz nach kaudal gedrückt wird; dies stellt eine absolute Nofallsituation dar, die letal enden kann.
→ II: Nicht-traumatisch: Hierzu zählen u.a.:
→ 1) Gerinnungsstörungen, aber auch Sichelzellanämie.
→ 2) Dura- und Schädelmetastasen,
→ 3) Sinusvenenthrombose und nicht zuletzt die
→ 4) Sinusitis sphenoidalis.
→ Lokalisation: Nach der Lokalisation liegen die Epiduralhämatome in (schematische Darstellung):
→ I: 75% der Fälle im temporalen Bereich.
→ II: In jeweils 10% im parietalen und frontalen Bereich.
→ III: In 5% der Fälle sind sie okzipizal und
→ IV: In 4% doppelseitig sowie in der hinteren Schädelgrube gelegen.
→ Klinik: Das klinische Bild des Epiduralhämatoms kann sehr variabel sein:
→ I: Kopfschmerzen, Übelkeit, Erbrechen, psychomotorische Unruhe und Halbseitenzeichen mit z.B. Anisokorie aufgrund einer Okulomotoriuslähmung sowie kontralaterale Hemiparesen (Streckspasmen), ipsilaterale Fazialisschwäche durch Kompression einer Hirnhälfte.
→ II: Sekundäre Eintrübung: Nach initialer Symptomatik mit z.B. Vigilanzstörungen oder Bewusstseinsverlust kann ein symptomfreies (= luzides) Intervall für Minuten bis Stunden folgen (in 20% der Fälle), bevor es zur erneuten progredienten Zustandsverschlechterung mit Bewusstseinsstörungen (bis hin zum Koma) kommt.
→ III: Besonders aufmerksam sollte man werden, wenn initial auffällig unruhige Menschen zunehmend eintrüben.
→ Klinisch-relevant:
→ A) Bei einigen Patienten kann sich im Krankheitsverlauf des Epiduralhämatoms eine transtentorielle Herniation mit Klivuskantensyndrom entwickeln.
→ B) Klivuskantensyndrom: Frühes klinisches Einklemmungszeichen bei transtentorieller Herniation mit horizontaler Verschiebung des oberen Hirnstammes im Tentoriumschlitz. Klinisch manifestiert sich eine Mydriasis der ipsilateralen Pupille durch Dehnung des Nervs im Tentoriumschlitz; später zusätzlich Erweiterung der kontralateralen Pupille durch Verschiebung des Hirnstamms gegen die Klivuskante.
→ III: Subakuter Verlauf: Hier entwickelt sich die Symptomatik nicht selten schleichend über 3 Tage mit zunehmenden Kopfschmerzen, Schwindel, Unwohlsein und Hyperemesis. Es handelt sich zumeist um Frakturspalthämatome mit Verletzung kleinerer Äste der A. meningea media.
→ IV: Weitere Symptome: Sind u.a.
→ 1) Basale Hämatome führen zur Abduzensparese mit Doppelbildern.
→ 2) Im weiteren Krankheitsverlauf bildet sich eine zunehmende Einklemmng des Hirnstamms mit Versagen der medullären Kreislauf- und Atemregulation aus.
→ 3) Epiduralhämatome treten häufig nicht isoliert auf, sondern ist vielmehr mit weiteren Verletzungen wie z.B. Kontusionen oder der traumatischen Subarachnoidalblutung assoziiert.
→ Klinisch-relevant: Im Säuglings- und Kleinkindalter (bis zum 2. Lebensjahr) kann der Blutverlust bei einer epiduralen Blutung zum Volumenschock (mit Blässe, Tachykardie, Hb-Abfall, etc.) führen, da sich durch die offenen Fontanellen und Schädelnähte eine große Menge Blut sammeln kann, bevor klinische Zeichen einer Compressio cerebri klinisch manifest werden. Ursache hierbei ist das Verhältnis von Gesamtblutvolumen zu Hämatomvolumen.
→ Diagnose: Da durch den rasch ansteigenden Hirndruck immer Lebensgefahr besteht, sollte bei jedem Schädel-Hirn-Trauma mit progredienter Klinik (z.B. Anisokorie, Halbseitenlähmung, Hirnstammkompression) das epidurale Hämatom ausgeschlossen werden.
→ I: Röntgen: Des Schädels in 2 Ebenen mit Nachweis der Fraktur in 85% der Fälle. Die Frakturlinien verlaufen bzw. durchkreuzen oftmals das Gefäßbett der A. meningea media.
→ II: CCT: Hyperdense bikonvexe, kalottenanliegende, scharf begrenzte Raumforderung, die nicht auf die Suturen übergreift (Differenzialdiagnose zum akuten Subduralhämatom). Die Dichte der raumfordernden Läsion ist typischerweise inhomogen (frische Blut weist im Vergleich zu geronnenem Blut eine unterschiedliche Dichte auf).
→ III: EEG: Im EEG zeigt sich beim epiduralen Hämatom eine Minderung bzw. Abflachung der Amplitude über der betroffenen Hemisphäre (das Verfahren wird jedoch aufgrund der Zeitverzögerung der Diagnosestellung nicht eingesetzt).
.
→ Klinisch-relevant: Bei bis zu ¼ der Patienten ist das cCT initial unauffällig, sodass eine Kontrolluntersuchung nach 12 Stunden obligat ist.
→ Differenzialdiagnose: Vom Epiduralhämatom müssen insbesondere nachfolgende neurologische Erkrankungen abgegrenzt werden:
→ I: Akut oder subakut einsetzende Hirndrucksymptomatik mit Bewusstseinsstörungen anderer Genese.
→ II: Akutes Subduralhämatom mit zumeist prothrahierter tiefer Bewusstlosigkeit.
→ III: Kontusionsblutungen: Hierbei besteht oft keine Schädelfraktur und sie ist frontotemporal lokalisiert.
→ Therapie: Die einzige sinnvolle Therapie ist die notfallmäßige neurochirurigische Intervention. Die Zeit zwischen Diagnosestellung und Operation sollte nicht länger als 1 Stunde dauern (= Golden-Hour-of-Epidural-Hematoma).
→ I: Allgemeinmaßnahmen: (Kleinere Epiduralhämatome kann man beobachten und nach einigen Tagen kontrollieren) Bis zur Operation mit:
→ 1) Intensivmedizinischer Überwachung,
→ 2) Oberkörperhochlagerung,
→ 3) Osmotherapie zur Hirndrucksenkung mir einer 20%igen Mannitol-Lösung (100-150ml in 10-15min i.v.).
→ II: Operative Therapie: Epiduralhämatome der hinteren Schädelgrube sollten immer operiert werden, da sie Druck auf den Hirnstamm mit konsekutiver Beeinträchtigung der Vitalfunktionen ausüben können.
→ 1) Mittel der Wahl ist die Schädeltrepenation mit Ablassen des Hämatoms.
→ 2) Intraoperativ ist die Inspektion des Subduralraumes durch Duraschlitzung obligat.
→ Prognose:
→ I: Für die Prognose bedeutend ist das Ausmaß der präoperativen neurologischen Ausfälle und der Zeitfaktor (zwischen Diagnosestellung und Operation) für die Entlastung des Hämatoms.
→ II: Je geringer die neurologischen Ausfälle vor OP und je kürzer das Zeitintervall bis zur Entlastung sind, umso besser die Prognose für den Patienten.
→ III: Insbesondere epidurale Hämatome der hinteren Schädelgrube haben eine sehr hohe Mortalität.