→ Definition: Bei der Sinusvenenthrombose handelt es sich um einen (thrombotischen) Verschluss einer zerebralen Vene oder des sie drainierenden Sinus als Folge einer hereditären oder erworbenen Koagulopathie infolge von entzündlichen oder tumorösen Prozessen. Wichtige Kausalitäten sind Hirntraumata sowie die Phasen der Schwangerschaft und des Wochenbettes. Sie stellt in der Mehrzahl der Fälle eine subakute Erkrankung dar.
→ Epidemiologie:
→ I: Die Inzidenz der zerebralen Sinusvenenthrombose wird auf 3-4/1Millionen Einwohner pro Jahr geschätzt.
→ II: Die Erkrankung kann in jedem Lebensalter auftreten, wobei der Manifestationsgipfel unter dem 40. Lebensjahr liegt (prädisponierendes Alter sind v.a. das Säuglingsalter und die Adoleszenz).
→ III: Frauen sind deutlich häufiger als Männer betroffen (Verhältnis M : F = 1 : 5).
→ Anatomie:
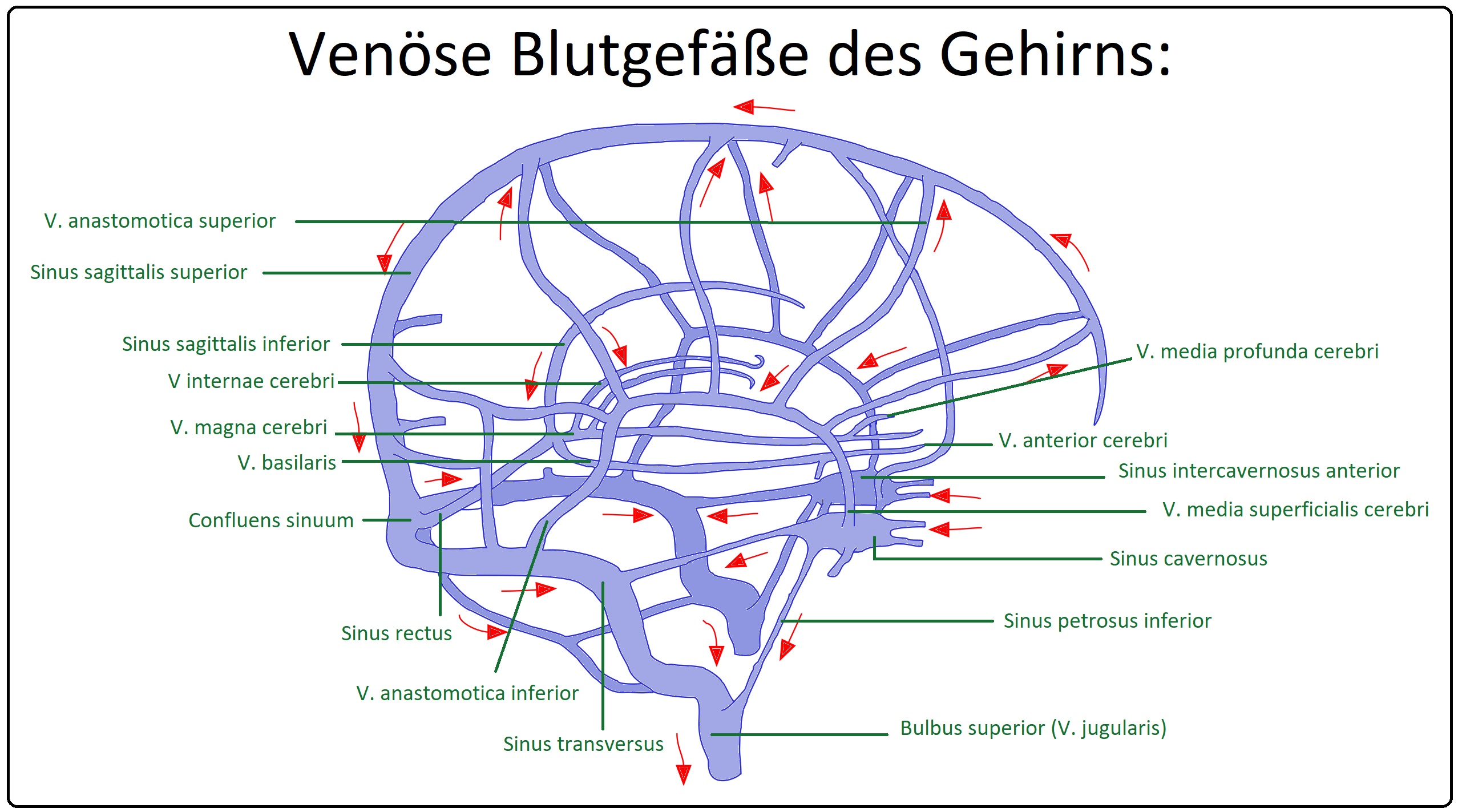
→ I: Der venenklappenlose Sinus durae matris nimmt das venöse Blut aus den vorgeschalteten Venen auf und besteht aus dem Sinus sagittalis superior und inferior. Der Sinus sagittalis inferior mündet zusammen mit der V. magna cerebri (Galeni) in den Sinus rectus. Alle gemeinsam fließen wiederrum in den Confluens sinuum, von dem paarig die Sinus transversi abgehen, die über die Sinus sigmoidei in die jeweilige Vena jugularis münden.
→ II: Hier münden auch von vorne der linke und rechte Sinus petrosus, die das Blut aus dem Sinus cavernosus aufnehmen.
→ III: Es existieren zahlreiche extra- und intrakranielle Anastomosen z.B. über die Vv. diploicae durch den Schädelknochen zu den Vv. emissariae und zum Gesicht über die Vv. ophthalmicae (V. angularis, V. facialis).
→ Ätiopathogenese:
→ I: Aufgrund der o.g. Kollateralen der Hirnvenen bleibt eine Sinusthrombose z.T. längere Zeit subklinisch. Erst im Rahmen der Thrombosierung zuführender Venen und einem eingeschränkten venösen Abfluss werden die Symptome klinisch manifest.
→ II: Die Hypozirkulation bzw. Stase verursacht eine Aktivierung der Blutgerinnung insbesondere bei durch entzündliche oder traumatische Prozesse geschädigtem Endothel. In der Folge manifestiert sich ein Stauungsinfarkt, der im Rahmen der Diapedese in einen hämorrhagischen Infarkt übergehen kann (= Encephalomalacia rubra; häufig parietookzipital lokalisiert).
→ III: Risikofaktoren: Für die Entwicklung einer Sinusvenenthrombose sind v.a.:
→ 1) Infektiös: Furunkel im Gesichtsbereich über die V. angularis und V. ophthalmica in den Sinus cavernosus, Ostis media oder Mastoiditis (Durchbruch in den Sinus transversus), Sinusitis, Meningitis, Liquorfistel, etc.
→ 2) Hormonell: Während der Schwangerschaft und im Wochenbett, Einnahme von Kontrazeptiva (Risiko 3-14-fach erhöht), Androgentherapie, etc.
→ 3) Hyperkoagulabilität: Thrombophilie wie Faktor II und Faktor-V-Leiden-Mutation, AT-III-Mangel, Protein-C und -S Mangel, Antiphospholipid-Antikörper, Hyperhomocysteinämie, aber auch Thrombozytose, DIC, paroxysmale nächtliche Hämoglobinurie, Polyzythämie, hämolytische Anämie, etc.
→ 4) Malignome: Karzinome, Karzinoid, Lymphome, Leukämie, etc.
→ 5) Immunologische Erkrankungen: Wie Vaskulitiden (z.B. Morbus Behcet bzw. Neuro-Behcet, Wegener Granulomatose, Sarkoidose), Kollagenosen (z.B. SLE, Sjögren-Syndrom), aber auch im Rahmen eines Morbus Crohn oder Colitis ulcerosa.
→ 6) Weitere Ursachen: Sind insbesondere Schädel-Hirn-Trauma, ZVK in der V. jugularis interna, kardiale Stauung, Liquorunterdruck (= spontane intrakranielle Hypotension z.B. selten nach Lumbalpunktion), aber auch internistische Erkrankungen wie Urämie, Thyreotoxikose, diabetische Ketoazidose, nephrotisches Syndrom oder Leberzirrhose, etc.
→ 7) In 30% der Fälle ist die Ursache der Sinusvenenthrombose jedoch nicht zu eruieren.
→ Klassifikation: Die Sinusvenenthrombose kann nach verschiedenen Aspekten unterteilt werden:
→ I: Pathogenese: Hierbei wird zwischen einer blanden und einer septischen Form unterschieden:
→ II: Lokalisation:
→ 1) In 70% der Fälle ist der Sinus sagitalis superior und Sinus transversus betroffen.
→ 2) Deutlich seltener (15%) manifestiert sich die Sinusvenenthrombose im Bereich des Sinus rectus und innerer Hirnvenen (z.B. V. Galenti).
→ 3) Noch selten sind isolierte kortikale Venenthrombosen oder Brückenvenenthrombosen (2%) eruierbar.
→ Klinik: Die klinische Symptomatik der Sinusthrombose ist sehr vielgestaltig und beginnt zumeist subakut (aber auch akute und chronische Manifestationen sind möglich).
→ I: Allgemeinsymptome: Mit allmählich zunehmenden Kopfschmerzen, Nausea, Vomitus und Papillenödem als charakteristische Hirndruckzeichen.
→ II: Neurologische Symptome: Sind u.a.
→ 1) Fokale und/oder generalisierte epileptische Anfälle häufig mit postparoxysmaler Parese (= Todd-Lähmung).
→ 2) Bewusstseinseintrübung von Somnolenz bis hin zum Koma.
→ 3) Weitere Symptome sind u.a. fokal neurologische Defizite mit Aphasie, Hemianopsie, Paresen, etc.
→ 4) Evtl. Entwicklung eines Meningismus.
→ III: Neuropsychiatrische Symptome: Umfassen insbesondere Desorientiertheit, Verwirrtheitszustände, Störungen des Antriebs und der Affektivität bis hin zu organischen Psychosen.
→ Diagnose:
→ I: Anamnese/klinische Untersuchung:
→ 1) Eruierung bekannter Risikofakoren sowie der Dauer der klinischen Beschwerden.
→ 2) Bei der neurologischen Untersuchung ist der Nachweis von Hirnnervenausfällen oder einer Stauungspapille in der Fundoskopie möglich.
→ 3) Evtl. besteht insbesondere bei der septischen Form Fieber.
→ II: Labor:
→ 1) Erhöhung der Entzündungsparameter (BSG- und CRP-Erhöhung, Leukozytose) bei der septischen Form, evtl. Vaskulitis-Screening (z.B. ANA, ANCA, etc.) und Differenzialblutbild zum Ausschluss von hämatologischen Erkrankungen.
→ 2) D-Dimere > 0,5mg/l mit verdächtigen Kopfschmerzen weisen mit einer hohen Sensitivität (> 97%) auf eine Sinusvenenthrombose.
→ 3) Gerinnungsdiagnostik mit Bestimmung von Proteinen C und S, AT-III, Gerinnungsfaktor II und V (Faktor-V-Leiden-Mutation), etc.
→ 4) Liquor: Ist häufig xanthochrom, evtl. auch blutig; insbesondere bei der septischen Sinusvenenthrombose ist der Liquor entzündlich verändert. Eine leichte Pleozytose findet man auch bei der blanden Form.
→ III: Bildgebung: Die genaue Diagnose der Sinusvenenthrombose wird immer computer- oder kernspintomographisch (mit venöser Angiographie) gestellt.
→ 1) CCT/CT-Venographie: Nachweis von sogenannten „Cord sign“ (= thrombosierte kortikale Vene im Nativ-Bild) und „empty traingle“ (= Aussparungen im Sinus im Kontrastmittel-CT). Zudem mögliche Identifikation von möglichen Stauungsödemen und Blutungen.
→ 2) MRT: (Mit MR-Venographie) Darstellung des Thrombus der initial in T1 isointens und in der t2-gewichteten Bildgebung hypointens ist. Subakut (nach 2-3 Tagen) zeigt er sich in T1 und T2 signalreich. Des Weiteren können bilaterale Thalamusläsionen bei tiefen Hirnvenenthrombosen oder allgemein venöse Ischämien durch parenchymale T2-Signalanhebungen eruieren.
→ 3) DSA: (= digitale Subtraktionsangiographie) Wird heutzutage nur noch sehr selten durchgeführt insbesondere bei Verdacht auf isolierte Brückenvenenthrombose (weniger sensitiv für die Darstellung des Sinus cavernosus, S. sagittalis inferior oder die V. basilaris). Ein charakteristisches und direktes Zeichen ist die fehlende Darstellung der betroffenen Vene oder des Sinus; indirekt weist ein verzögerter venöser Abfluss sowie venöse Kollaterale auf eine Venenthrombose hin.
→ IV: Im EEG zeigen sich in 40-50% der Fälle Allgemeinveränderungen sowie häufig epileptogene Foci.
→ Differenzialdiagnose: Von der Sinusvenenthrombose müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Raumforderung: Vor allem das diffus infiltrierende maligne Gliom sowie weitere Hirntumoren und -metastasen, aber auch Pseudotumor cerebri.
→ II: Infektionen: Die Herdenzephalitis, aber auch die Meningitis (z.B. eitrige Meningitis, Mollart-Meningitis, etc.) und der Hirnabszess.
→ III: Zerebrale Ischämien aufgrund von arteriellen Durchblutungsstörungen des Gehirns.
→ IV: Hirnödem anderer Genese (z.B. Insolation, Elektrolytentgleisung) sowie
→ V: Weitere Differenzialdiagnosen: Sind u.a.:
→ 1) Kopfschmerzen anderer Genese wie z.B. Spannungskopfschmerz, Migräne, etc.
→ 2) Epidural-, Subdural- oder Subarachnoidalblutung.
→ Therapie: Die medikamentöse Behandlung ist der der extrazerebralen venösen Thrombose analog und beinhaltet u.a. die intensivmedizinische Überwachung mit Kontrolle von Puls, Blutdruck, Temperatur, Vigilanz, ZVD, Bilanzierung der Ein- und Ausfuhr, etc.
→ I: Konservative Therapie:
→ 1) Bei geringer Symptomatik ohne klinische Progredienz kann eine abwartende Behanlung indiziert sein.
→ 2) Vollheparinisierung mit 24000IE/d oder aber auch einem niedermolekularen Heparin (s.c.) für mindestens 14 Tage (Ziel-PTT mit 2-2,5-fachen Verlängerung) eine therapeutische Anitkoagulation ist auch beim Vorliegen von hämorrhagischen venösen Infarkten indiziert. Im Anschluss beginnt (überlappend) eine Antikoagulation mit Phenprocoumon für mindestens 6 Monate. Bei homozygotem Faktor-V-Leiden-Leiden oder AT-III-Mangel wird ggf. eine lebenslange Therapie mit Macumar empfohlen.
→ 3) Bei großem Thrombus kann eine Aspirationsentfernung mittels Katheter versucht werden.
→ 4) Des Weiteren Antibiosetherapie bei septischen Thrombosen über mehrere Wochen sowie mögliche Therapie eines Hirnödems (Mannitol).
→ II: Operative Therapie: Insbesondere bei septischen Thrombose ist die Sanierung des Primärherdes z.B. Operation einer Mastoiditis mit konsekutiver bakteriologischer Untersuchung von besonderer Bedeutung. Im Anschluss wird eine Breitbandantibiose (z.B. Cefotaxim 3x 2g/d i.v.) kombiniert mit einem Staphylokokkenpenicillin (z.B. Dicloxacillin 4x 2g/d i.v.) appliziert; ggf. Umstellung nach Antibiogramm.
→ Prognose:
→ I: In der Regel ist die Prognose gut (die Letalität liegt heute < 10%) und ist vor allem von der frühzeitigen Diagnose und adäquaten Therapie abhängig.
→ II: In bis zu 80% der Fälle heilt die Sinusvenenthrombose ohne klinische Residuen aus.
→ III: Prognostisch ungünstige Faktoren sind u.a.:
→ 1) Höheres Lebensalter und männliches Geschlecht.
→ 2) Psychiatrische Auffälligkeiten und Koma.
→ 3) Eine durch die Thrombose verursachte zerebrale Stauungsblutung sowie Thrombosen der tiefen Hirnvenen.
→ 4) Septische Sinusvenen- oder mit Neoplasien assoziierte Thrombosen.