→ Definition: Beim nephrotischen Syndrom handelt es sich um einen Symptomkomplex bestehend aus:
→ I: Proteinurie > 3,0-3,5 g/d,
→ II: Hypoproteinämie < 60g/l,
→ III: Hypalbuminämie (< 30g/l) mit Ausbildung von Ödemen und
→ IV: Sekundäre Hyperlipoproteinämie mit Erhöhung des Cholesterins (Gesamt- und LDL-Cholesterin) und bei schwerer Form auch Erhöhung der Triglyceride.
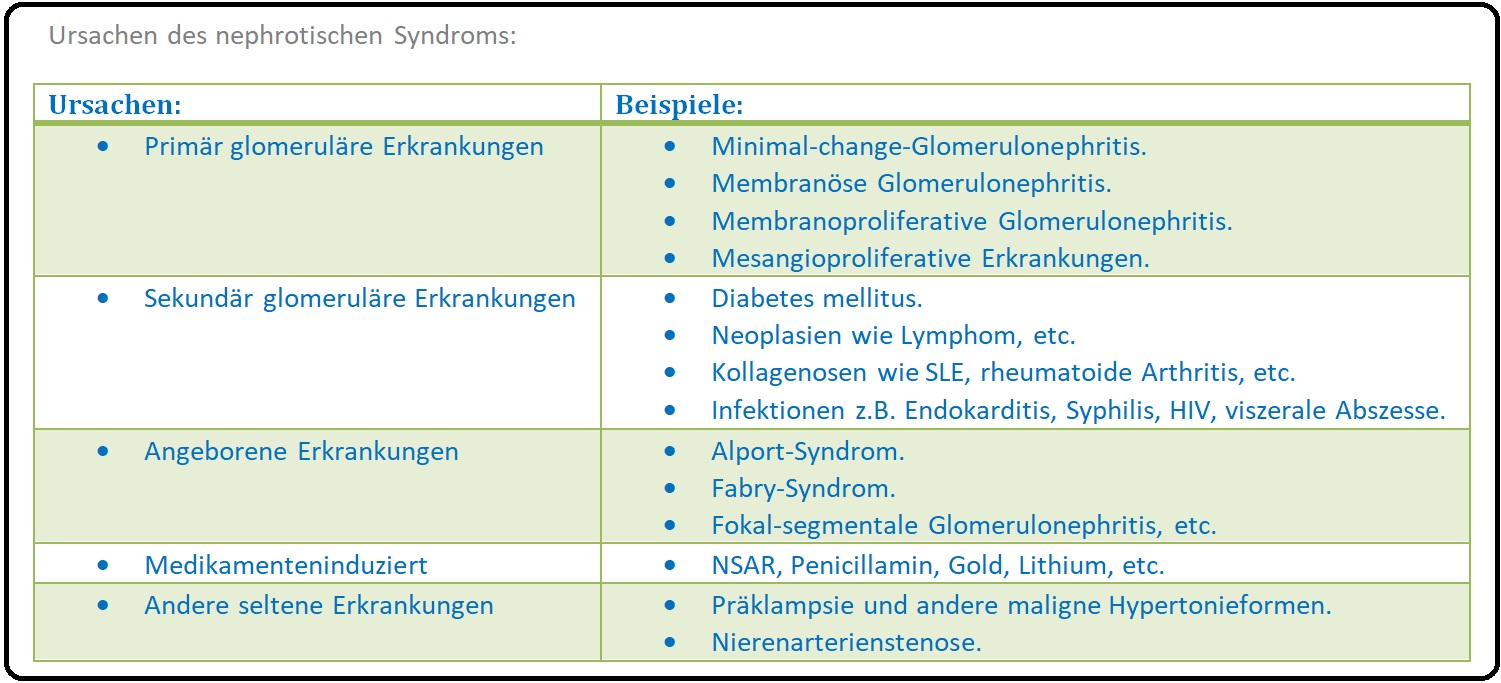
→ Ätiologie:
→ I: Nephrotisches Syndrom: Bei primärer glomerulärer Schädigung wie z.B. die Glomerulonephritis:
→ 1) Minimal-change-Glomerulonephritis (häufigste Ursache für ein nephrotisches Syndrom im Kindesalter)
→ 2) Fokal-segmental-sklerosierende Glomerulonephritis,
→ 3) Membranöse GN (häufigste Ursache für ein nephrotischen Syndroms im Erwachsenenalter) und
→ 4) Membranoproliferative GN.
→ II: Nephrotisches Syndrom: Bei sekundärer glomerulärer Schädigung:
→ 1) Infektionen: Bakterielle Infektionen wie bei der Poststreptokokken-GN oder der bakteriellen Endokarditis, aber auch im Rahmen von viralen Infektionen wie bei der Hepatitis B/Hepatitis C, Mononucleose, CMV, HIV etc.
→ 2) Stoffwechselerkrankungen: Diabetes mellitus im Rahmen der diabetischen Nephropathie (Diabetes mellitus Typ II, Diabetes mellitus Typ I), Hypothyreose.
→ 3) Systemerkrankungen: SLE, rheumatoide Arthritis, Purpura Schoenlein-Henoch, Amyloidose, Colitis ulcerosa.
→ 4) Maligne Erkrankungen: Morbus Hodgkins, Karzinome der Lungen, der Mamma, Magen-CA, Kolons etc.
→ 5) Medikamente: Gold, Penicillamin, NSAR, Lithium, Captopril (in hohen Dosen).
→ Klinische-relevant: 70-80% der Patienten mit nephrotischem Syndrom weisen eine primär-glomeruläre Erkrankung auf.
→ Pathogenese: Ursache ist eine erhöhte Permeabilität der glomerulären Kapillaren für Plasmaeiweiß und konsekutiver Proteinurie, hervorgerufen durch:
→ I: Subepitheliale Immunkomplexbildung,
→ II: Ablagerung von pathologischen Immunglobulinen oder
→ III: Zytokin-bedingte Schädigung der Kapillarwände.
→ Klinik: Die 3 Kardianlssymptome sind:
→ I: Proteinurie > 3,5g/d.
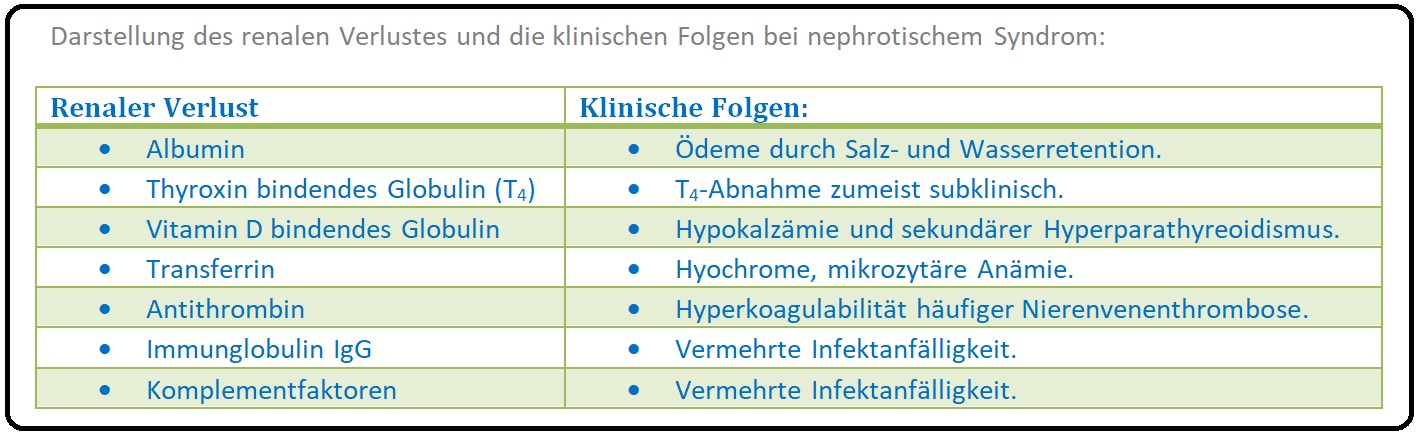
→ II: Hypoproteinämie mit Albumin < 3g/dl (Hypalbuminämie) und konsekutiver Ausbildung peripherer Ödeme (aufgrund einer erhöhten Wasser- und Salzretention, erhöhten Kapillarpermeabiltät) im Bereich der Unterschenkel und Füße sowie eine Anasarka.
→ III: Hyperlipoproteinämie mit Erhöhung des Cholesterins und der Triglyceride.
→ IV: Erhöhte Infektanfälligkeit: Neben Albumin gehen auch andere Proteine wie insbesondere das Immunglobulin IgG verloren.
→ V: Erhöhte Thrombose-/Embolieneigung: Verursacht durch den renalen Verlust des Antithrombins (hemmt die Faktoren IX, X, XI sowie Thrombin) und Ausbildung von Nierenvenenthrombosen und tiefen Beinvenenthrombosen.
→ VI: Im fortgeschrittenen Stadium Entwicklung einer Niereninsuffizienz und möglicher arteriellen Hypertonie.
→ VII: Komplikationen: Thromboemolische Komplikationen wie die:
→ 1) Lungenembolie,
→ 2) Nierenvenenthrombose mit erhöhter Gefahr der Ausbildung eines akuten Nierenversagens.
→ Diagnose:
→ I: Urin:
→ 1) Bestimmung der EW-Ausscheidung im 24h-Sammelurin > 3,5g/d.
→ 2) Nachweis von spezifischem Urinsediment:
→ A) Ausgeprägte Proteinurie, gelegentlich findet man auch eine Hämaturie.
→ B) Freie Fetttröpfen und Fettzylinder
→ C) Malteserkreuze im Sediment: Hierbei handelt es sich um doppelbrechende cholesterinreiche Zylinder.
→ 3) Anstieg des spezifischen Gewichts des Urins durch den hohen Eiweißgehalt.
→ 4) Im fortgeschrittenen Stadium entwickeln sich Zeichen einer Niereninsuffizienz durch Abnahme der Kreatinin-Clearance.
→ Klinisch-relevant: Bei der unselektive Proteinurie werden Proteine mit einem großen Molekulargewicht von > 25 x 10´5 Dalton renal eliminiert.
→ II: Blut:
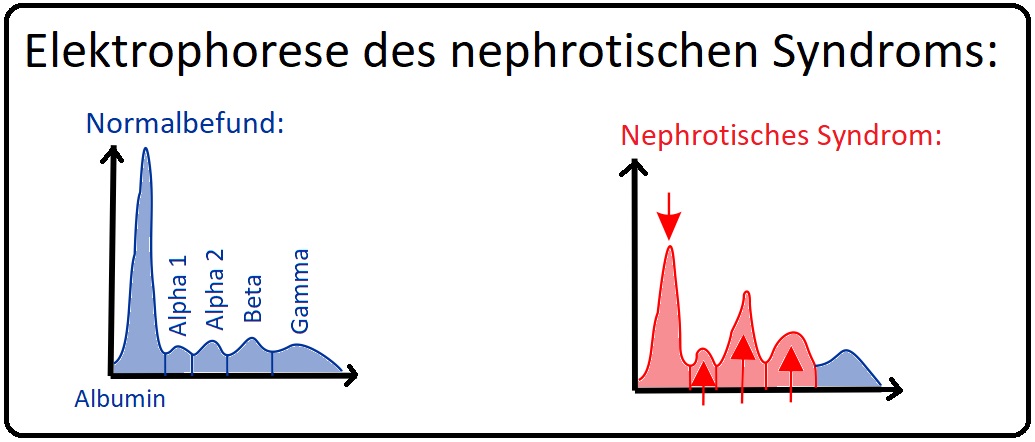
→ 1) Elektrophorese mit Albumin und Gamma-Globulin erniedrigt, Alpha-2 und ß-Globulin relativ erhöht.
→ 2) Cholesterin und Trikylzeride erhöht.
→ 3) Evtl. Antithrombin und IgG erniedrigt.
→ 4) Suche nach Auto-Antikörpern bei Verdacht auf membranöse Glomerulonephritis (Nachweis von Anti-PLA2R1-Antikörpern).
→ 5) Bei Niereninsuffizienz manifestiert sich eine erhöhte Harnstoff- und Serumkreatinin-Konzentration; das Kreatinin-Clearance ist erniedrigt.
→ III: Die Sonographie der Nieren und anschließende farbkodierter Doppleruntersuchung der Nierenvenen sind beim nephrotischen Syndrom obligat.
→ IV: Nierenbiopsie: Aus diagnostischen, therapeutischen und prognostischen Gründen.
→ Therapie:
→ I: Kausal: Behandlung der Grunderkrankung bzw. Absetzten renal-toxisch wirkender Substanzen.
→ II: Symptomatisch:
→ 1) Körperliche Schonung
→ 2) Eiweißarme (< 0,8g/kgKG/d), kochsalzarme Kost.
→ 3) Diuretische Kombinationstherapie mit einem kaliumsparenden Diuretikum (z.B. Spironolacton) und einem Thiazid.
→ 4) In Ausnahmefällen, bei sehr schweren Ödemen, Gabe einer kochsalzarmen Albumininfusion zur Hebung des kolloid-osmotischen Drucks.
→ 5) Thromboseprophylaxe durch niedrig-dosierte Heparin-Gabe,
→ 6) Behandlung der Hypercholesterinämie mittels CSE-Hemmer.
→ 7) Therapie der Hypertonie mittels ACE-Hemmer oder AT-1-Hemmer zur Senkung des arteriellen Hypertonus, der die Niere zusätzlich schädigt.
→ 8) Antibiotische Therapie von Infekten sowie eine prophylaktische Impfung gegen Influenzaviren und Pneumokokken.