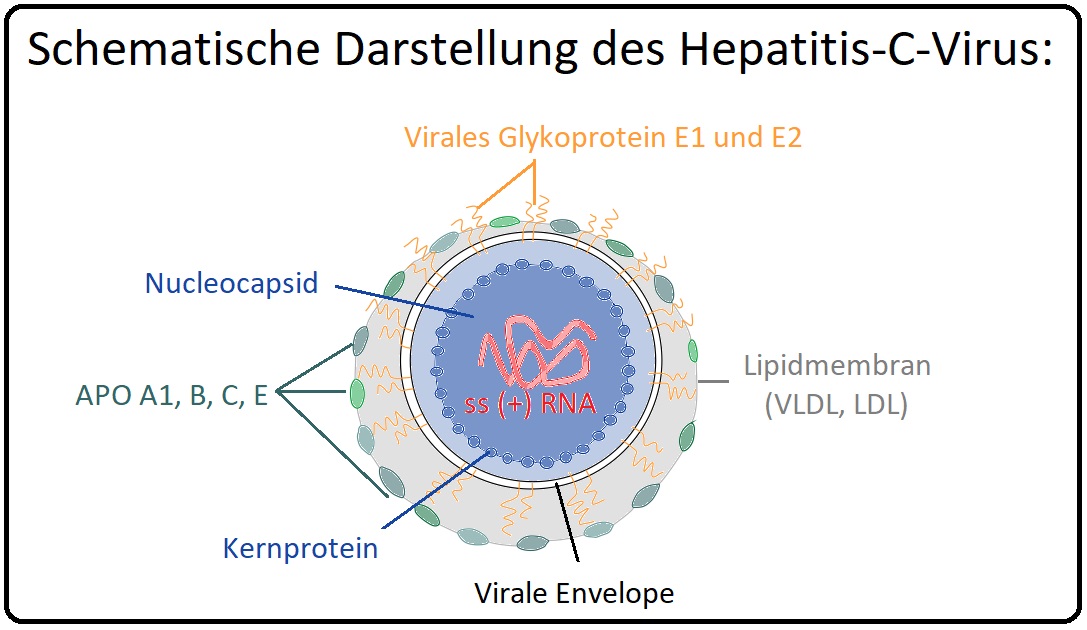
→ Definition: Von einer chronischen Hepatitis C Infektion spricht man, wenn die Hepatitis C länger als 6 Monate besteht bzw. die HCV-RNA länger als 6 Monate nachweisbar ist. Beim Hepatitis C-Virus handelt es sich um einen RNA-Virus aus der Gruppe der Flaviviren.
→ Erreger: Die Hepatitis C wird durch einen RNA-Virus aus der Familie der Flaviviridae hervorgerufen. Hierbei existieren 6 Genotypen und ca. 100 Subtypen. In Deutschland findet man insbesondere folgende Genotypen GT1, GT2/3 und GT4.
→ Epidemiologie:
→ I: 170-200 Millionen Menschen der Welt sind an der chronischen Hepatitis C erkrankt. Die Inzidenz lag in Deutschland um die Jahrtausendwende bei 8-9%/100000 Einwohnern (es sind etwa 500000 Menschen infiziert), wobei Männer fast doppelt so häufig wie Frauen infiziert sind (der Manifestationsgipfel liegt in der 2.-3. Lebensdekade).
→ II: Die HCV-Infektion geht in 75% der Fällen in eine chronische Verlaufsform über und stellt somit eine der häufigsten Ursachen von chronischer Hepatitis, Leberzirrhose und HCC dar.
→ Übertragungswege:
→ I: In den meisten Fällen parenteral durch den Konsum von Drogen (i.v.), Nadelstichverletzungen, Organtransplantatempfänger, invasive Eingriffe, iatrogen durch Blutprodukte etc.
→ II: Sexuell, bei stabilen Beziehungen jedoch selten,
→ III: Perinatal, jedoch seltener als bei der HBV-Infektion.
→ IV: Sporadisch, hierbei ist der Infektionsweg nicht eruierbar.
→ Klinik: Die chronische Hepatitis C ist klinisch zumeist wenig symptomatisch; dennoch kann sie über Jahre progredient verlaufen und in eine Leberzirrhose mit deutlich erhöhtem hepatozellulärem Karzinom-Risiko übergehen.
→ I: Verlauf: In 85-90% entwickelt sich aus der akuten HCV-Infektion ein chronischer Krankheitsverlauf, der zumeist z.T. jahrzehntelang asymptomatisch bleibt.
→ II: Evtl. Symptome wie Müdigkeit, Abgeschlagenheit, rechtsseitige Oberbauchbeschwerden, Übelkeit, Erbrechen, Kachexie (zum Ikterus kommt es nur selten).
→ III: Gerade bei einer Doppelinfektion mit dem HI-Virusmanifestiert sich ein protrahierter Krankheitsverlauf. Weitere Risikofaktoren hierfür sind u.a. höheres Lebensalter, männliches Geschlecht, starker Alkoholkonsum, etc.
→ IV: Extrahepatische Symptome: Treten insbesondere im Zuge einer chronischen Hepatitis C auf und umfasst u.a.:
→ 1) Die Arthritis,
→ 2) Porphyria cutanea tarda,
→ 3) Lichen ruber planus und
→ 4) Die Kryoglobulinämie.
→ Komplikationen: Im Rahmen der chronischen Hepatitis C zeigen sisch sowohl hepatische als auch extrahepatische Komplikationen:
→ I: Hepatische:
→ 1) Etwa 20% der HCV-Infizierten weisen nach 20 Jahren eine Leberzirrhose auf.
→ 2) Ca. 2-4% der Patienten mit Leberzirrhose dekompensieren und ca. 1-4% bilden ein hepatozelluläres Karzinom aus.
→ II: Extrahepatisch:
→ 1) Idiopathische Thrombozytopenie,
→ 2) Membranöse oder membranoproliferative Glomerulonephritis,
→ 3) Hashimoto-Thyreoditis,
→ 4) Sjörgen-Syndrom,
→ 5) Porphyria cutanea tarda.
→ Krankheitsverlauf: Zu einem sehr hohen Prozentsatz (> 80% der Fällle) verläuft die HCV-Infektion im Erwachsenenalter chronisch. Ca. 20% der Patienten entwickeln mit einer Latenz von 20 Jahren eine Leberzirrhose. Wiederum 2-4% dieser Patienten bilden schließlich ein HCC aus. Wichtige begünstigende Faktoren hierbei sind u.a.:
→ I: Höheres Alter zum Zeitpunkt der Infektion,
→ II: Männliches Geschlecht,
→ III: Koinfektion mit HIV, HBV,
→ IV: Alkoholkonsum sowie
→ V: Die nicht alkoholische Steatohepatitis.
→ Diagnose:
→ I: Serologie:
→ 1) Anti-HCV: (ELISA) wird nach ca 1-5 Monaten nach Infektion positiv, sodass in den ersten Wochen eine sogenannte diagnostische Lücke besteht; im Anschluss sollte die HCV-RNA-Bestimmung erfolgen, da diese in 80% auch positiv ist.
→ 2) HCV-RNA: (PCR) Bestätigt die Virämie und somit die Infektiösität des Patienten. Die Viruslast macht jedoch keine Aussage über die Leberschädigung.
→ 3) Bestimmung des HCV-Genotyps: Sie hat sehr große Bedeutung für die Therapiestrategie und die Prognose hinsichtlich des Ansprechens auf eine antivirale Behandlung (so weist der HCV-Genotyp-1ein schlechteres Ansprechen auf eine antivirale Therapie auf).
→ II: Blut: Transaminasen-Bestimmung (GOT/GPT) sowie yGT; unterliegen starken Schwankungen und sind z.T. bis um das 10-fache erhöht, können aber auch intermittierend im Normbereich liegen.
→ III: Sonographie,
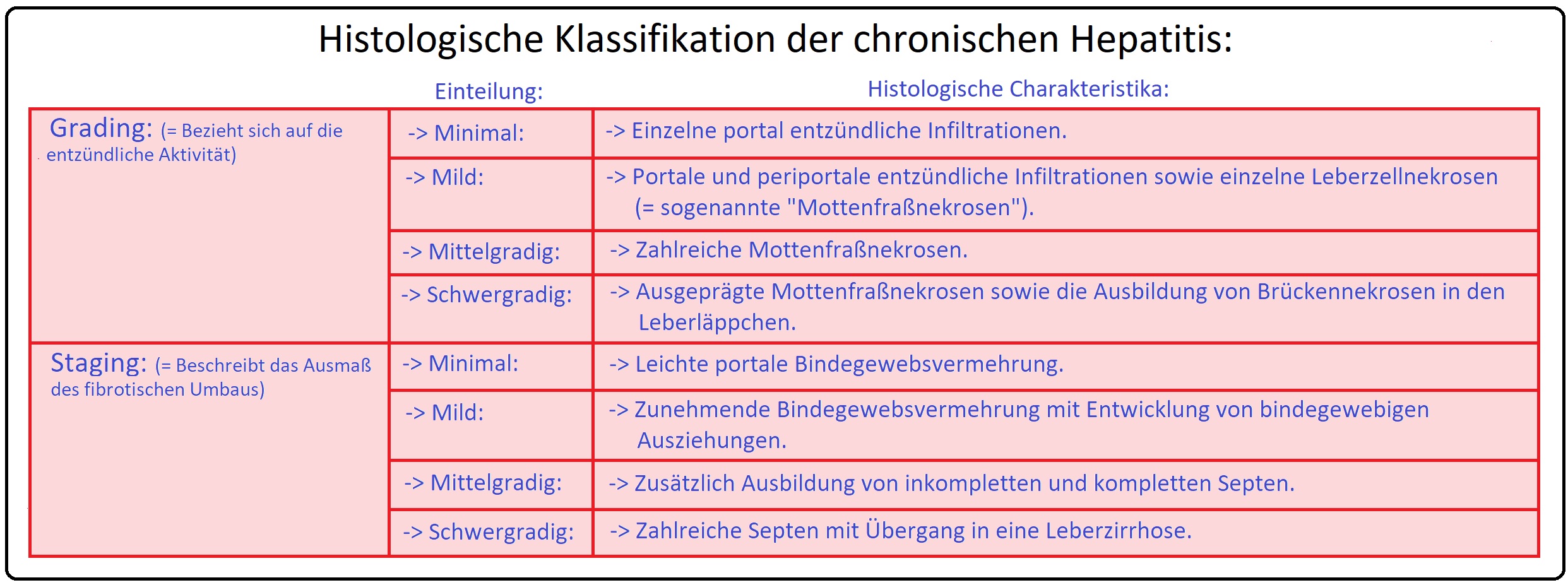
→ IV: Leberbiopsie zur Bestimmung des Gradings und Stagings (nicht obligat).
→ Differenzialdiagnose: Von der chronischen Hepatitis C müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden; hierzu zählen u.a.:
→ I: Chronische Hepatitis B,
→ II: Autoimmunhepatitis,
→ III: Primär-biliäre-Zirrhose.
→ Klinisch-relevant: Gerade bei der chronischen Hepatitis C sind nicht selten Autoantikörper wie z.B. ANA oder anti-LKM-1 eruierbar und nicht selten wird daraufhin fälschlicherweise eine Autoimmunhepatitis diagnostiziert.
→ IV: Medikamentös induzierte oder alkoholtoxische Hepatitis sowie
→ V: Hereditäre Stoffwechselstörungen wie der Morbus Wilson und die Hämochromatose.
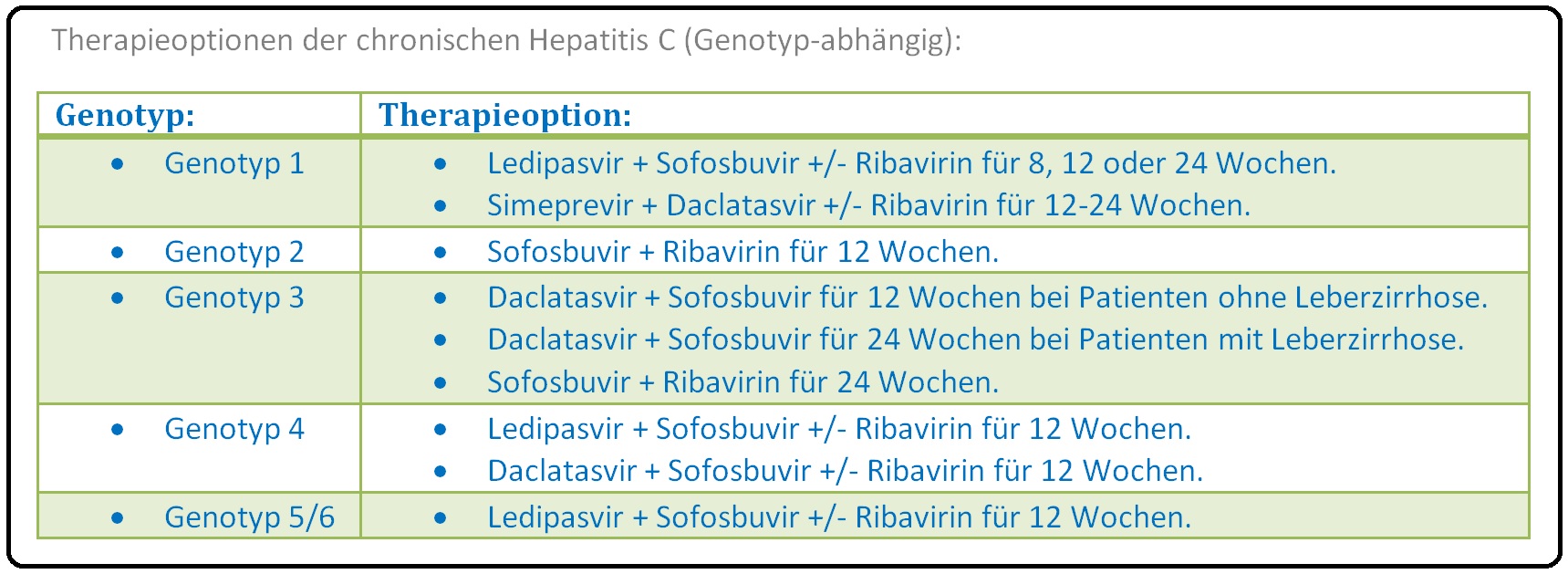
→ Therapie: Die chronische Hepatitis C stellt grundsätzlich eine Rechtfertigung für eine antivirale Kombinationstherapie dar. Medikamentenauswahl und Therapiedauer richten sich insbesondere nach dem Genotyp und dem Stadium der Lebererkrankung.
→ I: Allgemein:
→ 1) Eine Therapie ist immer beim Nachweis von Anti-HCV und/oder HCV-RNA indiziert.
→ 2) Vor Therapiebeginn sollte die Viruslast (< 800000IU/ml spricht für eine prognostisch günstige Behandlung) und die Genotypisierung (1-6) zur adäquaten Therapie erfolgen.
→ 3) Allgemeinmaßnahmen: Hierzu zählen u.a. die absolute Alkoholkarenz, Vermeiden von potenziell-hepatotoxischen Medikamenten, Reduktion der Medikamenteneinnahme auf das Notwendigste.
→ II: Medikamentöse Therapie: Mittel der Wahl ist eine Kombinationstherapie, bestehend aus Ribavirin und pegyliertem Interferon Alpha (2a/2b).
→ 1) Dosierung:
→ A) PEG-Inferon Alpha 2a: 180µg/Woche s.c.
→ B) Interferon Alpha 2b: 1,5µg/kg KG
→ C) Ribavirin: 10,6mg/kg/KG/d. (exakte Dosierung jedoch abhängig vom Genotyp).
→ 2) Nebenwirkungen:
→ A) PEG-Interferon: Blutbildungsveränderungen wie Anämie, Leukopenie, Thrombozytopenie, aber auch Störungen im Bereich der Schilddrüse und Depression.
→ B) Ribavirin: Besonders häufig findet man hierbei die hämolytische Anämie.
→ III: Therapiedauer:
→ 1) HCV-Genotyp 2-3: Die mittlere Therapiedauer beträgt 24 Wochen.
→ 2) HCV-Genotyp 1,4,5,6: Therapiedauer bis zu 48 Wochen möglich.
→ Klinisch-relevant:
→ A) Beim HCV Genotyp 1 ist in Deutschland eine Tripeltherapie bestehend aus Ribavirin, Interferon und ein Proteasehemmer (Boceprevir) zugelassen.
→ B) Ist nach ½ Jahr die HCV-RNA nicht mehr nachweisbar ist die Hepatitis C vollständig ausgeheilt.
→ IV: Verlaufskontrollen:
→ 1) In den ersten 3 Monaten erfolgt eine 2 wöchentliche Kontrolle des Blutbildes, der Nierenfunktion sowie der Transaminasen; danach alle 4 Wochen. Die SD-Hormone werden alle 12 Wochen bestimmt.
→ 2) HCV-RNA Kontrolle: Erfolgt vor Therapiebeginn, nach 4 Wochen, nach 12 Wochen; ist hier kein signifikanter HCV-RNA-Abfall zu erkennen, sollte die Therapie abgesetzt werden. Ansonsten erfolgen weitere Kontrollen nach 24 und 48 Wochen.
→ Kontraindikation: Für eine Interferon-Therapie sind insbesondere:
→ I: Schwangerschaft,
→ II: Schwere Depression,
→ III: Signifikante Leukozytopenie < 1500/µl, bzw. Thrombozytopenie < 50000/µl,
→ IV: Deutliche Leber-, Nieren-, oder Herzinsuffizienz,