→ Definition: Bei der Phlebothrombose handelt es sich um ein intravitales Blutgerinnsel mit konsekutivem, inkomplettem oder komplettem Verschluss einer tiefen Leitungsvene, meist im Bereich der unteren Extremität (z.B. Becken-, Beinvenen).
→ Epidemiologie:
→ I: Die Inzidenz liegt bei 1-2/1000/Jahr.
→ II: Das Risiko, eine TVT zu entwickeln, nimmt mit dem Alter zu.
→ III: Frauen sind deutlich häufiger betroffen als Männer.
→ Ätiologie: Pathophysiologisch ist die Thrombose ein mulitfaktorielles Ereignis und beinhaltet das Virchow-Trias mit:
→ I: Hyperkoagulabilität: = Erhöhter Viskosität, hervorgerufen durch die Veränderung der Blutzusammensetzung.
→ II: Läsion des Gefäßendothels: Typischerweise lagern sich die Thrombozyten im Bereich der Gefäßschädigung an; hierdurch wird die Aktivierung der plasmatischen Gerinnungskaskade induziert.
→ III: Vermindertes Flussgeschwindigkeit: = Stase. Der verlangsamte Blutstrom führt zu Verklumpung und Aggregation der Erythrozyten und Thrombozyten. Stagniert der Blutfluss wird das Endothel durch die entstehende Hypoxie sekundär geschädigt.
→ IV: Generell kann festgehalten werden, dass:
→ 1) Die arterielle Thrombose sich meist auf dem Boden einer Endothelläsion entwickeln und
→ 2) Die venöse Thrombose aufgrund einer Verlangsamung bzw. Stase des Blutes entstehen.
→ Risikofaktoren:
→ I: Primär angeboren: Sind:
→ 1) APC-Resistenz: (= Faktor-V-Leiden-Mutation: Hierbei besteht eine gestörte Inaktivierung des Faktor Va durch das aktivierte Protein C) Es handelt sich um die häufigste angeborene Gerinnugsstörung mit einem deutlich erhöhten Thromboserisiko (macht 30% der Thrombosefälle aus).
→ 2) Protein-C/-S-Mangel: Angeborene Form mit Mangel an gerinnungshemmenden Faktoren (physiologischerweise inaktiviert das Protein C den Faktor Va und VIIIa).
→ 3) AT-III-Mangel: Betrifft vorwiegend jüngere Patienten. Es werden 2 Formen unterschieden:
→ A) Typ I: AT-Spiegel um 50% erniedrigt.
→ B) Typ II: AT-Spiegel normal, jedoch besteht eine verminderte AT-Aktivität.
→ 4) Hyperhomocysteinämie: Angeborener verminderter Abbau des Homocysteins führt zu einem erhöhten Thromboserisiko.
→ 5) Prothrombin-Mutation: Diese Mutation verursacht einen erhöhten Plasma-Prothrombin-Spiegel mit konsekutiver Thromboseneigung.
→ II: Sekundär erworben:
→ 1) Erworbene Störungen wie das Antiphospholipid-Antikörper-Syndrom, paroxysmale nächtliche Hämoglobinurie, Lupus-Antikoagulans primär oder im Rahmen einer Grunderkrankung z.B. Autoimmunerkrankungen wie der Lupus erythomatodes, etc.
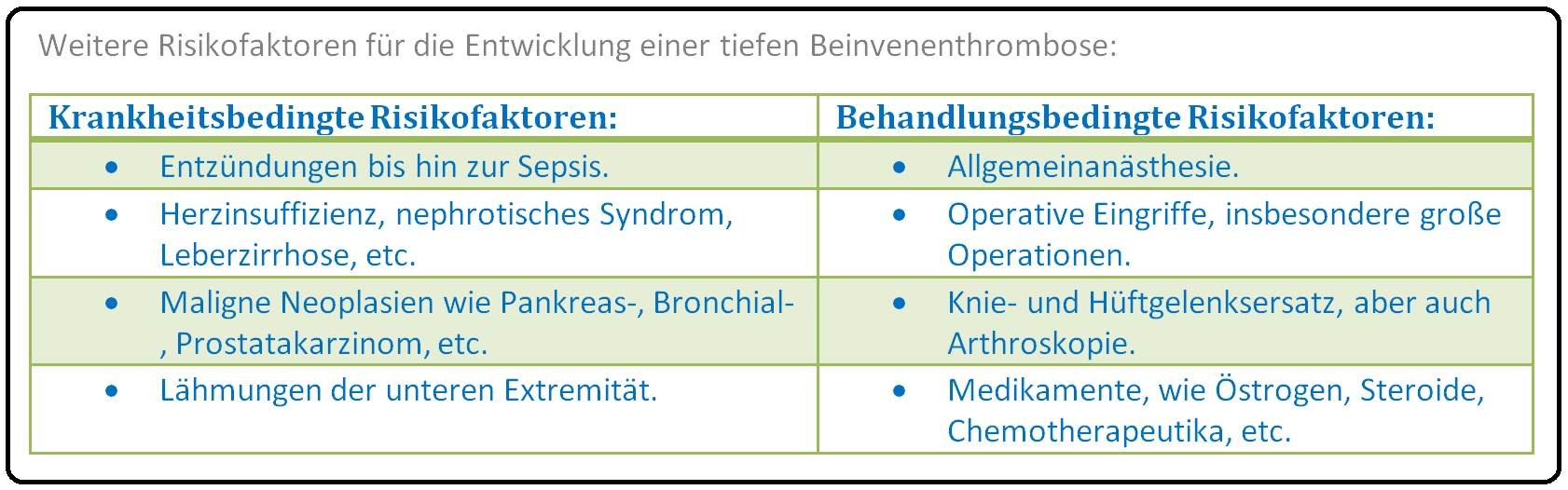
→ 2) Weibliches Geschlecht, Adipositas, Schwangerschaft, Rauchen, Immobilisation, Medikamente (Hormone, Antikonzeptiva).
→ 3) Operationen, gerade bei künstlichem Hüft- oder Kniegelenk.
→ 4) Weitere Erkrankungen wie Leukämie, Prostata-Ca, Pankreaskarzinom, etc.
→ 5) Respiratorische Insuffizienz (COPD), Polyglobulie, Herzinsuffizienz (NYHA III/IV) und chronisch venöse Insuffizienz.
→ 6) Focierte Diurese und Exsikkose.
→ Klinisch-relevant: Erworbene Thrombophilie:
→ A) Erworbener Protein-C-Mangel: Leberzirrhose, Vitamin-K-Mangel, DIC,
→ B) Erworbener Protein-S-Mangel: Leberzirrhose, Schwangerschaft,
→ C) Erworbener AT-III-Mangel: Leberzirrhose, DIC, exudative Enteropathie, nephrotisches Syndrom.
→ Klassifikation:
→ I: Der venöse Thrombus kann in allen 4 Etagen der unteren Extremität auftreten. Man unterscheidet:
→ 1) Einetagenthrombose: Die Thrombose beschränkt sich auf die Gefäße einer Etage.
→ 2) Mehretagenthrombose: Die Thrombose wächst aszendierend oder deszendierend in ein andere Etage ein.
→ II: Pathologie: Nach der Morphologie werden 4 verschiedene Thrombustypen unterschieden:
→ Klinisch-relevant:
→ A) Die Lokalisation der Thrombose nimmt von proximal nach distal zu (Becken 10%; Oberschenkel 10%; Fossa poplitea 20%; Unterschenkel 60%).
→ B) Bei einem Großteil der Patienten tritt sie im linken Bein auf. Ursache hierfür ist, dass:
→ 1) Bei 20% der Bevölkerung im Bereich der Mündungsstelle der V. iliaca communis sinistra in die V. cava inferior ein Beckensporn nachweisbar ist. Hierbei handelt es sich um eine septenartige Leiste, die in das Venenlumen hineinreicht.
→ 2) Ein Überkreuzungsphänomen besteht, welches durch die Überkreuzung der Vena iliaca communis dextra über die V. illiaca communis sinistra hervorgerufen wird.
→ Klinik: Das klinische Bild der tiefen Beinvenenthrombose ist sehr varibel; sie kann asymptomatisch bleiben oder sich in Form einer Lungenembolie bemerkbar machen. Klassische Symptome sind:
→ I: Schwere-/Spannungsgefühl sowie Schmerzen im betroffenen Bein.
→ II: Überwärmung und Ödembildung mit Glanzhaut.
→ III: Zyanotische Verfärbung.
→ IV: Zunahme des Beinumfangs auf der betroffenen Seite .
→ V: Evtl. verstärkte Venenzeichnung mit sichtbaren Kollateralevenen an der Schienbeinkante = Pratt-Warnvenen.
→ Komplikationen:
→ I: Lungenembolie: Hierbei handelt es sich um die häufigste und wichtigste Frühkomplikation der TVT mit Verschleppung von thrombotischen Material in das pulmonalarterielle Gefäßsystem.
→ II: Als Spätkomplikation kann sich im weiteren Krankheitsverlauf ein postthrombotisches Syndrom entwickeln.
→ Diagnose:
→ I: Anamnese: Operation, Trauma, Immobilisation, Tumor, Hormontherapie etc.
→ II: Klinische Untersuchung:
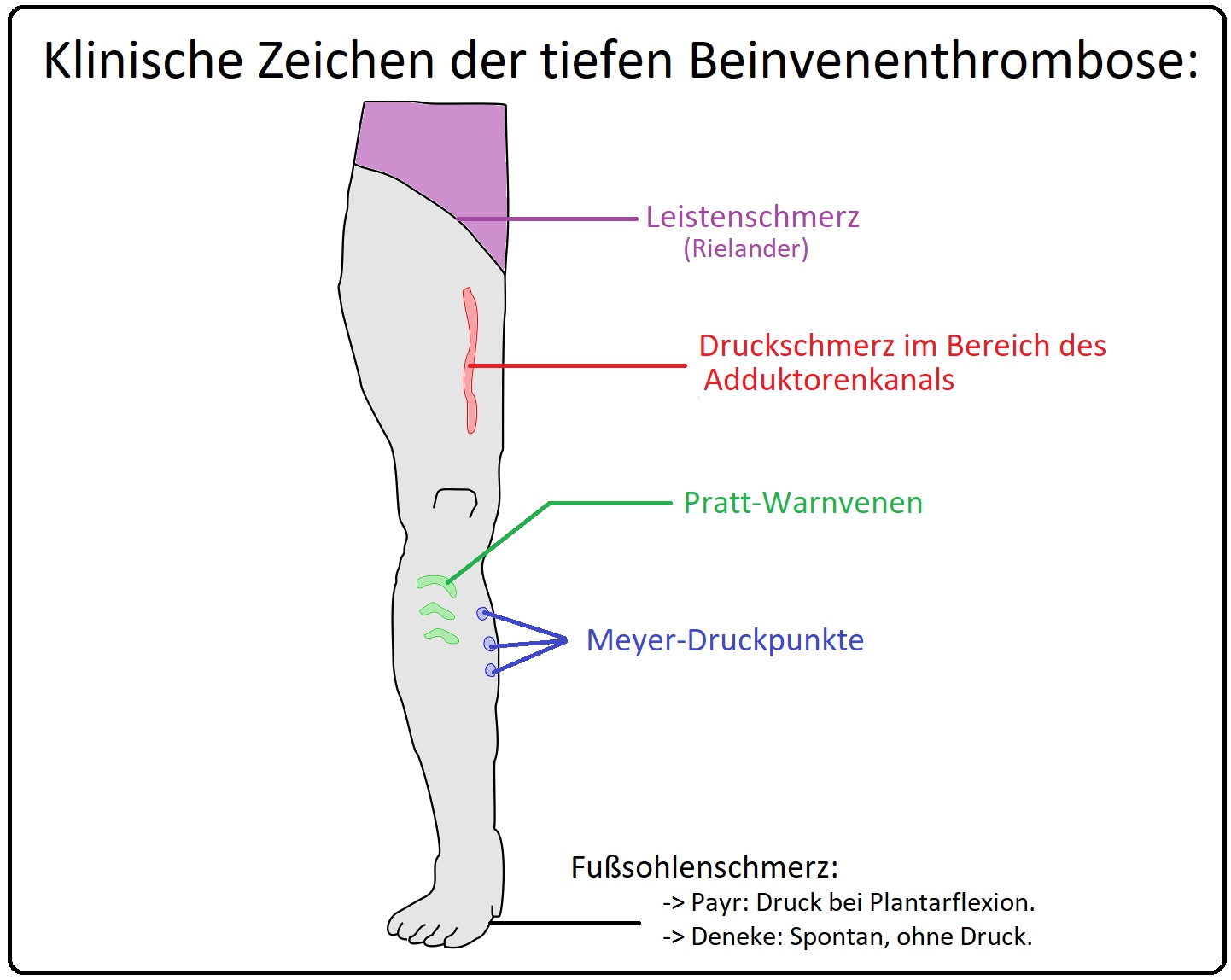
→ 1) Lowenberg-Zeichen: Es entwickeln sich frühzeitig Schmerzen in der Wade (= Wadenkompressionsschmerz), nachdem eine Blutdruckmanschette am Oberschenkel angelegt und > 60mmHg aufgepumpt wurde (Normale Schmerzprovokation erst bei 180mmHg).
→ 2) Homann-Zeichen: Wadenschmerz bei Dorsalflexion im Sprunggelenk.
→ 3) Payr-Zeichen: Fußsohlenschmerz bei Druck auf die mediale Fußsohle.
→ 4) Meyer-Zeichen: Druckschmerzhaftigkeit im Verlauf der V. saphena magna an den sogenannten Perforans-Venen-Austrittsstellen.
→ 5) Umfangsmessung: Eine Differenz von > 1cm ist immer als pathologisch anzusehen.
→ Klinisch-relevant:
→ A) Die klassische Symptomtrias bestehend aus Schmerz, Schwellung und Zyanose findet man nur in 10% der Fälle.
→ B) Auch die weiteren klinischen Zeichen sind mit einer Nachweisbarkeit von 50% nicht aussagekräftig, sodass bei Fehlen von klinischen Beschwerden eine Thrombose nicht ausgeschlossen werden kann.
→ C) Ein Thrombophilie-Screening ist bei idiopathischen Thrombosen unter dem 50. Lebensjahr mit positiver Familienanamnese und/oder Rezidiven obligat.
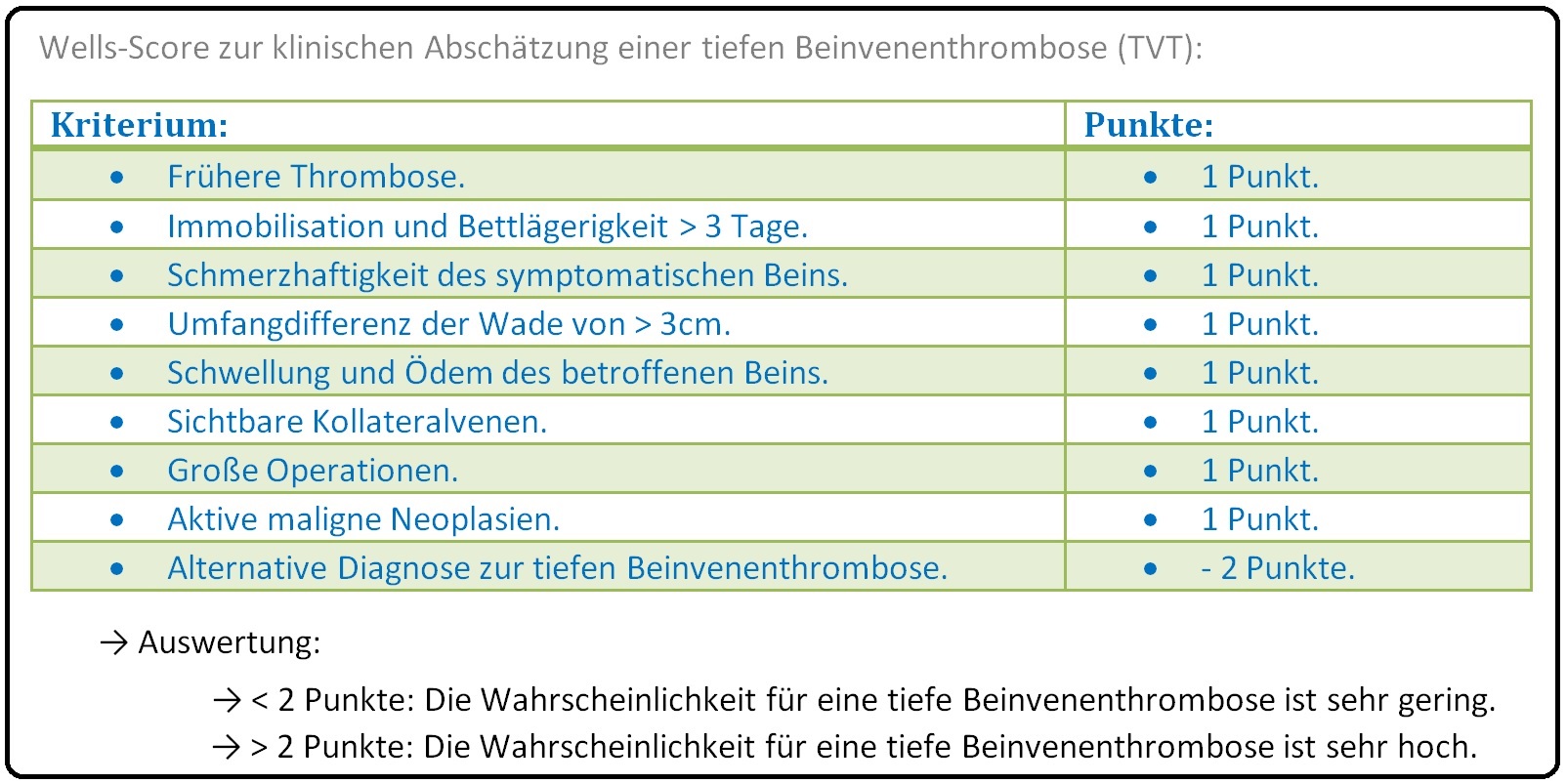
→ D) Wells-Score: Bestimmung der klinischen Wahrscheinlichkeit für das Vorhandensein einer TVT:
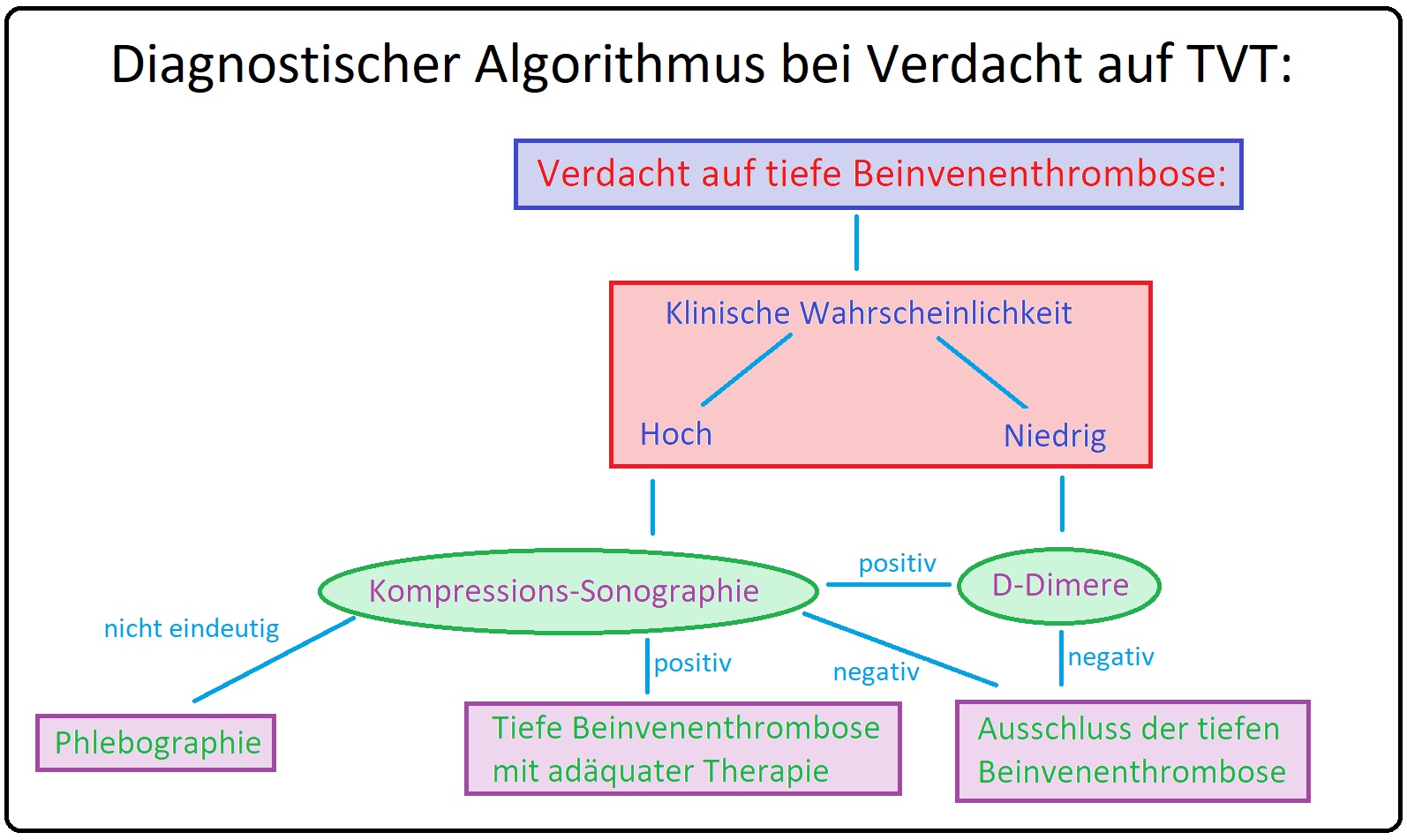
→ III: Labor: Hierbei Bei den D-Dimeren handelt es sich um ein Spaltprodukt des Fibrins. Erhöhungen findet man bei einer frischen TVT, aber auch postoperativ, nach Traumata, bei Malignomen, der DIC und nicht zuletzt beim Erysipel. Ein negativer D-Dimer-Test (< 500µg/l) und ein geringer Well-Score schließen eine TVT fast aus. Bei Verdacht auf Faktor-V-Leiden-Mutation ist ein APCR-Funktionstest sowie eine Genotypisierung indiziert.
→ IV: Bildgebende Verfahren:
→ 1) Farbduplex-Kompressionssonographie: Mittel der 1. Wahl.
→ A) Charakteristisch ist eine eingeschränkte bzw. fehlende Komprimierbarkeit des dargestellten Venenlumens.
→ B) Evtl. Nachweis eines echoreichen Thrombus (Bestimmung der Lokalisation, Ausdehnung und Wandadhärenz des Thrombus).
→ C) Bei vollständigem Verschluss ist keine Strömung mehr nachweisbar.
→ 2) Phlebographie: Bei sonographisch nicht ausreichender Darstellung und/oder unzureichender Diagnosestellung.
→ 3) CT: Bei Thrombosen im Bereich der iliakalen, intraabdominalen (Vena cava inferior) oder retroperitonealen Venen.
→ Differenzialdiagnose: Von der tiefen Beinvenenthrombose müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Postthrombotisches Syndrom bei chronisch venöser Insuffizienz.
→ II: Akuter Arterienverschluss und nicht zuletzt das
→ III: Lymphödem.
→ Therapie: Ziele bei der Behandlung der Phlebothrombose sind insbesondere:
→ 1) Vermeidung der Frühkomplikation (Lungenembolie).
→ 2) Rekanalisation des Gefäßes zur Erhaltung der Klappenfunktion und Vermeidung eines postthrombotischen Syndroms.
→ 3) Rezidivprophylaxe.
→ I: Medikamentöse Therapie: Sofortige Antikoagulation mit einem:
→ 1) Unfraktionierten Heparin: (Hochmolekulares, unfraktioniertes Heparin):
→ A) Indikation: Gerade bei Patienten mit Niereninsuffizienz.
→ B) Initial 5000-10000 IE Heparin i.v. als Bolus.
→ C) Anschließend erfolgt eine Dauerinfusion mit 20000-30000 IE/24h.
→ D) Zielwert der PTT ist eine 1,5-2,5fache Verlängerung des Ausgangswertes (auf 60-80s).
→ E) Eine orale Antikoagulation (Phenprocoumon) kann ab dem 2. Tag überlappend erfolgen. Die Heparintherapie wird beendet, wenn der INR-Wert bei 2-3 liegt (ca. nach 4-5 Tagen). Das Cumarin wird über einen Zeitraum von mindestens 6 Monaten verabreicht. Treten im weiteren Krankheitsverlauf keine weiteren Phlebothrombosen auf, sollte die orale Antikoagulation nach spätestens 2 Jahren abgesetzt werden.
→ F) Kontraindikation ist vor allem die heparininduzierte Thrombozytopenie Typ II.
→ 2) Fraktionierten Heparin: (fraktioniertes niedermolekulares Heparin) Hierzu gehören u.a. Certoparin (Mono-Embolex) oder Enoxaparin (Clexane). Sie sind das Mittel der Wahl bei tiefer Beinvenenthrombose, auch in der Schwangerschaft, da es seltener zu Komplikationen wie Blutungen und HIT-II kommt (Kontraindikation ist die Niereninsuffizienz). Die Dosierung bei Mono-Embolex beträgt sie 2 x 8000IE/d s.c.; bei Clexane 2 x 1mg/kgKG/d s.c.
→ Klinisch-relevant:
→ A) Bei den niedermolekularen Heparinen ist eine laborchemische Untersuchung meist nicht indiziert (ambulante Therapie). Zur möglichen Behandlungskontrolle muss der Anti-Faktor-Xa-Spiegel bestimmt werden (PTT nicht geeignet), dessen therapeutischer Spiegel zwischen 0,5-1,0 IU/ml 3-4 Stunden nach s.c. Injektion beträgt.
→ B) Besteht eine Kontraindikation gegen Heparin kann auch direkt eine Thrombininhibitor wie Lepirudin oder Agartroban eingesetzt werden.
→ II: Thrombolyse/Fibrinolyse: Es erfolgt eine medikamentöse (systemische oder lokale) Rekanalisationstherapie mittels Streptokinase, Urokinase, tPA (Altepase) oder rPA (Reteplase) über 4-6 Tage. Anschließend erfolgt eine Heparinisierung und überlappend orale Antikoagulation.
→ 1) Indikation: Sind insbesondere jüngere Patienten, proximale Thrombose nicht älter als 7 Tage, Phlegmasia coerulea dolens und nicht zuletzt die Lungenembolie im Stadium III/IV.
→ 2) Kontraindikation: Bei den Kontraindikationen unterscheidet man hierbei zwischen absoluten und relativen:
→ A) Absolute: Akut bestehende innere Blutungen, spontan auftretende intrazerebrale Blutungen.
→ B) Relative: Hohes Lebensalter, größere Operationen in den letzten 10 Tagen, GIT-Blutungen in den letzten 10 Tagen, schwerste arterielle Hypertonie (systolisch > 180mmHg/diastolisch > 110mmHg), ischämische Insulte innerhalb der letzten 2 Monate, kardiopulmonale Reanimation, Schwangerschaft, etc.
→ 3) Dosierung:
→ A) Streptokinase: Es bildet mit dem Plasminogen einen Aktivatorkomplex der Plasminogen in seine aktive Form, das Plasmin, umwandelt.
→ B) Standart-Streptokinase-Lyse: Initial 250000 E über 30 min intravenös, anschließend 100000 E/h über 3 Tage max. 1 Woche (Gefahr der Bildung von Antistreptokinase-AK).
→ C) Ultrahohe-Streptokinase-Kurzzeitlyse: Gabe von 9 Millionen E Streptokinase über 6 Stunden. Bei unzureichendem Erfolg Wiederholung am nächsten Tag.
Die Kurzzeitlyse ist bei einer Beckenvenenthrombose wegen der Emboliegefahr kontraindiziert. Beim Auftreten akuter, lebensbedrohlicher Blutungen Gabe eines Antidots (= Antifibrinolytika) wie Aprotinin oder Tranexamsäure.
→ III: Invasive Rekanalisationstherapie: Hier erfolgt eine operative Thrombektomie mittels Fogarty-Katheter:
→ 1) Indikation: Freiflottierender Thrombus, Phlegmasia coerulea dolens, septische Thrombose sowie Oberschenkel- und Beckenvenenthrombosen.
→ 2) Verfahren:
→ A) Oberkörperhochlagerung = Anti-Trendelenburg-Lagerung.
→ B) Überdruckbeatmung zur Vermeidung von Lungenembolien.
→ C) Präoperativ Gabe von 5000IE Heparin i.v. als Bolus.
→ D) Freilegung beider Vv. femoralis in der Leiste. Anschließend wird ein Ballonkatheter über die gesunde V. femoralis in die Vena cava geschoben, um eine Verschleppung von thrombotischen Material zu verhindern. Der 2. Katheter wird über die erkrankte Seite am Thrombus vorbei geschoben, der Ballon aufgepumpt und letztlich der Katheter mit dem Thrombus herausgezogen.
→ E) Abschließend wird das Bein von distal nach proximal mittels elastischer Binden gewickelt.
→ F) Postoperativ ist eine Vollheparinisierung (PTT 60-80s) und eine überlappende orale Antikoagulation mit Marcumar (INR 2-3) über mindestens 3 (-6) Monate indiziert.
→ IV: Begleitende Maßnahmen:
→ 1) Kompressionsbehandlung: Initial erfolgt eine Beinkompression mittels elastischer Binden, später mit Kompressionsstrumpf der Klasse II:
→ A) TVT oberhalb des Kniegelenks mit einer Kompression bis zur Leiste.
→ B) TVT unterhalb des Kniegelenks mit einer Kompression bis zum Knie.
→ 2) Mobilisation: Bei der TVT ist eine strenge Bettruhe nicht indiziert, unabhängig von der Lokalisation bzw. der Morphologie des Thrombus. Bei adäquater Antikoagulation, Kompression ist das Lungenembolie-Risiko nicht erhöht.
→ V: Rezidivprophylaxe:
→ 1) Thromboembolieprophylaxe: Durch eine verlängerte Antikoagulationstherapie:
→ A) Thrombose bei vorübergehenden Risikofaktoren wie lange Flugreisen, postoperativ Immobilisation und Bettlägerigkeit, etc.; hierbei erfolgt eine Antikoagulation für 3 Monate.
→ B) Bei idiopathischer Thrombose ohne sichtbare Ursache.
→ 1) Bei distaler Unterschenkelthrombose 3 Monate,
→ 2) Bei Oberschenkel-/Beckenthrombose > 3-6 Monate.
→ 3) Bei Thromboserezidiv: Zeitlich unbegrenzt.
→ 4) Bei aktiven Malignomen 3-6 Monate.
→ 2) Vena-Cava-Schirmfilter: Entwickeln sich trotz adäquter Antikoagulationstherapie rezidivierende Lungenembolien, kann die Implantation eines Schirmfilters in die Vena cava inferior indiziert sein.
→ Prognose:
→ I: 30% der Patienten erleiden eine Lungenembolie;
→ II: 30% entwickeln ein postthrombotisches Syndrom und
→ III: 30% erkranken innerhalb von 8 Jahren an einem Rezidiv.