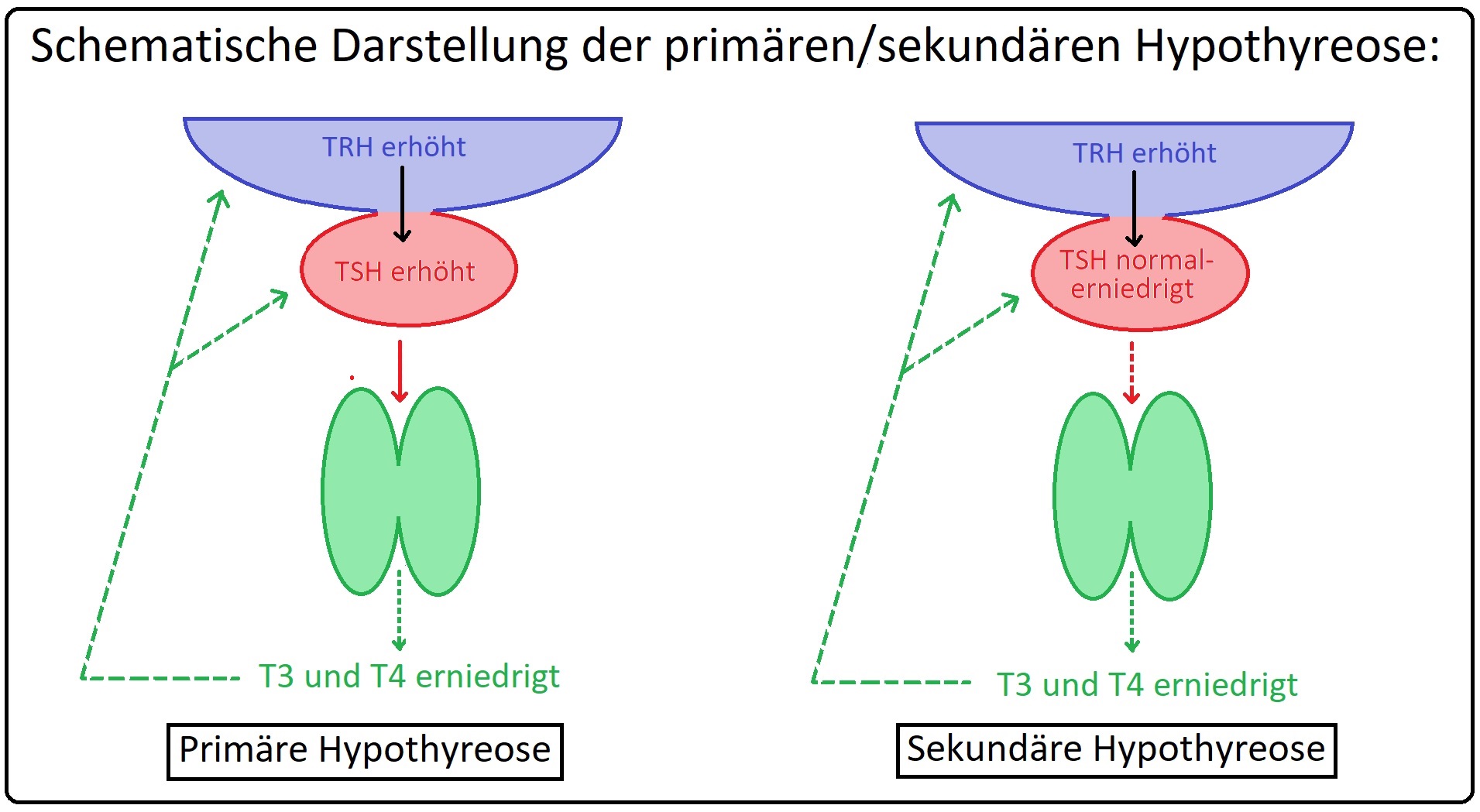
→ Definition: Bei der primären Hypothyreose ist die Schilddrüse nicht in der Lage, ausreichend Schilddrüsenhormone (T3/T4) zu produzieren (Hormonmangel bzw. unzureichende Versorgung der Körperzellen mit Schilddrüsenhormonen). Die zentrale Steuerung durch den Hypothalamus (TRH) und die Hypophyse (TSH) ist intakt.
→ Epidemiologie:
→ I: Mit einer Prävalenz von 10% (6-7% der Fällen latent und nur 1-3% manifest) ist die Unterfunktion der Schilddrüse häufiger als die Hyperthyreose und nimmt mit dem Alter zu. Frauen sind deutlich häufiger betroffen als Männer.
→ II: Die Inzidenz der angeborene Hypothyreose liegt wiederum in Deutschland bei 1/3000- 1/7000 Neugeborenen und ist selten (jedoch eine der häufigsten angeborene Stoffwechselerkrankung).
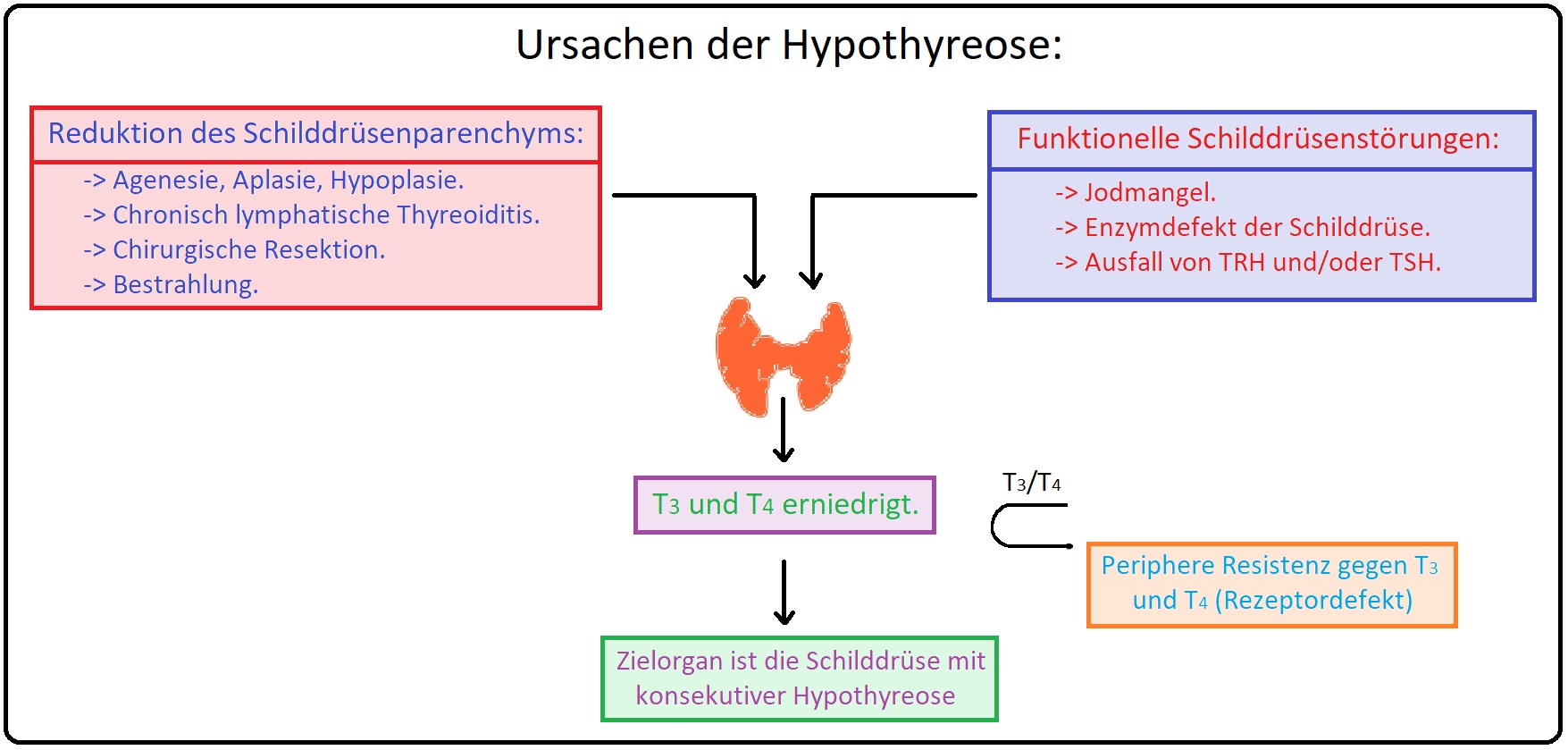
→ Ätiologie: Bei der primären Hypothyreose wird pathogenetisch zwischen einer angeborenen und erworbenen Form unterschieden:
→ I: Angeborenen Form:
→ 1) Hierbei spielt gerade die fehlende Schilddrüsenanlage (Athyreose) eine wichtige Rolle.
→ 2) Seltener findet man eine Schilddrüsendysplasie.
→ II: Erworbene Form:
→ 1) Häufigste Ursache sind Autoimmunprozesse mit Bildung von Antikörper (Hashimoto-Thyreoiditis = chronisch-lymphozytäre Thyreoiditis), des Weiteren kann sich eine unerkannt abgelaufene, autoimmunologische Entzündung mit konsekutiver Schilddrüsenatrophie oder eine Schilddrüsen-Hormonrezeptorresistenz ausbilden.
→ 2) Iatrogen: Bei Jodmangel, Z.n. Schilddrüsenoperation, Z.n. Radiojodtherapie z.B. infolge einer Schilddrüsenautonomie, medikametös-induziert nach Gabe von Amiodaron (diese Pharmakon kann aber auch eine Hyperthyreose induzieren), Lithium und Thyreostatika.
→ 3) Sehr seltene Ursachen sind u.a. Tumoren, eine späte Manifestation einer angeborenen Schilddrüsenhormonresistenz sowie ein extremer Jodmangel, etc.
→ Klinik: Insbesondere bei der Hypothyreose im Erwachsenenalter entwickeln sich die klinische Symptomatik sehr langsam und wird von den Betroffenen lange Zeit nicht wahrgenommen.
→ I: Angeboren: Kommt es post partum zu einer SD-Unterfunktion, bildt sich, ohne adäquate Therapie, eine schwere geistige Retardierung und Wachstumsstörung (= Kretinismus) aus. Im Zuge der U2-Untersuchung (5.Tag) ist ein gesetzliches TSH-Screening obligat.
→ II: Erworben Form: Charakteristische Symptome sind:
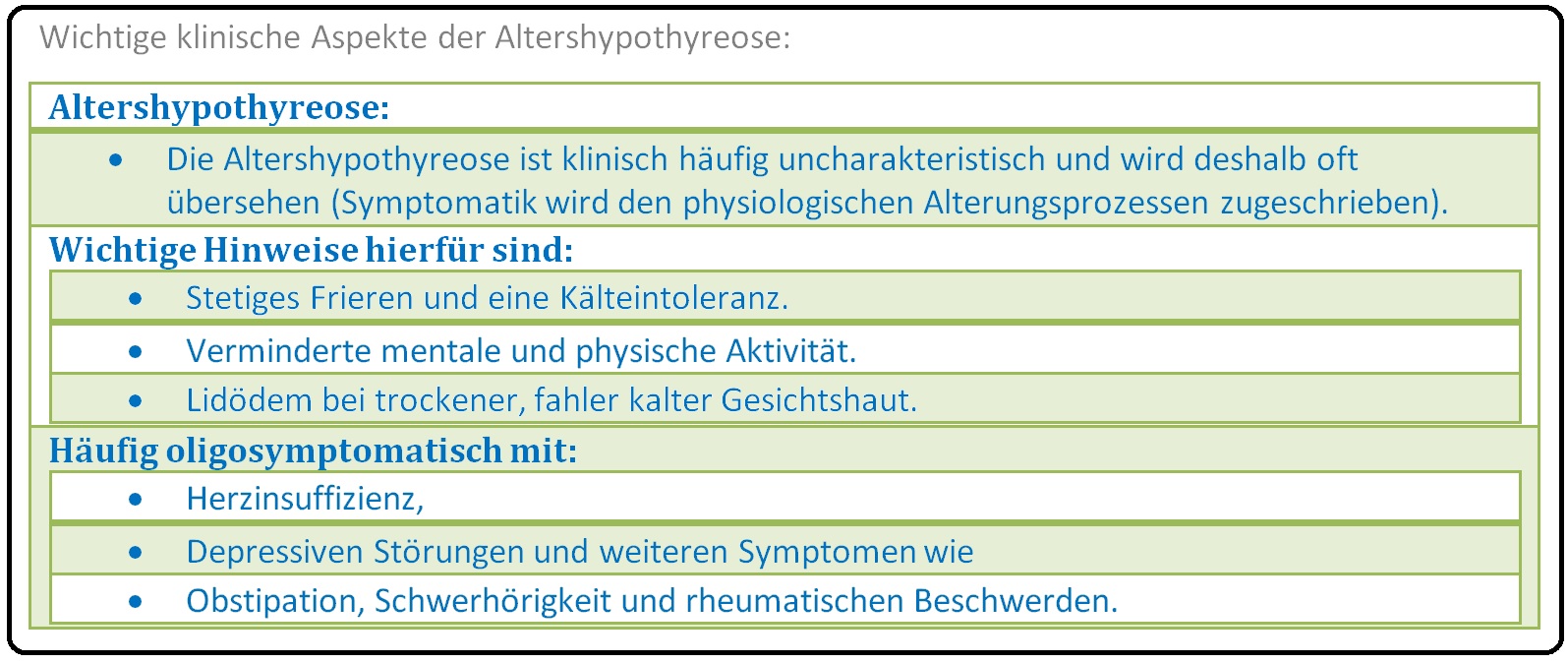
→ 1) Allgemein: Müdigkeit, Abgeschlagenheit, Gewichtszunahme, Frieren bzw. Kälteintoleranz.
→ 2) Psychische Störungen: Antriebsarmut, kognitive Störungen (wie z.B. Denk-, Konzentrations- und Gedächtnisstörungen), Persönlichkeitsveränderungen, depressive Verstimmung und Depression, selten auch paranoide Vorstellungen.
→ 3) Kardiovaskuläre Störungen: Mit frühzeitger Arteriosklerose, Bradykardie, Herzvergrößerung, Myokardinsuffizienz (= Myxödemherz) und Angina pectoris, KHK, Long-QT im EKG, selten Perikarderguss, etc.
→ 4) Skelett: Muskelkrämpfe, Myoklonien, Hyporeflexie, rheumatische Beschwerden.
→ 5) Haut: Trockene und spröde Haare und Haut, Myxödem mit kühler, teigiger, blassgelblicher, schuppender und geschwollener Haut (im Gegensatz zum echten Ödem nicht eindrückbar), brüchig splitternde Nägel.
→ 6) Sonstige Symptome: Kloßig, raue Stimme, hochgradig reduzierte Mimik und Gestik, Hyperlipidämie, Anämie, Hyponatriämie, aber auch Menstruationsstörungen, Infertilität (häufiger als bei der Hyperthyreose), Libido- und Potenzstörungen, Gynäkomastie bei Männern und nicht zuletzt Obstipation bis hin zum Ileus.
→ Klinisch-relevant:
→ A) Im Alter kann die Hypothyreose nur oligosymptomatisch (Symptome wie Kälteintoleranz, leichte motorische und geistige Retardierung, Gedächtnisstörungen und depressive Verstimmung) verlaufen und hierdurch als Alterserscheinungen verkannt werden.
→ B) Gerade bei V.a. eine Involutionsdepression immer auch an eine Hypothyreose denken (TSH-Bestimmung).
→ Komplikationen: Wichtige und z.T. schwerwiegende Komplikationen der Hypothyreose sind insbesondere:
→ I: Früharteriosklerose bei Hypercholesterinämie.
→ II: Myxödemherz: Mit Bradykardie, Herzvergrößerung, therapierefraktärer Herzinsuffizienz und Niedervoltage-EKG.
→ III: Myxödemkoma: Sehr seltene und schwere Komplikation, häufig letal endend mit Hypothermie, Hypoventilation, Bradykardie und arterielle Hypotonie.
→ Diagnose:
→ I: Anamnese, klinische Untersuchung (Blickdiagnose beim Vollbild).
→ II: Labor:
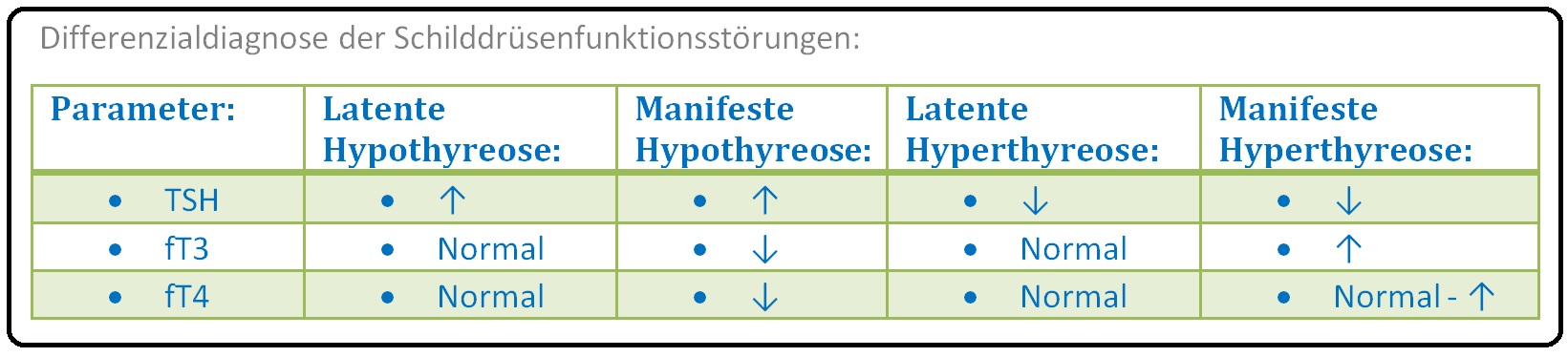
→ 1) Kompensierte Hypothyreose: TSH im Grenzbereich, T3 und T4 normal und keine Beschwerden.
→ 2) Latente Hypothyreose: TSH erhöht, T3 undT4 normal.
→ 3) Manifeste Hypothyreose: TSH erhöht, T3 und T4 erniedrigt.
→ 4) Antikörper-Bestimmung: Bei der Hashimoto-Thyreoiditis findet man in 95% Ak gegen die thyreoidale Peroxidase (= AK-TPO) und in 70% Thyreoglobulin-AK.
→ Klinisch-relevant: Sind Schilddrüsenantikörper nachweisbar, sollte nach weiteren Endokrinopathien gesucht werden, da die Hashimoto-Thyreoiditis häufiger mit dem Morbus Addison oder Diabetes mellitus vergesellschaftet ist.
→ 4) Weitere Laborparameter: Gerade bei schwere Hypothyreose sind eine Erhöhung der Kreatinphosphokinase (CK), erhöhte Nierenretentionswerte, sowie eine Hypercholesterinämie nachweisbar.
→ III: EKG-Veränderungen: Das elektrokardiographische Vollbild der Hypothyreose weist insbesondere nachfolgende Merkmale auf:
→ IV: Sonographie: Es zeigt sich eine diffuse, echoarme Schilddrüse, bei Thyreoiditis kann sie verkleinert und vernarbt sein, bei schwerem Jodmangel entwickelt sich meist eine noduläre Struma.
→ V: Szintigraphie: Nur in unklaren Fällen zum Ausschluss einer Malignität (Kalter Knoten).
→ Differenzialdiagnose:
→ I: Low-T3/T4-Syndrom: Hier kann es bei vital bedrohten Patienten zu einer zentralen Down-Regulation der Schilddrüsenhormone kommen mit Erniedrigung von fT3 und fT4. Im Gegensatz zu einer echten Hypothyreose ist jedoch das Reverse-T3 (r-T3) erhöht. Die Patienten werden als euthyreot angesehen und nicht behandelt.
→ II: Sekundäre/Tertiäre Hypothyreose.
→ Therapie:
→ I: Latente Hypothyreose: Eine LT4-Substitution ist gerade indiziert bei:
→ 1) TSH-basal > 10mU/l.
→ 2) Patienten unter dem 70. Lebensjahr, wegen des erhöhten Arterioskleroserisikos, aber auch symptomatischen Patienten mit einem TSH zwischen 4- <10mIU/l.
→ 3) Patienten mit sehr hohen Anti-TPO-AK.
→ 4) Gebärfähigen Frauen mit Kinderwunsch sowie Frauen in der Schwangerschaft.
→ 5) Subklinischer Hypothyreose als Folge einer Schilddrüsenoperation sowie Patienten mit diffuser oder nodöser Struma.
→ II: Manifeste Hypothyreose:
→ 1) Langzeittherapie mit L-Thyroxin.
→ 2) LT4-Dosierung: Initialdosis von 25-50µg/d (Herzkranke mit einer Initialdosis von 12,5-25µg/d) mit einer monatlichen Dosissteigerung von 25µg bis zum Erreichen der Erhaltungsdosis von 100-150µg/d (d.h. 1,5-2,0µg/kgKG). Eine lebenslange Behandlung ist zumeist unerläßlich.
→ Klinisch-relevant:
→ A) Je ausgeprägter die Hypothyreose bzw. je länger die Hypothyreose bestanden hat, desto einschleichender erfolgt die medikamentöse Therapie, denn es besteht hierbei immer eine erhöhte Gefahr für die Ausbildung von Herzrhythmusstörungen, pectanginösen Beschwerden und Myokardinfarkt.
→ B) Die L-Thyroxin-Dosis richtet sich nach dem Wohlbefinden des Patienten und dem TSH-basal (0,5-2,0 mU/l). Die laborchemische Verlaufskontrolle sollte initial wöchentlich, später dann im Abstand von 2-3 Monaten erfolgen.
→ C) Bei Patienten > 70 Jahre sollte TSH basal bei 4-6 mU/l liegen, da bei niedrigen TSH-Werten die Sterblichkeit zunimmt.
→ Prognose: Langjährig-bestehende unbehandelte Hypothyreosen können zur Arteriosklerose mit somatischen Folgen führen; Insofern sollte auch nach einer Radiojodtherapie und Strumaresektion eine jährliche Schilddrüsen-Kontrolluntersuchung erfolgen, um eine mögliche Hypothyreose frühzeitig zu erkennen.