→ Definition:
→ I: Struma: Bezeichnet eine Vergrößerung der Schilddrüse (SD-Volumen bei Männer > 25ml; Frauen > 18ml) unterschiedlicher Genese. Strumen sind diffus (= Struma parenchymatosa) oder knotig, teils weisen sie Zysten oder multiple Knoten (überwiegend Adenome) auf.
→ II: Euthyreote Struma: Sie ist definiert als nicht-entzündliche, nicht Malignom-bedingte Vergrößerung der Schilddrüse bei normaler Hormonsynthese; ätiologisch steht der Jodmangel im Vordergrund (endemisch).
→ III: Im Leben existieren Phasen erhöhten Jodbedarfs; hierzu zählen insbesondere Pubertät, Schwangerschaft und Laktation.
→ Epidemiologie:
→ I: Die Struma stellt die häufigste endokrine Schilddrüsenerkrankung dar, wobei es sich in 90% der Fälle um die euthyreote Struma handelt, die sich infolge eines Jodmangels entwickelt (20-30% der Erwachsenen in Deutschland weisen eine Struma auf).
→ II: Frauen sind deutlich häufiger als Männer betroffen (F : M = 4 : 1); des Weiteren nimmt das Struma-Risiko mit dem Alter zu.
→ Ätiologie: Ursachen für die Entwicklung einer euthyreoten sind v.a.:
→ I: Endemisch infolge eines Jodmangels (tägliche Jodzufuhr 200µg) in Kombination mit einem Follikelepithelzellendefekt.
→ II: Sporadisch in der Pubertät, Schwangerschaft, Menopause durch einen vermehrten Hormonbedarf und
→ III: Medikamentös-induziert durch strumigene Substanzen wie z.B. Lithium und Thyreostatika, Salizylate, Antirheumatika, etc.
→ Pathogenese: Der euthyreoten Struma:
→ I: Hauptkriterium für die Entstehung der Struma ist der intrathyreoidale Jodmangel.
→ II: Dieser begünstigt die Aktivierung und Freisetzung von lokalen Wachstumsfaktoren u.a. EGF (= epidermal-growth-factor) und IGF-1 (= insulin-like-growth-facktor), die eine Hyperplasie der Thyreozyten einleiten.
→ III: Gleichzeitig entwickelt sich infolge der verminderten Hormonproduktion ein TSH-Anstieg, der eine Hypertrophie der Thyreozyten bedingt. Folge ist eine Größenzunahme der Schilddrüse.
→ IV: Bei länger bestehender Struma über einige Jahre manifestiert sich eine irreversible Knotenbildung. Ursache hierfür sind verschiedene Pathomechanismen:
→ 1) Infolge von degenerativen Prozessen und Einblutungen kommt es zur Narbenbildung und einem Narbennetz, sodass ein homogenes Wachstum nicht mehr möglich ist.
→ 2) Regional unterschiedliche Proliferationsmöglichkeiten der Thyreoyten führen zu einem ungleichmäßigem Wachstum und zur Knotenbildung.
→ 3) Jodmangel induziert "Gain-of Function"-Mutationen mit konsekutiver erhöhter Aktivitätsfunktion von Proteinen, die zur Bildung klonaler Knoten führen können.
→ V: Sehr seltene Ursachen der Struma-Genese sind u.a. eine zentrale bzw. globale Hormonresistenz sowie ein TSHom.
→ Klinisch-relevant: Die Schilddrüsevergrößerung, im Sinne einer Struma wächst zunächst gleichmäßig; erst im weiteren Krankheitsverlauf manifestieren sich regressive Umbauten mit Zysten-, Adenombildungen, Vernarbungen und Verkalkungen.
→ V: Struma anderer Genese:
→ 1) Schilddrüsenautonomie,
→ 2) Schilddrüsentumoren,
→ 3) Morbus Basedow,
→ 4) Hashimoto-Thyreoiditis.
→ 5) Sehr seltene Ursachen der Struma-Genese sind u.a. eine zentrale bzw. globale Hormonresistenz sowie ein TSHom.
→ Klassifikation:
→ I: Nach der Morphologie wird die Struma unterteilt in eine:
→ 1) Struma diffusa: Mit homogenem Binnenstrukturmuster.
→ 2) Struma colloides: Kolloidstruma mit leichte vermehrter Echogenität und
→ 3) Struma nodosa: Sonographisch weisen die SD-Knoten ein sehr große Echovielfalt auf; sie können echoarm aber auch echoreich erscheinen; häufig bestehen Mischtypen.
→ II: Nach der Stoffwechsellage:
→ 1) Euthyreote Struma: Endemisch in Jodmangelgebieten, sporadisch infolge eines relativen Thyroxinmangels bei endokriner Belastung wie Pubertät, Schwangerschaft, etc. und infolge strumigen wirkender Medikamente.
→ 2) Hypothyreote Struma: Bei genetisch bedingtem Hormonsynthesedefekt sowie der Hashimoto-Thyreoiditis.
→ 3) Hyperthyreote Struma: Verursacht u.a. durch einen Morbus Basedow, autonome Adenome, selten durch Hypophysentumore.
→ Klinik: Die Struma verläuft jahrelang subklinisch und manifestiert sich meist erst infolge von mechanischer Stauchung und Kompression der Nachbarstrukturen; klinische Symptome sind:
→ I: Trachea: Tracheomalazie (= säbelscheidenartige Einengung der Trachea) mit inspiratorischem Stridor und Dyspnoe,
→ II: Ösophagus: Globusgefühl und Dysphagie durch mechanische Einengung des Ösophagus.
→ III: Recurrensläsion mit Heiserkeit (DD: Schilddrüsenkarzinom), obere Einflussstauung bei Jugulariskompression oder in seltenen Fällen die Ausbildung eines Horner-Syndroms (= Miosis + Ptosis+ Endophthalmus).
→ IV: Manifestation einer Hyperthyreose bei Eintwicklung einer SD-Autonomie.
→ V: Nach der WHO wird die Struma in verschiedene Stadien unterteilt:
→ Komplikationen:
→ I: Ausbildung von Schilddrüsenautonomien mit konsekutiver TSH-unabhängiger Hormonproduktion.
→ II: Entwicklung von kalten Knoten, die ein erhöhtes Karzinomrisiko darstellen (da 5-15% der sonographisch echoarmen und szintigraphisch kalten Knoten maligne sind).
→ III: Lokale Kompression: Insbesondere sind Kompressionsschäden der Trachea (Knorpelspangen bradytrophes Gewebe) und die irreversible Läsion des N. layngeus gefürchtet.
→ Diagnose:
→ I: Anamnese/klinische Untersuchung: Inspektion und Palpation der Schilddrüse (Merke: Per definitionem stellt jeder Schilddrüse, die tastbar ist, eine Struma dar).
→ II: Labor: Bestimmung der SD-Parameter TSH-basal und fT3/fT4 (bei euthyreoter Struma unauffällig) und der spezifischen AK gegen die thyreoidale Peroxidase und TSH-Rezeptoren. Bei jedem Knoten, der im Durchmesser größer als 1cm ist, ist eine Bestimmung der Tumormarker (z.B. Thyreoglobulin, evtl. auch TPA: tissue-polypeptid-antigen beim follikulären/papillären SD-Karzinom; Calcitonin beim medullären SD-Karzinom) ratsam.
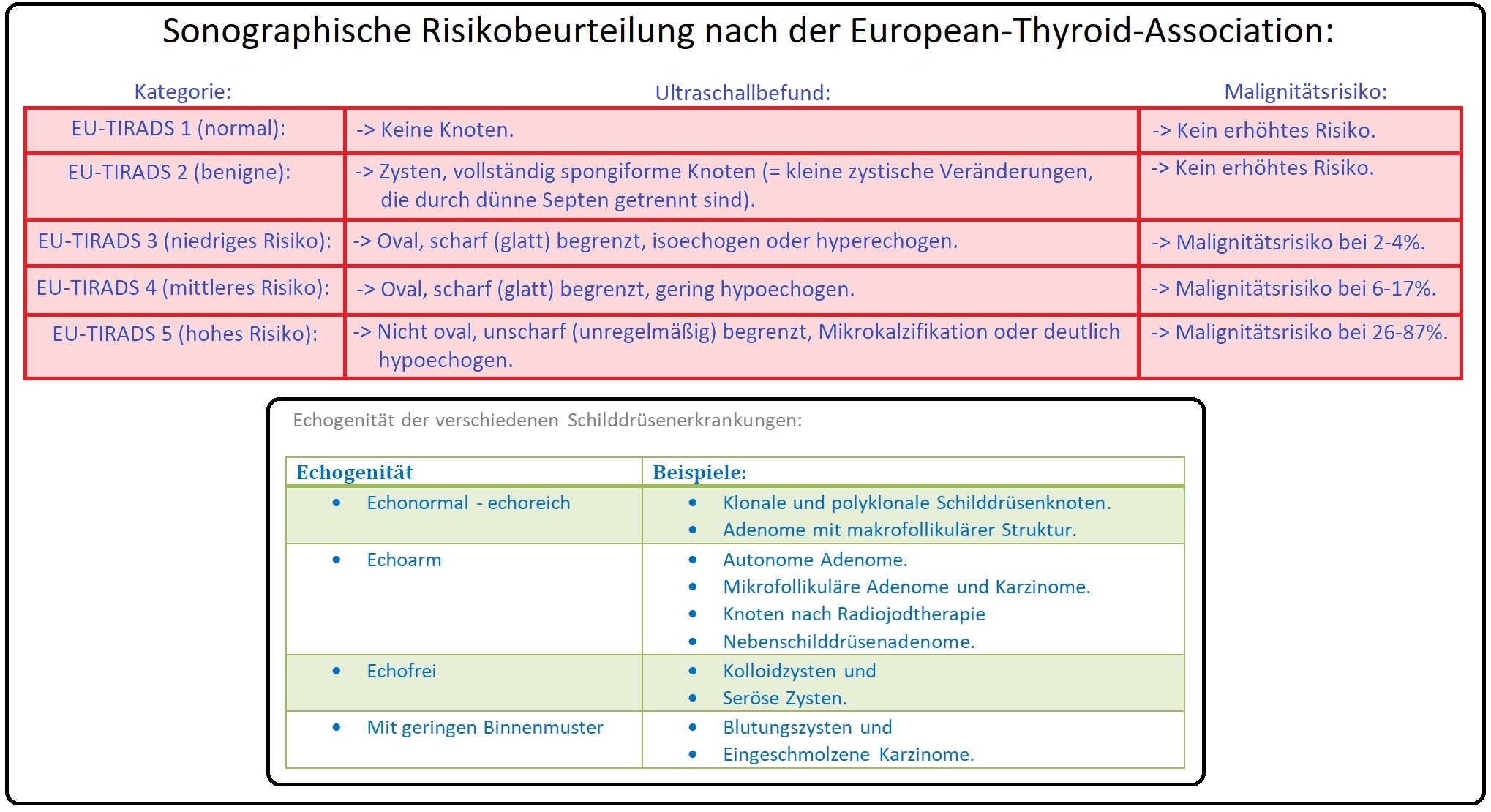
→ III: Sonographie:
→ 1) Bestimmung des Schilddrüsenvolumens (Schilddrüsenlappen = Länge x Breite x Dicke x 0,5).
→ 2) Beurteilung der Binnenstruktur:
→ A) Morbus Basedow: Diffuse echoarme Binnenstruktur mit Hypervaskularisation (dopplersonsographisch).
→ B) Struma nodosa: Nachweis echoarmer oder echoreicher SD-Knoten. Zystische Degenerationen (häufig Kolloidzysten oder seröse Zysten) imponieren als echofreie Binnenstrukturen ohne Vaskularisation. Fibrosierung und Verkalkungen stellen sich als echodichte Strukturen mit evtl. dorsalem Schallschatten dar.
→ IV: SD-Szintigraphie:
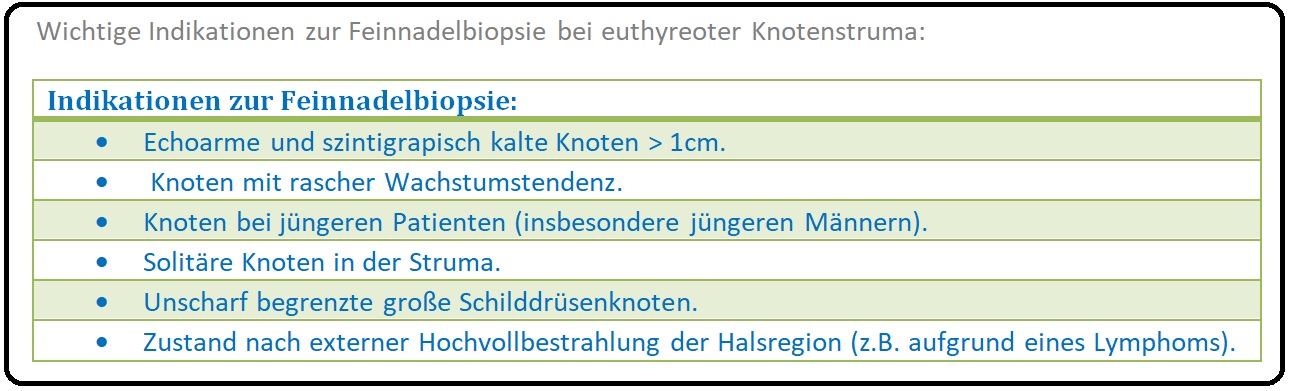
→ 1) Knoten, die einen Durchmesser von > 1cm aufweisen, müssen szintigraphisch mit 99m Technetium-Pertechnat auf ihre Funktionalität (heißer Knoten, kalter Knoten) überprüft werden.
→ 2) SD-Autonomien können mittels Suppressions-Szintigraphie verifiziert werden. Die endogene TSH-Sekretion wird durch vorherige Gabe von L-Thyroxin (100-200µg/d über 14 Stunden) oder 60-80µg Trijodthyronin für 3 Wochen supprimiert.
→ V: Feinnadelbiopsie: Die Feinnadelbiopsie (mit anschließender Aspirationszytologie) dient der Differenzierung zwischen einem benignen und malignen Tumor und sollte bei jedem kalten Knoten zum Ausschluss eines Schilddrüsenkarzinoms (z.B. differenziertes-, medulläres -, anaplastisches SD-Karzinom) erfolgen.
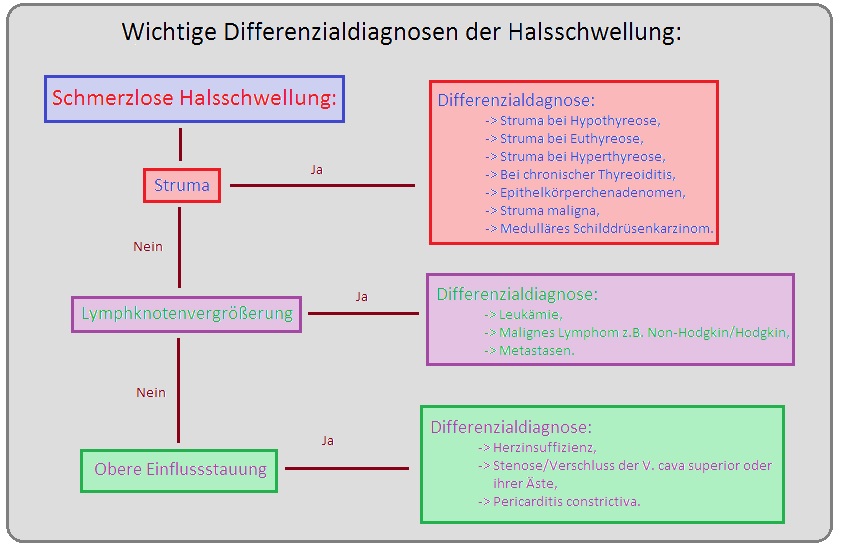
→ Differenzialdiagnose: Von der blanden Struma müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Schilddrüsenkarzinom: Gerade szintigraphisch kalte Knoten sind immer tumorverdächtig. Weitere Risikofaktoren sind:
→ 1) Strahlenexposition,
→ 2) Positive Familienanamnese.
→ II: Retrosternaler Struma: Hierbei müssen vor allem:
→ 1) Das Bronchialkarzinom,
→ 2) Maligne Lymphome und
→ 3) Das Aortenaneurysma ausgeschlossen werden.
→ Therapie:
→ I: Medikamentös:
→ 1) Jodid-Substitution: Jodid stellt das Mittel der 1. Wahl bei der euthyreoten Struma ohne Autonomie dar. Die mittlere Tagesdosis beträgt 100-200µg/d. Prophylaktisch kann es bei positiver Familienanamnese, in der Schwangerschaft und Stillzeit oder nach erfolgreicher Strumatherapie eingesetzt werden.
→ 2) Kombinationstherapie: Aus Jodid und L-Thyroxin ist bei der Struma nodosa ohne Autonomienachweis indiziert. Es erfolgt ein einschleichender Beginn mit 50µg/d mit Steigerung von 25µg/d alle 1-2 Wochen bis zu einer Erhaltungsdosis von 75-150µg/d.
→ Klinisch-relevant: Es sind regelmäßige Kontrolluntersuchungen (initial alle 3-6 Wochen) zur Ermittlung der adäquaten Dosis (Zielwert TSH-basal im unteren Normbereich bei 0,3-0,8mIU/l sowie Patientenbefinden) obligat.
→ II: Operativ:
→ 1) Indikation: Große Strumen mit Kompression von Nachbarstrukturen, Strumen mit Autonomie-Arealen sowie Strumen mit diagnostisch verifizierten kalten Knoten (Malignitätsverdacht). Eine relative Indikation stellt ein fehlender medikamentöser Therapieerfolg dar.
→ 2) OP-Verfahren: Standardverfahren ist die subtotale Strumektomie nach Dunhill, gegebenenfalls erfolgt eine totale Strumektomie.
→ 3) Postoperativ: Ist eine Rezidiviprophylaxe mit Jodid abhängig vom Restvolumen der Schilddrüse empfehlenswert.
→ Klinisch-relevant: Bei Schilddrüsen-Restvolumen von < 3ml ist eine Monotherapie mit L-Thyroxin; indiziert. Bei einem Restvolumen zwischen 3-10ml wiederum wird eine Kombinationstherapie aus L-Thyroxin und Jodid; empfohlen. Ein Restvolumen > 10ml wird ausschließlich mit Jodid therapiert.
→ III: Radiojodtherapie: Sie stellt eine alternative Therapieoption bei:
→ 1) Patienten mit erhöhtem Operationsrisiko,
→ 2) Älteren Patienten,
→ 3) Einer multifokalen Autonomie und
→ 4) Einer Rezidivstruma dar und hat nach einer Latenz von 3-6 Monaten einen Verkleinerungseffekt von bis zu 50%. Kontraindikationen sind u.a. Wachstumsalter, Gravidität und Stillzeit.
→ IV:Prophylaxe: Eine ausreichende Jodidzufuhr z.B. durch jodiertes Speisesalz oder Fisch stellt die beste Prophylaxe dar. Eine Strumaprophylaxe ist bei schwangeren Frauen obligat, da die fetale Schilddrüse schon ab der 12ten Woche ausreichend Jodid zur Hormonsynthese benötigt.
→ Prognose: Das Rezidivrisiko der Struma liegt ohne adäquate Prophylaxe bei 10-20%. Regelmäßige sonographische Kontrollen ermöglichen die frühzeitige Erfassung eines Rezidivs.