→ Definition: Bei Amiodaron handelt es sich um ein Klasse-III-Antiarrhythmikum und stellt biochemisch ein jodsubstituiertes Molekül dar, das insbesondere die spannungsabhängigen Kalium-Kanäle in der Repolarisationsphase blockiert und so zu einer selektiven Verlängerung des Aktionspotenzials führt.
→ Wirkung:
→ I: Amiodaron hemmt in der Repolarisationsphase die spannungsabhängigen Kalium-Kanäle.
→ II: Zudem blockiert es auch noch die Natrium- und Kalzium-Kanäle und verlangsamt hierdurch die Depolarisation der Schrittmacherzellen im Sinusknoten mit konsekutiver Abnahme der Herzfrequenz.
→ III: Agiert als nicht-kompetitiver Alpha- und Beta-Rezeptor-Antagonist, wodurch die Noradrenalin-Exozytose aus der peripheren sympathischen Nervenendigung unterbunden wird.
→ IV: Klinische Auswirkung ist eine elektrokardiograpisch nachweisbare Verlängerung des QRS-Komplexes und der PQ-Zeit.
→ Indikation:
→ I: Akuttherapie:
→ 1) Mittel der 1. Wahl bei hämodynamisch stabilen ventrikulären Tachykardie.
→ 2) Mittel der Wahl bei therapierefraktärem Kammerflimmern und pulsloser ventrikulärer Tachykardie.
→ 3) Schwere, z.T. therapieresistente supraventrikuläre - (z.B. Vorhofflimmern) und ventrikuläre Tachykardien bei bestehender linksventrikulärer Herzinsuffizienz. Beim Vorhofflimmern sollte es jedoch aufgrund der z.T. schweren Nebenwirkungen nur bei therapeutischen Versagen anderer Antiarrhythmika oder bei ventrikulärer Vorschädigung eingesetzt werden.
→ Pharmakokinetik:
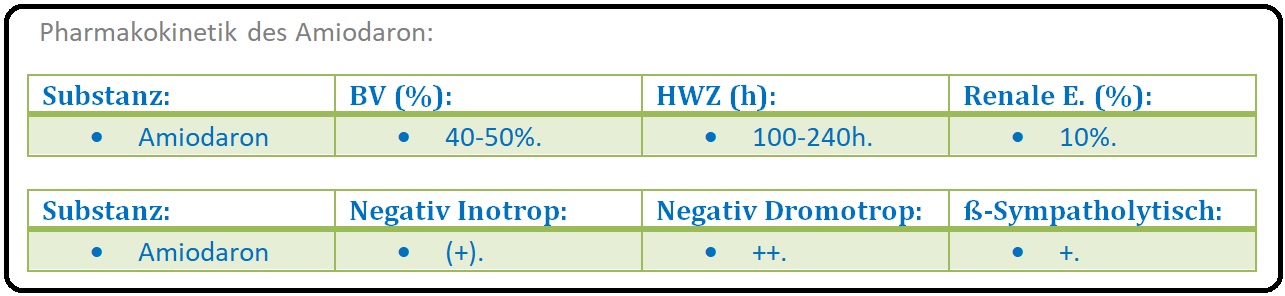
→ I: Nach oraler Applikation wird Amiodaron unvollständig resorbiert; die Bioverfügbarkeit ist sehr variabel und liegt (first-pass-Effekt) zwischen 25-80%.
→ II: Die Substanz wird in der Leber über die CYP 3A4 in den wirksamen Metaboliten Desethylamiodaron verstoffwechselt.
→ III: Die Elimination von Amiodaron und seines Hauptmetaboliten erfolgt sehr langsam, überwiegend biliär (Halbwertszeit liegt bei 52 Tagen).
→ IV: Die ausgeprägte Lipophilie der Substanz ruft eine große Affinität zu den verschiedenen Geweben (flaches Kompartiment Myokard, Muskeln), insbesondere zum tiefen Kompartiment (Fettgewebe, Kornea, Haut, Lunge, Leber, Nervengewebe) hervor.
→ V: Um eine schnelle therapeutische Wirkung zu erlangen, muss das Myokard mit Hilfe einer hohen Initialdosis aufgesättigt werden (Latenz von wenigen Tagen bis 2 Wochen). Anschließend wird eine geringere Erhaltungsdosis verabreicht.
→ VI: Dosierung:
→ 1) Die Aufsättigung wird durch die Gabe von 3x 200mg/d bis max. 3x 400mg/d oral über einen Zeitraum von 10-14 Tagen begonnen. Grund der hohen Aufsättigungsdosis ist die ausgeprägte Lipophilie von Amiodaron in den tiefen Kompartimenten der verschiedenen Gewebe.
→ 2) Erhaltungsdosis: Bei anhaltender Therapie sollte die Erhaltungsdosis maximal 200mg/d nicht überschreiten.
→ 3) Intravenöse Gabe: Initialdosis 5mg/kgKG über 5min, nach 15min ist eine Wiederholung möglich oder 300mg in einer 5%igen Glukoselösung über 20min. Bei intravenöser Applikation erfolgt der Wirkungseintritt nach wenigen Minuten, die maximale Wirkung wird nach 15min erreicht und eine Umverteilung in tiefere Kompartimente erfolgt nach 4 Stunden.
→ Klinisch-relevant: Bei vorzeitigem Übergang in die Erhaltungsdosis kann die Amiodaron-Dosis aufgrund einer Umverteilung in tiefere Kompartimente unter die therapeutisch wirksame Grenze fallen.
→ Nebenwirkungen: Die Nebenwirkungen entwickeln sich aufgrund der Ablagerung und Speicherung von Amiodaron in den verschiedenen Geweben. Hierzu zählen:
→ I: Extrakardiale Nebenwirkungen:
→ 1) Amiodaron-Keratopathie: Infolge von (gelbbraunen) Mikroablagerung in der Kornea und Entwicklung möglicher Sehstörungen. Ist zumeist innerhalb eines Zeitraumes von 6-12 Monaten nach Absetzten der Substanz reversibel.
→ 2) Haut: Durch Amiodaronablagerung kann sich eine Photosensibilität mit Ausbildung eines Erythems manifestieren; weitere dermatologische Veränderungen sind das Erythema nodosum und die Hyperpigmentierung.
→ 3) Leber: Isolierte Erhöhung der Transaminasen, evtl. Medikamentenhepatitis, cholestatischer Ikterus bis hin zur Leberzirrhose. Aber auch gastroenterologische Störungen mit Völlegefühl, Übelkeit, Erbrechen und Obstipation.
→ 5) Lunge: Eine sehr seltene, aber komplikationsreiche NW ist die alveoläre oder interstitielle Pneumonie mit der Gefahr der Ausbildung einer Lungenfibrose (insbesondere bei lang dauernder, hoch dosierter Anwendung).
→ 6) Nervensystem: Es können neurologische Symptome wie Kopfschmerzen, Schlafstörungen, Tremor, periphere Neuropathien wie Parästhesien und Ataxie hervorgerufen werden.
→ 7) Muskulatur: Vor allem die exogen-toxische Myopathie.
→ 8) Blutbildung: Bei Amiodaron besteht auch immer ein erhöhtes Risiko für die Entwicklung einer aplastischen Anämie.
→ Klinisch-relevant: Amiodaron hat zusätzlich Einfluss auf die Schilddrüsenfunktion.
→ A) Amiodaron blockiert die T4-Dejodase und verhindert somit die Umwandlung des weniger stoffwechselaktiven T4 in das aktive T3; Hierdurch entsteht das stoffwechselinaktive rT3 (reverse T3). Zudem antagonisiert die T3-Wirkung am Hormon-Rezeptor. Klinisches Korrelat ist die Hypothyreose.
→ B) Hyperthyreose: Der hohe Jodanteil im Amiodaronmolekül (37%) kann bei vorbestehender Schilddrüsenautonomie eine Hyperthyreose mit deutlich erhöhtem T3 bis hin zur thyreotoxischen Krisen auslösen.
→ II: Kardiale Nebenwirkungen:
→ 1) Bei zu schneller intravenöser Applikation kann es zum deutlichen Blutdruckabfall kommen.
→ 2) Proarrhythmische Wirkung mit Auslösung von Bradykardien, sinuatrialer oder atrioventrikuläre Überleitungsstörungen (EKG-Befund: AV-Block). Im Vordergrund der kardialen Nebenwirkungen steht jedoch die dosisabhängige Verlängerung des Aktionspotenziales und der QT-Zeit mit erhöhter Gefahr der Entwicklung von ventrikulären Extrasystolen bis hin zur Torsades-de-pointes-Tachykardie (EKG-Befund: Torsades-de-Pointes-Tachykardie).
→ 3) Prädisponierender Faktor für die Herzrhythmusstörungen durch Amiodaron ist die Hypokaliämie, die insbesondere durch Pharmaka wie Schleifendiuretika, Thiazide, Laxanzien etc. hervorgerufen werden kann.
→ Kontraindikationen: Bestehen für Amiodaron bei:
→ I: Kardiale Vorerkrankungen: Wie Bradykardie, Sick-Sinus-Syndrom, vorbestehende QT-Verlängerung, AV-Block II/III Grades (EKG-Befund: AV-Block), aber auch schwere arterielle Hypotonie und dekompensierte Herzinsuffizienz.
→ II: Jodallergie,
→ III: Schilddrüsenerkrankungen (insbesondere Hyperthyreose),
→ IV: Schwere (obstruktive) Lungenerkrankungen (z.B. COPD, Lungenemphysem),
→ V: In der Schwangerschaft und Stillzeit (= bei gebährfähigen Frauen sollte während der Amiodaron-Therapie eine ausreichende Kontrazeption erfolgen).
→ VI: Eine gleichzeitige Therapie mit MAO-Hemmern ist auch kontraindiziert.
→ Wechselwirkungen: Amiodaron ist nicht nur Substrat der CYP3A4, sondern stellt auch einen Inhibitor der CYP 1A2, CYP 2D6 und CYP 3A4 dar. Wichtige Wechselwirkungen bestehen bei der Kombination mit:
→ I: Phenprocoumon/Wafarin: Gefahr schwerer Blutungen.
→ II: Simvastatin: Erhöhtes Risiko für die Entwicklung einer Rhabdomyolyse.
→ III: Cyclosporin: Verstärkung der kardiotoxischen und zentralnervösen NW.
→ IV: Bei gleichzeitiger Therapie mit Betablockern und Ca2+-Antagonisten kommt es zu einem additiven Effekt am Sinus- und AV-Knoten.
→ V: Hemmung des Digoxinabbaus mit Gefahr der Digoxinintoxikation. Eine Umstellung auf Digitoxin ist möglich.