→ Definition:
→ I: Als thyreotoxische Krise bezeichnet man eine akute, lebensbedrohliche Dekompensation einer vorbestehenden (latenten) Hyperthyreose mit der Gefahr der Entwicklung eines hypermetabolischen Multiorganversagens. Sie endet trotz optimaler, intensivmedizinischer Behandlung in bis zu 50% der Fälle letal.
→ II: Sie stellt mit einer Inzidenz von 0,8-1,4/100000 Einwohnern ein seltenes Ereignis dar.
→ Ätiologie:
→ I: Nach Jodexposition (jodhaltige Röntgenkontrastmittel oder Medikamente wie Amiodaron) bei Schilddrüsenautonomie.
→ II: Bei bestehender Hyperthyreose (z.B. infolge eines Morbus Basedow) durch akute Infektionen wie Pneumonien, Harnwegsinfekte (z.B. Zystitis, akute Pyelonephritis, etc.), aber auch spontan oder durch Traumata, etc.
→ III: Nach plötzlichem Absetzten einer thyreostatischen Therapie.
→ IV: Weitere Risikosituationen sind u.a. Operationen, Stresssituationen oder schwere Zweiterkrankungen (z.B. Malignome).
→ Pathophysiologie: Der genaue Pathomechanismus ist bis heute noch nicht genau bekannt; angenommen wird jedoch, dass es durch die erhöhte Schilddrüsenhormonkonzentration zu einer vermehrten Expression von Beta-Rezeptoren kommt. Triggernde Faktoren (wie z.B. kardiovaskuläre Erkrankungen, metabolische Entgleisungen, psychischer Stress s.o.) führen zu einer massiven Ausschüttung von Katecholaminen, die zu den charakteristischen Symptomen der thyreotoxischen Krise führen.
→ Klinik:
→ I: Meist findet man einen raschen Beginn mit innerer Unruhe und Agitiertheit.
→ II: Sie verläuft in 3 unterschiedlichen Stadien:
→ 1) Stadium I:
→ A) Allgemein: Fieber bis 41°C, Hyperhidrosis und Exsikkose.
→ B) Kardial: Tachykardie (> 150/min), Tachyarrhythmia absoluta bei Vorhofflimmern, ventrikuläre Tachyarrhythmien, Herzinsuffizienz. Initial meist arterielle Hypertonie mit großer Amplitude, im weiteren Krankheitsverlauf Entwicklung einer Hypotonie als Zeichen des Kreislaufversagens.
→ C) Vegetativ: Psychomotorische Unruhe, Agitiertheit, Tremor, Angst, Adynamie und Muskelschwäche.
→ D) Gastrointestinal: Übelkeit, Erbrechen, Gewichtsverlust und ausgeprägte Diarrhoe.
→ 2) Stadium II: Zusätzlich delirante Zustände mit Desorientierung, Halluzinationen, pseudobulbäre Sprache, Bewusstseinseintrübung bis hin zur Somnolenz.
→ 3) Stadium III: Zusätzlich Koma, NNR-Insuffizienz und Kreislaufversagen.
→ Klinisch-relevant: Atypische thyreotoxische Krise mit oligosymptomatischer Klinik, gerade bei älteren Patienten mit initialer Apathie und Kachexie und im weiteren Krankheitsverlauf raschem Übergang in einen Stupor und Koma.
→ Differenzialdiagnose: Von der thyreotoxischen Krise sind insbesondere nachfolgende Erkrankungen abzugrenzen:
→ I: Endokrinologische Erkrankungen: Coma diabeticum (hyperosmolares Koma/ ketoazidotisches Koma) hypoglykämischer Schock, Addison Krise und
→ II: Psychiatrische Erkankungen: Wie Alkoholdelir, Schizophrenie und andere psychotische Störungen.
→ III: Weitere Erkrankungen: Sepsis, gastrointestinale Erkrankungen, Porphyrie (z.B. akute intermittierende Porphyrie, etc.), Malignome etc.
→ Diagnose: Bei der thyreotoxischen Krise korreliert der absolute Hormonwert nicht mit der Erkrankungsschwere:
→ I: Anamnese, klinische Untersuchung (Ursachenforschung),
→ II: Labor: Charakteristische T3/T4 Erhöhung bei erniedrigtem TSH-basal, aber auch Bestimmung von Thyreoperoxidase-AK, Anti-Thyreoglobulin-AK, TSH-Rezeptor-AK
→ III: Burch-Wartofsky-Score: Hiermit kann die Wahrscheinlichkeit für das Vorliegen einer thyreotoxischen Krise anhand der klinischen und physikalischen Parameter (ohne SD-Hormone) bestimmt werden. Es beinhaltet folgende Parameter:
→ 1) Körpertemperatur,
→ 2) Zentralnervöse Effekte (Agitiertheit, delirante Zustände, Koma)
→ 3) Kardiovaskuläre Dysfunktion (Pulsfrequenz, Ödeme, Rhythmusstörungen).
→ 4) Auswertung:
→ A) Bei > 25 Punkten ist die thyreotoxische Krise möglich.
→ B) Bei einem Score von > 45 Punkten ist sie wahrscheinlich.
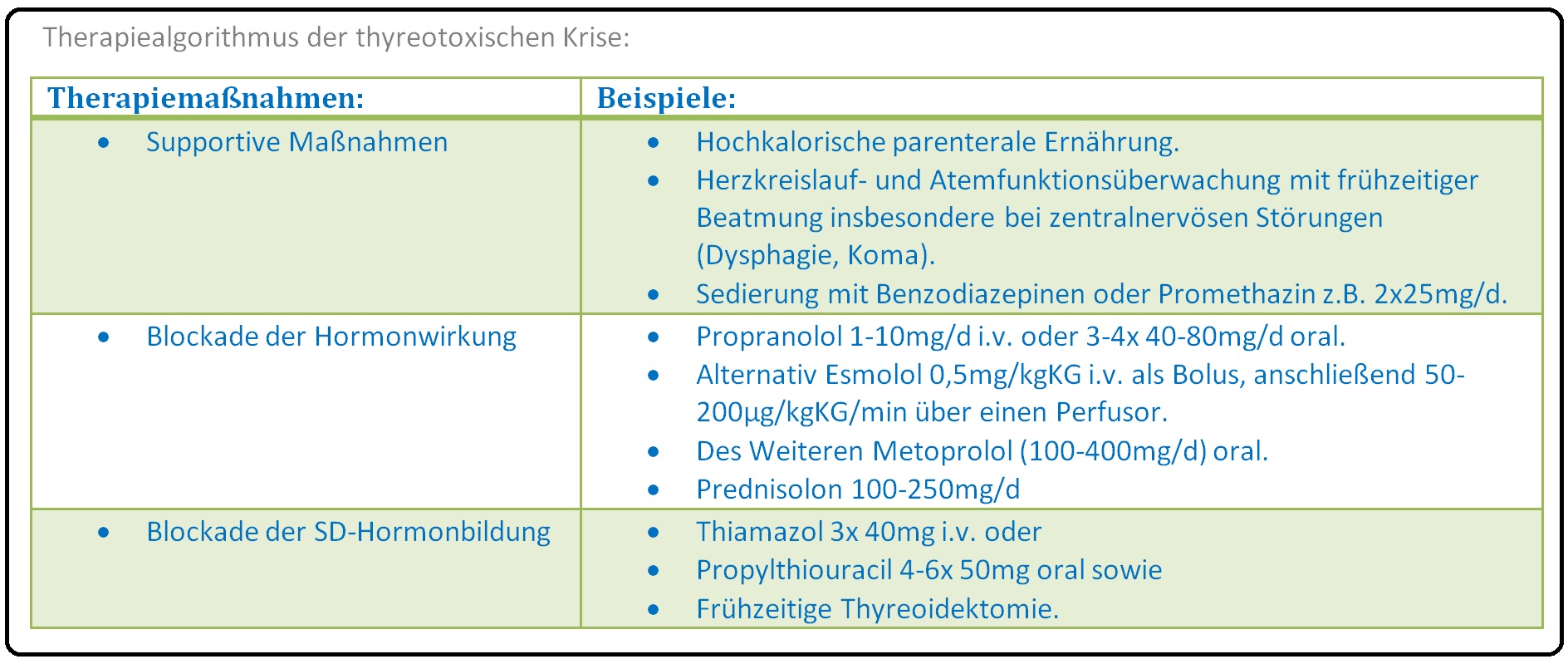
→ Therapie: Es erfolgt immer eine intensivmedizinische Überwachung (Puls, Blutdruck, Atmung).
→ I: Symptomatische Therapie:
→ 1) Flüssigkeits- und Elektrolytsubstitution sowie Zufuhr von Kohlenhydraten (hochkalorisch; mindestens 3-4 l/d und 3000kcal/parenteral).
→ 2) Physikalische Temperatursenkung (z.B. Kühlen mit Eispackung),
→ 3) Thromboembolieprophylaxe mit Low-Dose-Heparin.
→ 4) Sauerstoff-Applikation von 2-6l/min über eine Nasensonde; ggf. Beatmung.
→ 5) Zur Ruhigstellung Gabe eines Sedativums (z.B. Diazepam 10 mg i.v.).
→ II: Kausale Therapie:
→ 1) Reduktion der thyreoidalen Hormonsynthese durch Thyreostatika:
→ A) Thiamazol: 3 x 40-80 mg/8h i.v. + Kalium-Perchlorat 1500mg/d (bei Thiamazol besteht v.a. ab dem 8. Tag die Gefahr der Knochenmark-Toxizität mit Agranulozytose, sodass tägliche Blutbild-Kontrollen obligat sind).
→ B) Carbimazol: Initial 60mg, dann 20mg/4h i.v.
→ Klinisch-relevant: Thyreostatika hemmen nur die Neusynthese von SD-Hormonen, die bereits vorhandenen können ihre Wirkung noch voll entfalten.
→ 2) Bei lebensbedrohlicher, Jod-induzierter Krise bzw. fehlender klinischer Besserung nach 24-48 Stunden ist eine Plasmapherese mit nachfolgender subtotaler Schilddrüsenresektion indiziert.
→ 3) Betablocker: Erstrangig Propranolol mit einer Tagesdosis von 200-300mg. Es senkt die Sensibilität für die Katecholamine und somit die Herzfrequenz, des Weiteren hemmt es die Konversion von T4 in T3.
→ 4) Hydrocortison: (in einer Dosierung von 50-100mg alle 6 Stunden) Zur Therapie eine möglichen NNR-Insuffizienz und Aufhebung der periphere T4/T3-Konversion.
→ III: Operative Intervention: Eine Operation ist indiziert falls keine klinische Besserung im:
→ 1) Stadium I nach 48-72 Stunden.
→ 2) Stadium II nach 12-24 Stunden.
→ 3) Stadium III nach 12 Stunden.
→ Klinisch-relevant: Heute nur noch selten angewandt ist die sogenannte Plummerung; hierbei erfolgt akut eine hochdosierte Jodid-Gabe (Kaliumjodid z.B. Lugol-Lösung), um die Jodaufnahme, den -einbau und die Schilddrüsenhormonfreisetzung aus Thyreoglobulin zu hemmen. Ziel ist es, eine euthyreote Stoffwechsellage zu erreichen.
→ Prognose: Die Gefährlichkeit der thyreotoxischen Krise ist nicht zu unterschätzen; die Letalität liegt heutzutage noch bei 20-30% (-40%) der Fälle.