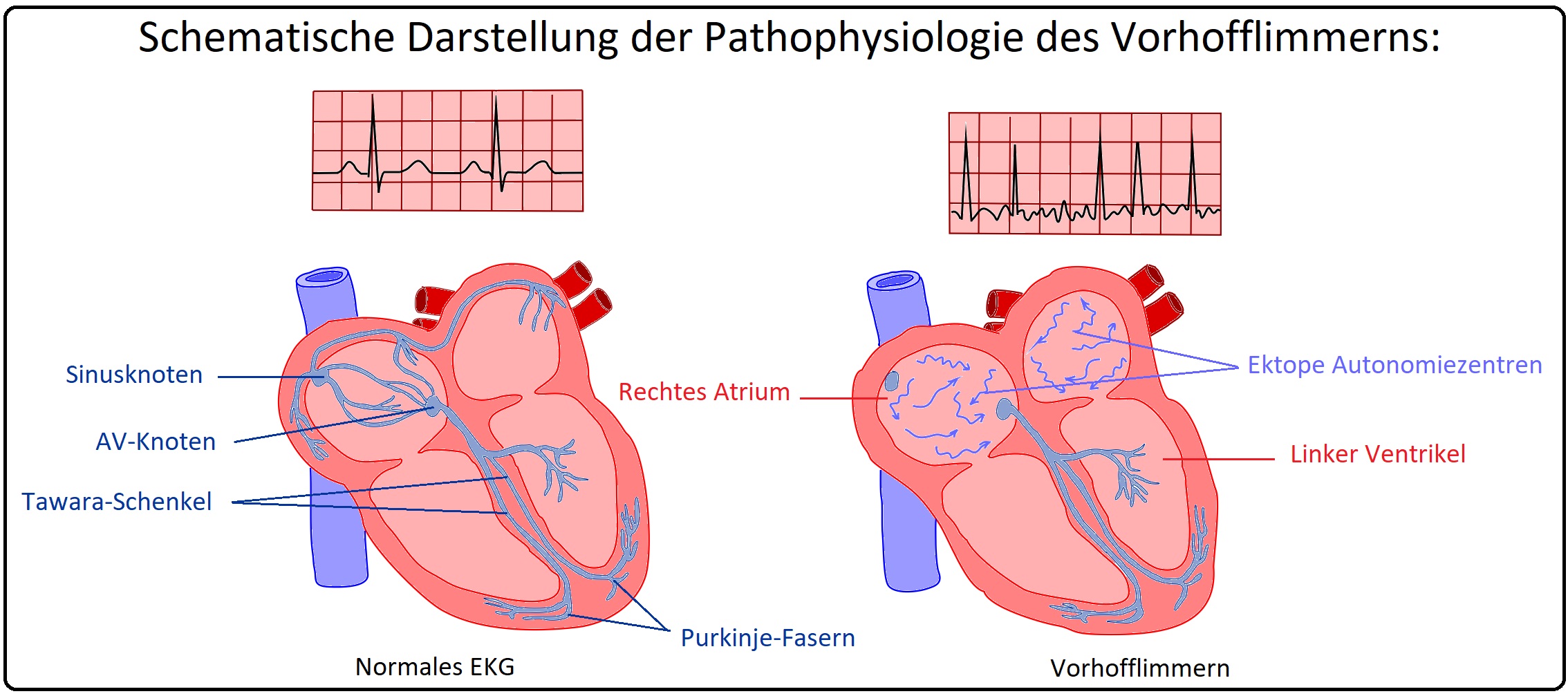
→ Definition: Beim Vorhofflimmern handelt es sich um unkoordinierte Vorhoferregungen von 350-600 Schlägen/min ohne effektive hämodynamische Vorhofkontraktion, die unregelmäßig über den AV-Knoten auf die Kammer (Ventrikelfrequenz 90-170 Schläge/min) übergeleitet werden. Die Kammeraktion ist absolut arrhythmisch (pathognomonisch für das Vorhofflimmern), im Sinne der Brady- bzw. Tachyarrhythmia absoluta. Die Kammerfrequenz ist insbesondere von nachfolgenden Kriterien abhängig:
→ I: Der elektrophysiologischen Eigenschaft des AV-Knotens.
→ II: Dem Sympathiko- und Parasympathikotonus.
→ III: Von möglichen Pharmaka mit Wirkung auf den AV-Knoten.
→ Epidemiologie:
→ I: Das Vorhofflimmern ist mit einer Inzidenz von 5% die häufigste Herzrhythmusstörung, gerade im höheren Lebensalter (> 65. Lebensjahr).
→ II: In den meisten Fällen besteht eine organische Herzerkrankung, kann jedoch auch idiopathisch bei Herzgesunden durch Kaffee, Nikotin oder emotionalen Stress, etc. getriggert werden.
→ Ätiologie: Im Rahmen des Entstehungsmechanismus unterscheidet man zwischen einem:
→ I: Primären Vorhofflimmern: Ist beim Herzgesunden nachweisbar, begründet auf einer idiopathische Ursache und besteht infolge einer familiären genetischen Disposition.
→ II: Sekundären Vorhofflimmern: ´(= kardial) Beruht auf einer strukturelle Herzerkrankung. Hierzu zählen u.a. hypertensive Herzerkrankungen, Herzinsuffizienz, KHK, Kardiomyopathie, Myokarditis, Herzklappenvitien (oftmals jüngere Patienten), Sick-Sinus-Syndrom, postoperativ nach herzchirurgischen Eingriffen (z.T. nur vorübergehend) und
→ III: Weiteren Ursachen: (= extrakardial) Sind u.a. Lungenembolie, Elektrolytentgleisungen (z.B. Hypokaliämie), Hyperthyreose, Schlaf-Apnoe-Syndrom, alkoholtoxisch (Holiday-heart-Syndrom) und medikamentös durch ß-Sympathomimetika, Theophyllin, Cysplatin, Clozapin oder Fluoxetin etc.
→ Pathogenese:
→ I: Es handelt sich um unifokale und/oder multifokale ektope Impulsbildungen intraatrial und/oder an den Mündungsstellen der Pulmonalvenen, seltener im Bereich des Sinus coronarius, der Crista terminalis oder den Mündungsstellen der Vv. cavae. Weitere begünstigende Faktoren sind u.a. Fibrosierung des Myokards sowie eine Vorhofdilatation.
→ II: Diese (kreisende) Reentry-Erregung breitet sich so langsam aus, dass sie immer auf wieder-erregbares Herzmyokard trifft.
→ III: Durch die hohe Impulsfrequenz und die ungeordnete Erregungsausbreitung kann eine hämodynamisch wirksame Kontraktion nicht mehr gewährleistet werden und diesbezüglich nimmt das Herzvolumen (bis zu 40% bei Linksherzinsuffizienz) ab. Dank der Filterfunktion des AV-Knotens werden nicht alle Erregungen auf die Kammer übertragen. Vielmehr sind die Überleitungen und Kammeraktionen völlig unregelmäßig/arrhythmisch (z.B. Bradyarrhythmia absoluta, Tachyarrhythmia absoluta).
→ IV: Im weiteren Krankheitsverlauf entwickelt sich aufgrund des anhaltenden Vorhofflimmerns ein Remodeling der atrialen Myozyten mit konsekutiver Erleichterung der Reentry-Erregung und gleichzeitiger Verschlechterung der Konversion in eine Sinusrhythmus.
→ Klinisch-relevant:
→ A) Der Verlust der Vorhofkontraktion führt zu einer hämodynamischen Verschlechterung, da die Vorhofkontraktion normalerweise bis zu 20% des Schlagvolumens beiträgt.
→ B) Die Kammerfrequenz ist abhängig von den Eigenschaften des AV-Knotens.
→ C) Es bestehen zumeist unregelmäßige Kammerkontraktionen mit unterschiedlichen Schlagvolumina, begründet durch variierende (verkürzte) diastolische Füllungszeiten.
→ D) Folge sind Schwankungen des systolischen Blutdrucks und ein Pulsdefizit.
→ Klinik: Das klinische Beschwerdebild ist sehr vielgestaltig und kann von totaler Asymptomatik bis hin zur kardialen Dekompensation reichen:
→ I: Palpitationen, Herzrasen und Herzstolpern, aber auch innere Unruhe und Angstgefühl.
→ II: Schwäche, Schwindel und vor allem Synkopen bei geringem HZV.
→ III: Dyspnoe (vor allem bei permanentem Vorhofflimmern in bis zu 40%).
→ IV: Thoraxschmerzen und pectanginöse Beschwerden.
→ V: Weitere Symptome: Insbesondere vegetative Symptome mit Schweißausbruch, Zittern, Übelkeit, Erbechen sowie die Polyurie (vermehrte Ausschüttung von ANP).
→ Klassifikation:
→ I: Paroxysmales VF: Das Vorhofflimmern tritt anfallsweise auf und terminiert spontan meist innerhalb von 48 Stunden (max. 7 Tage). Die paroxysmale Form wird nochmals in 2 Subtypen unterteilt und kann im weiteren Krankheitsverlauf in eine chronische Form übergehen:
→ 1) Vagotoner Typ: (= vagales Vorhofflimmern) Hierbei kommt es vor dem pVF zum Absinken des Pulses. Es tritt zumeist in Ruhe oder nachts beim Schlafen auf.
→ 2) Sympathotoner Typ: (= adrengerges Vorhofflimmern) Vor Beginn eines pVF kommt es zum Anstieg des Pulses. Dies geschieht vor allem morgens und am Tag in Belastungs- oder Stresssituationen.
→ II: Persistierendes VF: Es handelt sich um ein anhaltendes Vorhofflimmern, das länger als 7 Tage persistiert. Eine Beendigung mit Konversion in Sinusrhythmus ist nur mittels therapeutischer Intervention (pharmakologisch oder elektrisch) möglich.
→ III: Permanentes VF: Das Vorhofflimmern ist auch therapeutisch refraktär (nicht mehr beendbar).
→ Komplikationen: Wichtige und z.T. vital-bedrohliche Komplikationen des Vorhofflimmerns sind u.a.:
→ I: Entwicklung einer akute Linksherzinsuffizienz aufgrund der Abnahme der Schlagvolumens.
→ II: Gefahr der Ausbildung einer Thromboembolie, insbesondere im Bereich des großen Kreislaufes (z.B. Schlaganfall).
→ III: Eine besondere Gefahr birgt das Vorhofflimmern bei Patienten mit WPW-Syndrom, da die akzessorische Leitungsbahn häufig eine gute Leitunsfähigkeit aufweist und somit zu hohen Kammerfrequenzen (bis hin zu ventrikulären Tachykardien und Kammerflimmern) führen kann. AV-verzögernde Medikamente wie Digitalis oder Verapamil wirken überwiegend gegensätzlich zu die akzessorische Leitungsbahn und sind daher kontraindiziert.
→ Klinisch-relevant:
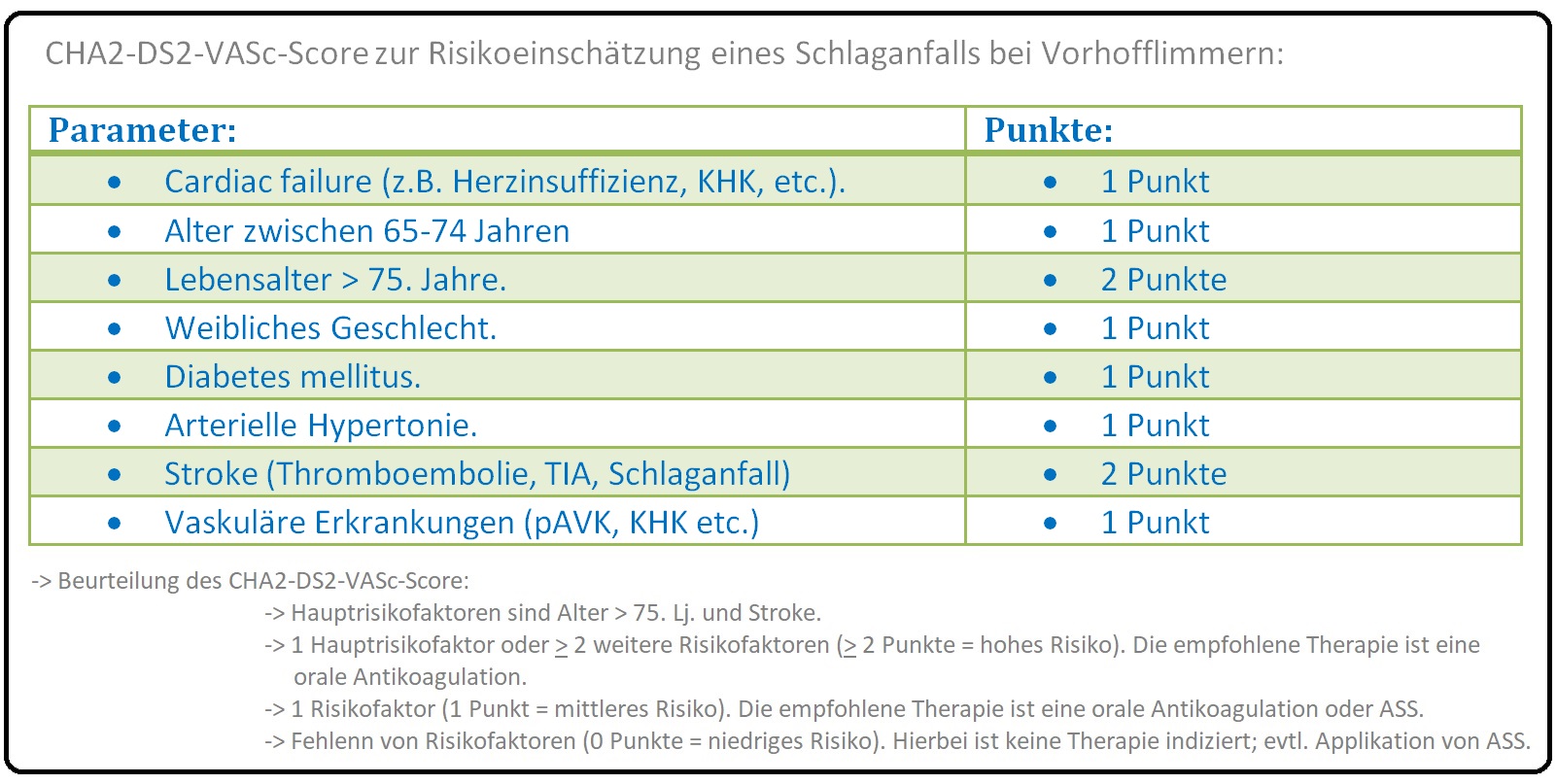
→ A) Für das Thromboembolie-Risiko (Schlaganfall/Stroke) besteht eine Risikoeinschätzung nach CHA2-DS2-VASc:
→ B) Das Risiko für eine TIA (Stroke) liegt bei 1 Punkt bei 1,3%, und bei 6 Punkten schon bei 9,8%. Das Risiko unter Marcumartherapie (INR 2-3) liegt bei 0,3%. Folge ist, dass ab > 1 Punkt eine Macumar-Therapie indiziert ist.
→ Diagnose:
→ I: EKG/Langzeit-EKG:
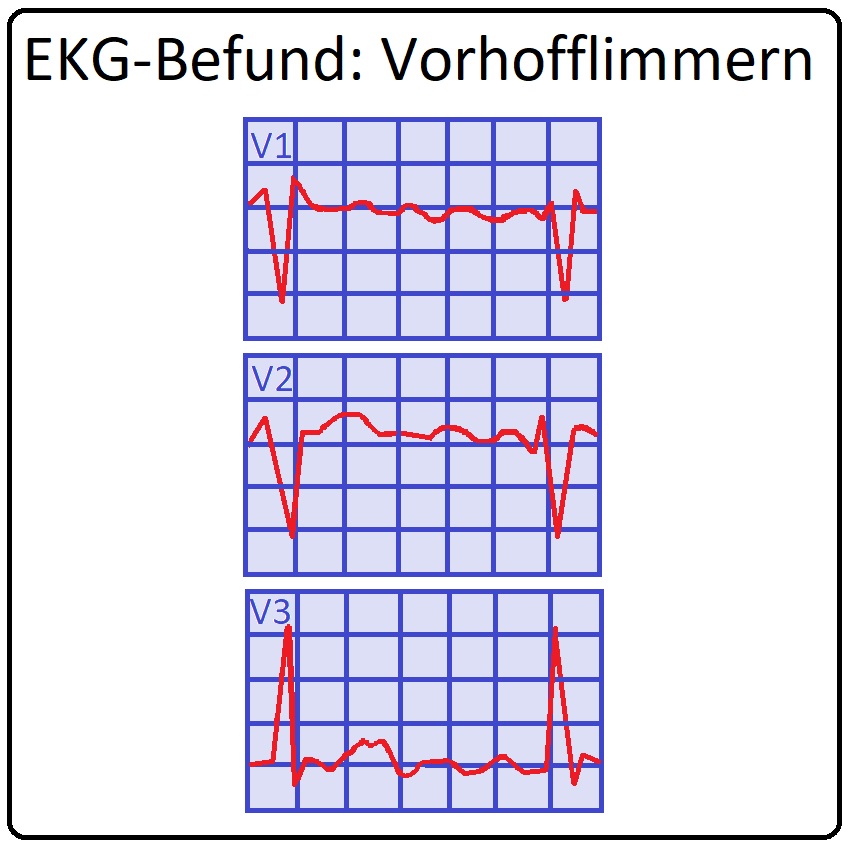
→ 1) Über einen längeren Zeitraum, um ein paroxysmales VF zu eruieren. Hierbei fehlen die P-Wellen; es zeigen sich vielmehr Undulationen um die isoelektrische Linie (vor allem in der Brustwandableitung V1, aber auch in III nach Einthoven und aVF). Die Kammerfrequenz ist irreguläre, die RR-Abstände sind komplett unterschiedlich (= absolute Arrhythmie).
→ 2) Meist besteht eine Tachyarrhythmia absoluta mit Frequenzen von 100-150/min, selten kann sich auch eine Bradyarrhythmia absoluta mit < 60/min ausbilden.
→ II: Typischerweise zeigen sich meist schmale QRS-Komplexe. Bei aberrierender Weiterleitung können breite QRS-Komplexe oder Salven auftreten. Hierbei tritt das sogenannte Ashman Phänomen auf: Es beschreibt die aberrante Leitung eines Aktionspotenzials bei kurzem RR-Intervall nach einem längeren RR-Intervall. = Short RR after long RR (DD: ventrikuläre Extrasystole).
→ III: TEE: Zum Ausschluss von Thromben im linken Vorhof (linkes Herzohr).
→ Differenzialdiagnose: Hiervon abzugrenzen sind u.a.:
→ I: Supraventrikuläre Tachykardien mit wechselnder AV-Überleitung.
→ II: Fokale atriale Tachykardie.
→ III: Vorhofflattern.
→ Therapie: Es gibt 2 Säulen bei der Behandlung des Vorhofflimmern, nämlich die Frequenzkontrolle sowie die Rhythmuskontrolle.
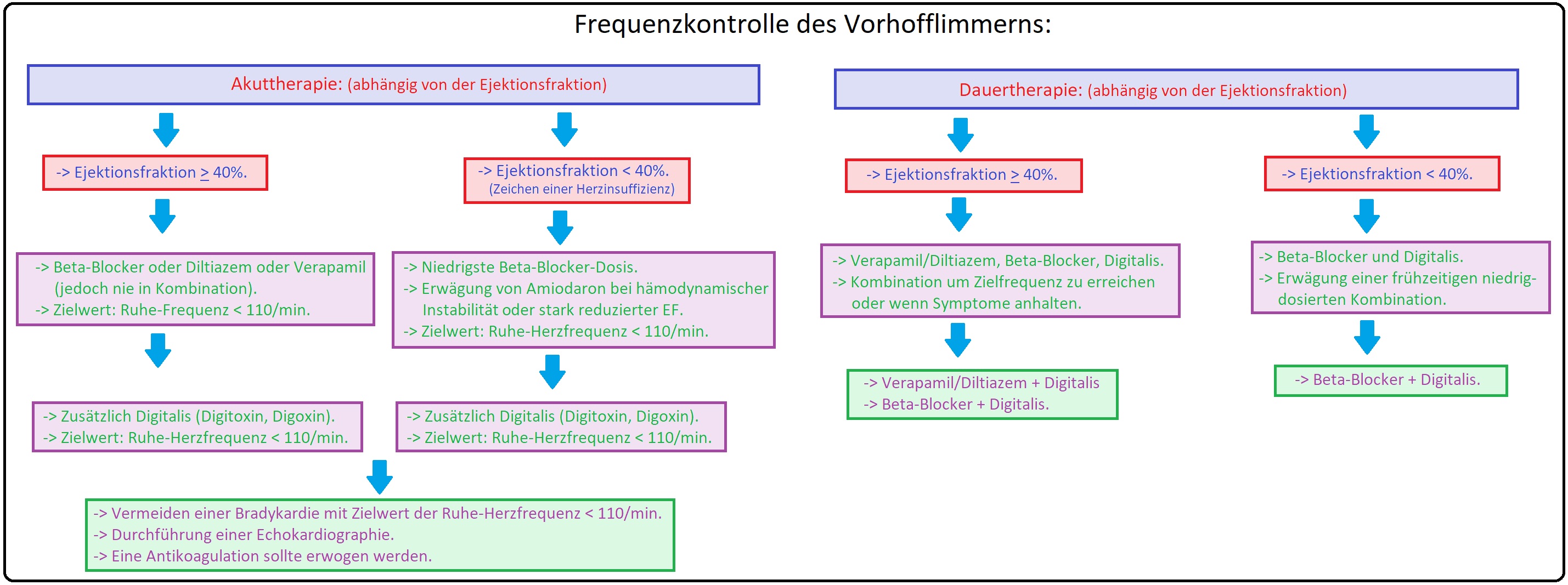
→ I: Frequenzkontrolle: (= Kontrolle der Kammerfrequenz bei Persistenz des Vorhofflimmerns) Bei der Tachyarrhythmia absoluta durch Senkung der Kammerfrequenz:
→ 1) Digitalis: Mittel der Wahl bei Patienten mit Herzinsuffizienz. Es wirkt:
→ A) Negativ dromotrop (= negative Wirkung auf die Erregungsleitung, senkt somit die Kammerfrequenz; die Kombination mit einem ß-Blocker ist möglich).
→ B) Negativ chronotrop (Verlangsamung der Herzfrequenz),
→ C) Positiv inotrop (Steigerung der Herzmuskelkontraktilität),
→ D) Positiv bathmotrop (Erhöhung der Erregbarkeit des Herzens).
→ 2) Verapamil: Es ist bei Patienten ohne Herzinsuffizienz zu Normalisierung der Kammerfrequenz indiziert; kontraindiziert bei Herzinsuffizienz infolge der negativ inotropen Wirkung.
→ 3) ß-Blocker: Gerade bei einer Tachyarrhythmie infolge einer Hyperthyreose oder Herzinsuffizienz.
→ Klinisch-relevant: Ein ß-Blocker darf nicht mit Verapamil (Isoptin) kombiniert werden, denn hierbei besteht die Gefahr eines höheren AV-Blocks (EKG-Befund: AV-Block) bis hin zur Asystolie.
→ 4) Bei Bradyarrhythmia absoluta erfolgt die Implantation eines VVI-Schrittmachers (frequenzadaptierter Stimulation).
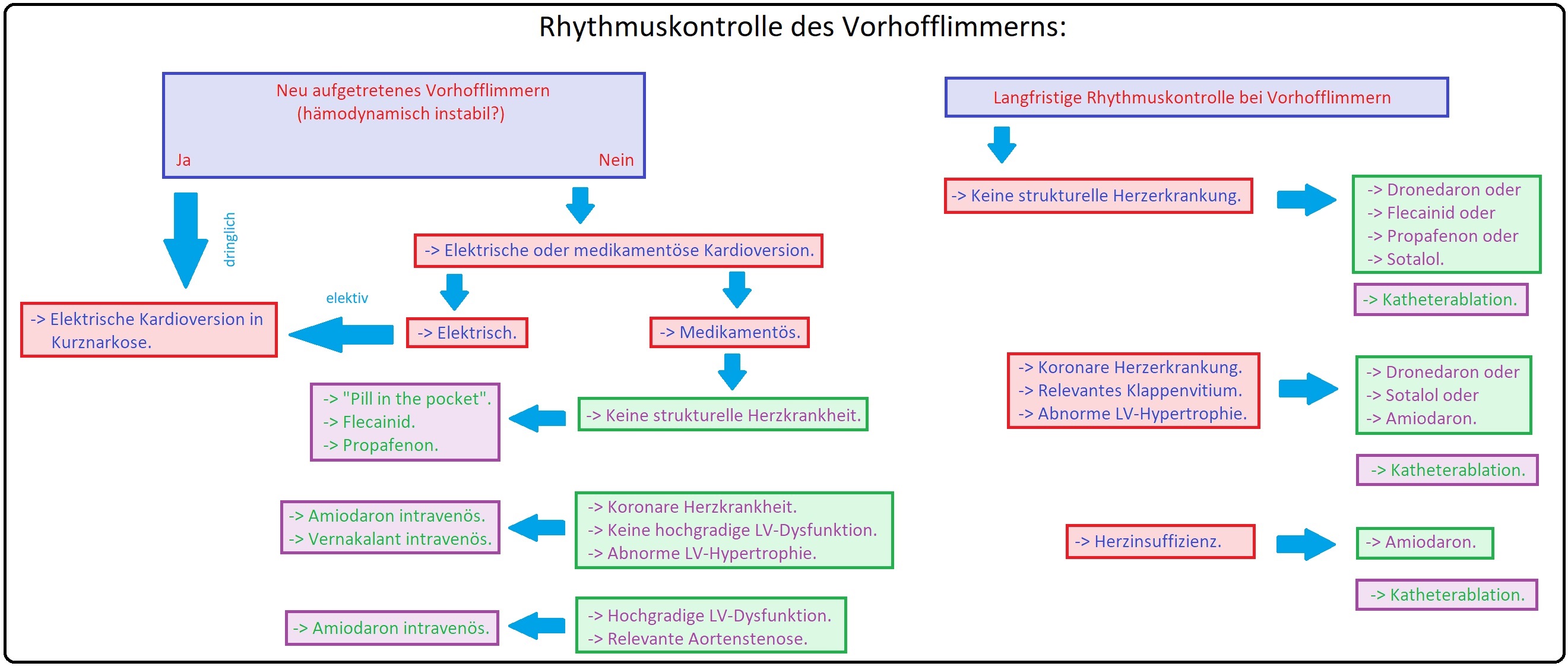
→ II: Rhythmuskontrolle: Hierbei steht die Überführung in den Sinusrhythmus im Vordergrund. Voraussetzungen hierfür sind insbesondere:
→ 1) VF besteht < 12 Monate,
→ 2) Der linke Ventrikel < 5 cm im Durchmesser,
→ 3) Es bestehen keine fortgeschrittenen Grunderkrankungen, wie fortgeschrittene Herzinsuffizienz, Mitralklappenfehler (Mitralstenose/-insuffizienz im Stadium III/IV); des Weiteren sollte eine extrakardiale Hyperthyreose bzw. ein Sick-Sinus-Syndrom vorher ausgeschlossen bzw. therapiert sein.
→ Klinisch-relevant: Besteht das Vorhofflimmern > 48 Stunden, ist eine vorherige 3-wöchige Thromboembolie-Prophylaxe durch Antikoagulation indiziert bzw. sollte ein sicherer Ausschluss von Thromben im Bereich des Herzen (linken Herzohrs) mittels TEE erfolgen. Nach erfolgreicher Krdioversion ist bei Vorhofflimmern > 48 Stunden eine weitere orale Antikoagulation (Macumar) über einen Zeitraum von 4 Wochen obligat.
→ III: Kardioversion:
→ 1) Medikamentöse Kardioversion: Unter Monitoring. Primär ist die Applikation eines Kalium-Magnesium Präparates indiziert, um proarrhythmogene NW der Antiarrhythmika zu minimieren.
→ A) Bei herzinsuffizienten Patienten ist das Mittel der 1. Wahl Amiodaron (> NYHA I).
→ B) Bei herzgesunden Patienten wiederum Propafenon oder Flecainid Mittel der Wahl.
→ 2) EKG getriggerte Kardioversion: Die eigentliche Kardioversion (Elektrodenposition anterior-posterior in Kurznarkose + 10mg Diazepam und 20mg Etomidat) mit initial 200 J.
→ Klinisch-relevant: Nach Kardioversion sollte eine mindestens 4 wöchige Antikoagulation erfolgen bzw. eine dauerhafte Antikoagulation nach CHADS2 abgewogen werden:
→ A) CHA2DS2: 0 Punkte: keine Koagulation oder ASS 75-325 mg
→ B) CHA2DS2: 1 Punkt: Antikoagulation mit ASS oder Marcumar (INR 2-3).
→ C) CHA2DS2: 2 Punkte orale Koagulation mit Marcumar (Warfarin).
→ III: Kurative Therapieverfahren:
→ 1) Katheterablation:
→ A) Indikation: Schwer-symptomatische jüngere Patienten mit VF.
→ B) Verfahren: Pulmonalvenenablation zur Verödung von Triggerarealen mit Hilfe eines Hochfrequenzkatheters. Sie erfolgt zumeist bei paroxymalem Vorhofflimmern; die Erfolgschance ist mit ca. 80% der Fälle sehr gut. Nachteil bei diesem Verfahren ist, dass keine strukturellen Herzerkrankungen bestehen (z.B. stark dilatierter Vorhof) dürfen.
→ C) Komplikationen: Findet man in bis zu 3% mit Perikarderguss, Perikardtamponade, Thromboembolien etc.
→ 2) Maze-Operation: (Maze = Irrgarten) Hierbei werden viele kleine Endokardinzisionen durchgeführt, um im weiteren Verlauf über die Narbenbildung den Reentry-Mechanismus zu unterbrechen.
→ Prognose: Bei elektrischer Kardioversion liegt die Rezidivrate in der ersten Woche bei 30% der Fälle und im ersten Jahr sogar bei bis zu 75% der Fälle. Die Rezidivprophylaxe erfolgt mit Amiodaron, aber auch ACE- oder AT1-Hemmer sind möglich.