→ Definition:
→ I: Von einer Hypokaliämie spricht man bei einer Kaliumserum-Konzentration von < 3,8 mmol/l (bzw. 3,5mmol/l) (physiologische Serum-Kaliumkonzentration 3,8-5,0mmol/l) von einer schweren Hypokaliämie bei Werten unter 2,5mmol/l; sie stellt die häufigste Elektrolytstörung dar (die K+-Konzentration muss immer im Zusammenhang mit dem pH-Wert betrachtet werden; Änderungen des pH-Wertes um 0,1 führen zur gegensinnigen Veränderung der Kalium-Konzentration).
→ II: Erst Serum-Kalium-Konzentrationen < 3,0 mmol/l führen zu klinischen Symptomen.
→ Ätiologie:
→ I: Verminderte Kaliumzufuhr,
→ II: Verteilungshypokaliämie: Durch Verschiebung des extrazellulären Kaliums in den Intrazellularraum bei:
→ 1) Metabolischer Alkalose,
→ 2) Therapie mit Insulin und Katecholaminen (z.B. ß2-Sympathomimetika, Theophyllin); sie verursachen einen K+-Transfer in die Zelle.
→ 3) Gesteigerte Zellproliferation infolge einer Vitamin-B12-Therapie bei perniziöser Anämie.
→ III: Vermehrter enteraler Verlust: Bei Erbrechen, chronischem Diarrhoe, Mukorrhrö (= gesteigerte enterale Schleimabsonderung bei villösen kolorektalen Adenomen) und chronischem Laxantienabusus (häufigste Ursache einer Hypokaliämie ist der Laxantienmissbrauch).
→ IV: Renaler Kaliumverlust: Magnesium ist eine wichtiger Faktor bei der tubulären Kaliumrückresorption im aufsteigenden Ast der Henle-Schleife und im distalen Tubulus und dient zusätzlich zur Aufrechterhaltung des intrazellulären Kaliumspiegels.
→ 1) Primärer K+-Verlust: Infolge von Nierenerkrankungen wie z.B. chronisch-interstitielle Nephritiden, renal-tubulärer Azidose, polyurische Phase im Zuge eines akuten Nierenversagens, Bartter-Syndrom, Gitelman-Syndrom, etc.
→ 2) Sekundärer K+-Verlust: Diuretikatherapie (z.B. Schleifendiuretika, Thiazide), die eine verminderten tubulären Natriumrückresorption induziert und neben dem großen Flüssigkeitsverlust auch zum Kaliumverlust führt. Weitere pharmakologische Substanzen sind insbesondere die Mineralo- und Glukokortikoiden.
→ Klinisch-relevant: Hypokaliämie, die mit einer begleitenden arteriellen Hypertonie vergesellschaftet sind, können durch nachfolgende Erkrankungen verursacht werden:
→ A) Exogenes und endogenes Cushing-Syndrom.
→ B) Adrenogenitales Syndrom: Hierbei manifestiert sich eine exzessive Kortikosteron- und Desoxykortikosteron-Synthese aufgrund eines 11-ß-Hydroxylase- bzw. 17-ß-Hydroxylase-Mangels (salzretinierender Typ).
→ C) Liddle-Syndrom: Es handelt sich um eine autosomal-dominant vererbte Erkrankung mit Mutation des epithelialen Natrium-Kanals.
→ D) 11-ß-Hydroxysteroid-Dehydrogenase-Mangel: Die 11-ß-Hydroxysteroid-Dehydrogenase wandelt Kortisol zu Kortison um, welches den Mineralkortikoid-Rezeptor im Vergleich zum Kortisol nur gering stimuliert. Folge ist ein Mineralkortikoid-Exzess. Ein angeborener Enzym-Mangel oder erworbene Enzymhemmungen durch Carbennoxolon oder einen Lakritz-Abusus (Glyzyrrhizinsäure) können zur Hypokaliämie mit arterieller Hypertonie führen.
→ E) Conn-Syndrom: Autonome Aldosteron-Produktion mit konsekutiver Natrium- und Wasser-Retention aufgrund eines Aldosteron-produzierenden Adenoms oder einer bilateralen NNR-Hyperplasie. Charakteristisch ist eine verminderte Reninsekretion.
→ F) Renovaskuläre Hypertonie: Infolge einer Nierenarterienstenose. Es besteht eine Minderperfusion der Niere mit konsekutivem Anstieg der Renin- und Aldosteronsekretion.
→ G) Maligne Hypertonie: Auch hier wird das Nierenparenchym infolge einer Arterionekrose vermindert durchblutet.
→ H) Kontrazeptiva (z.B. Östrogen-Präparate) können die Reninsekretion und Aldosteronproduktion steigern.
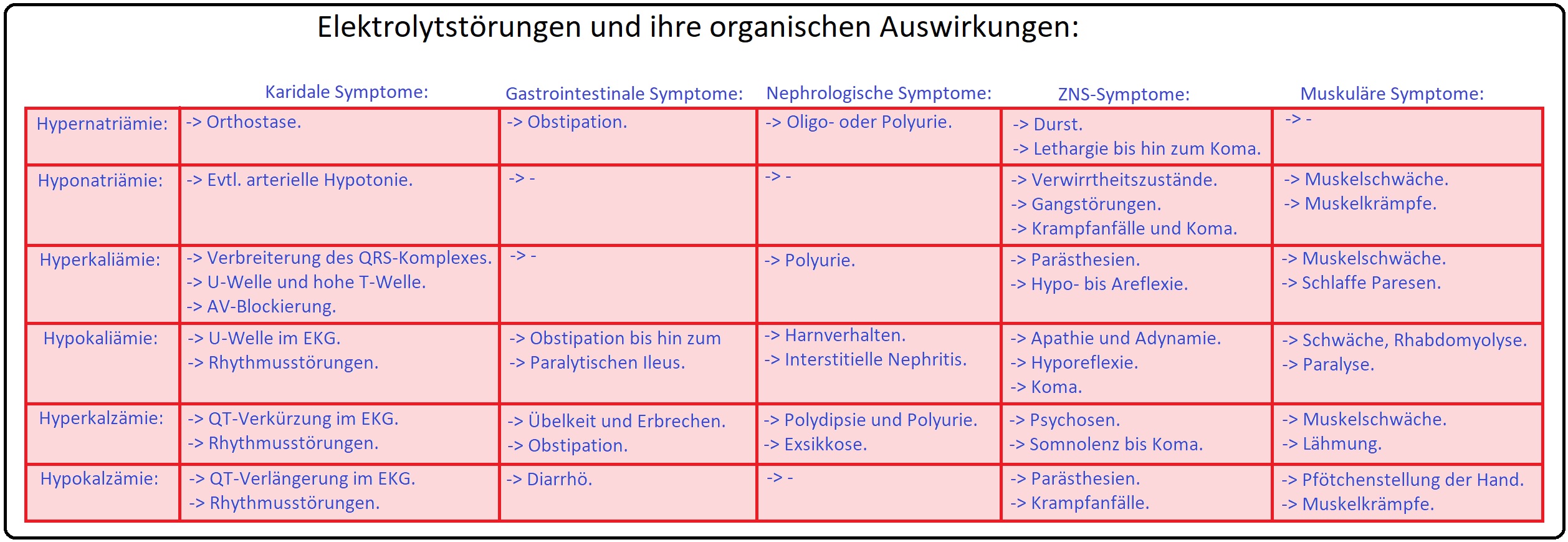
→ Klinik: Je schneller sich die Hypokaliämie einstellt, um so ausgeprägter sind die Symptome; das Gehirn bleibt aufgrund der Blut-Hirn-Schranke weitgehend von der Kaliumstörung geschützt:
→ I: Allgemeinsymptome: Müdikgeit, Abgeschlagenheit und Schwächegefühl.
→ I: Muskulatur: Muskelschwäche, Faszikulationen, Muskelkrämpfe, Adynamie bis hin zu Paresen, die zu Hypoventilation und Atemstillstand führen können.
→ II: Gastrointestinal: Atonie der glatten Muskulatur mit Obstipation und paralytischem Ileus.
→ III: Kardial: Evtl. Ausbildung von Herzrhythmusstörungen mit supraventrikulären ES und ventrikulären Extrasystolen sowie supraventikulären und ventrikulären Tachykardien (bis hin zum Kammerflimmern), aber auch orthostatischer Hypotonie.
→ Klinisch-relevant: Bei Hypokaliämie besteht eine Digitalis-Unverträglichkeit mit vermehrter Gefahr der Digitalisintoxikation.
→ IV: Neurologisch: Verminderung bis Verlust der Eigenreflexe.
→ V: Renal: Infolge der Hypokaliämie manifestiert sich eine Reduktion der Aquaporine, sogenannte Wasserkanäle, die bei der Harnkonzentrierung eine wichtige Rolle spielen. Folge ist eine verminderte Harnkonzentrierung mit Polyurie und Polydipsie.
→ VI: Evtl. Ausbildung einer metabolischen Alkalose.
→ Klinisch-relevant: Bei dauerhafter schwerer Hypokaliämie kann sich eine hypokalämische Nephropathie (Tubulopathie: ADH-refraktär; siehe auch renaler Diabetes insipidus) mit Polydipsie und Polyurie ausbilden.
→ Diagnose:
→ I: Anamnese (Laxantienabusus) und klinische Untersuchung (Adynamie, verminderte Eigenreflexe).
→ II: Labor:
→ 1) Serumkalium < 3,5mmol/l,
→ 2) Bestimmung der Kaliumkonzentration im Urin. Konzentrationen > 25mmol/l sprechen für einen renalen Kaliumverlust (< 25mmol/l für einen gastrointestinalen Verlust).
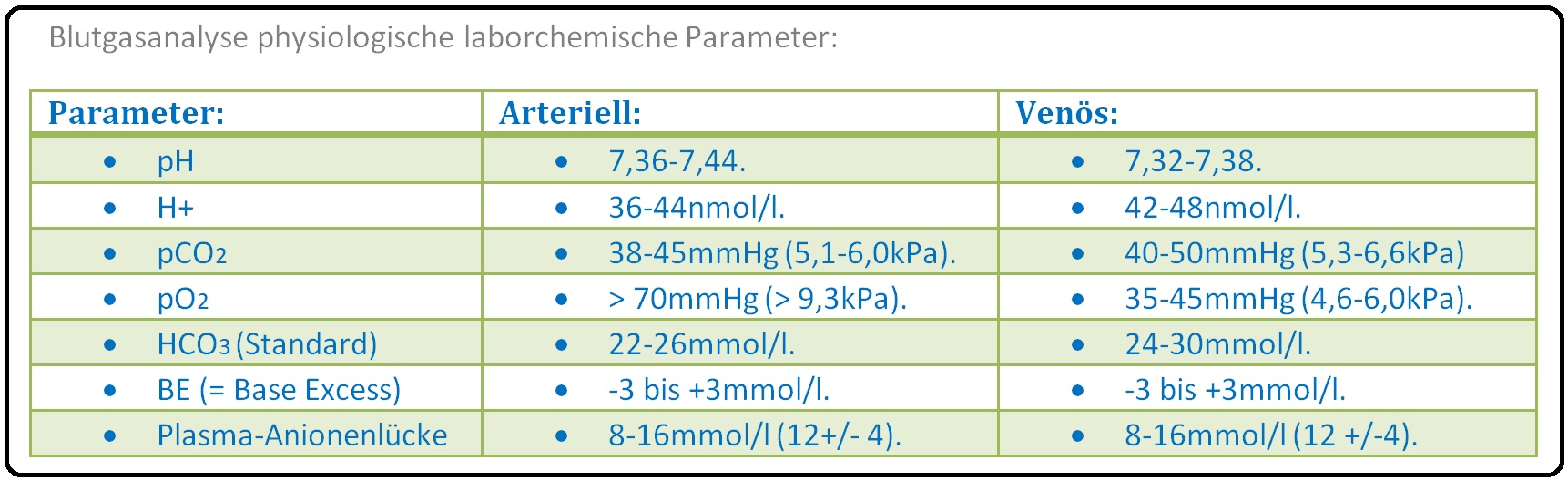
→ 3) Weitere Untersuchungen: Sind u.a. die BGA zum Ausschluss einer metabolische Alkalose sowie ggf. eine endokrinologische Diagnostik mit Bestimmung von Renin und Aldosteron im Serum.
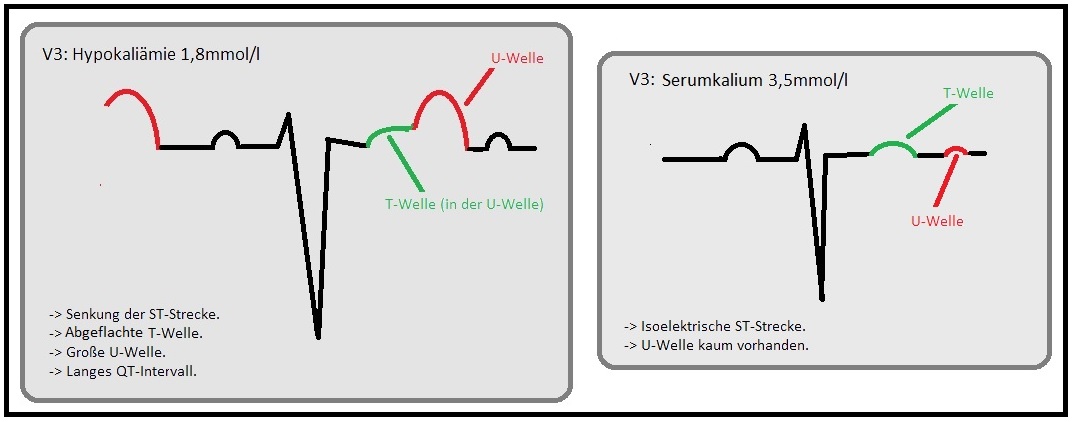
→ III: EKG: (siehe auch EKG-Befund Hypokaliämie):
→ 1) Abflachung der ST-Strecke sowie Abflachung bzw. Negativierung der T-Welle.
→ 2) Betonte U-Welle (U-Welle: Physiologischer Ausschlag im Anschluss an die T-Welle. Ihre Entstehung ist nicht genau bekannt. Sie ist am besten in den Ableitungen V2, V3, sowie in den Extremitätenableitungen I und aVL nachweisbar), sowie eine TU-Verschmelzung.
→ 3) Evtl. stellt sich eine Verlängerung der QT-Zeit dar (siehe auch Long-QT-Syndrom).
→ Differenzialdiagnose: Von der Hypokaliämie müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Nierenarterienstenose/Maligne Hypertonie: Es besteht eine Hypokaliämie, Hyperreninämie sowie eine arterielle Hypertonie.
→ II: Conn-Syndrom: Mit Hypokaliämie, arterielle Hypertonie, Hyporeninämie; das Aldosteron ist erhöht.
→ III: 11-ß-Hydroxylase-Mangel: Hypokaliämie, arterielle Hypertonie, Renin und Aldosteron sind im Normbereich.
→ IV: Refeeding-Syndrom.
→ Therapie:
→ I: Absetzten der Laxantien, evtl. Umstellung auf ein kaliumsparendes Diuretikum.
→ II: Kaliumreiche Kost wie Obstsäfte, Bananen oder Nüsse,
→ III: Orale Kaliumsubstitution: Gabe von Kalinor Brause 40-100mg/d. Es sollte aufgrund der Ulzerationsgefahr zu oder nach den Mahlzeiten mit ausreichend Wasser eingenommen werden.
→ IV: Kaliumchlorid: (intravenös) Maximal dürfen 20mmol/h und 150mg/d appliziert werden. Kaliumchlorid gleicht eine gleichzeitig bestehende metabolische Alkalose zusätzlich aus. Über die peripheren Venen darf Kalium aufgrund seiner Venotoxizität nur verdünnt (40mmol/l) verabreicht werden.
→ Klinisch-relevant:
→ A) 1mmol Kaliumdefizit im Extrazellularraum (Serum) entspricht einem Mangel von 100mmol Kalium.
→ B) Besteht bei einer Azidose eine Hypokaliämie muss das Kaliumdefizit zuerst ausgeglichen werden, da ansonsten die Hypokaliämie verstärkt wird.