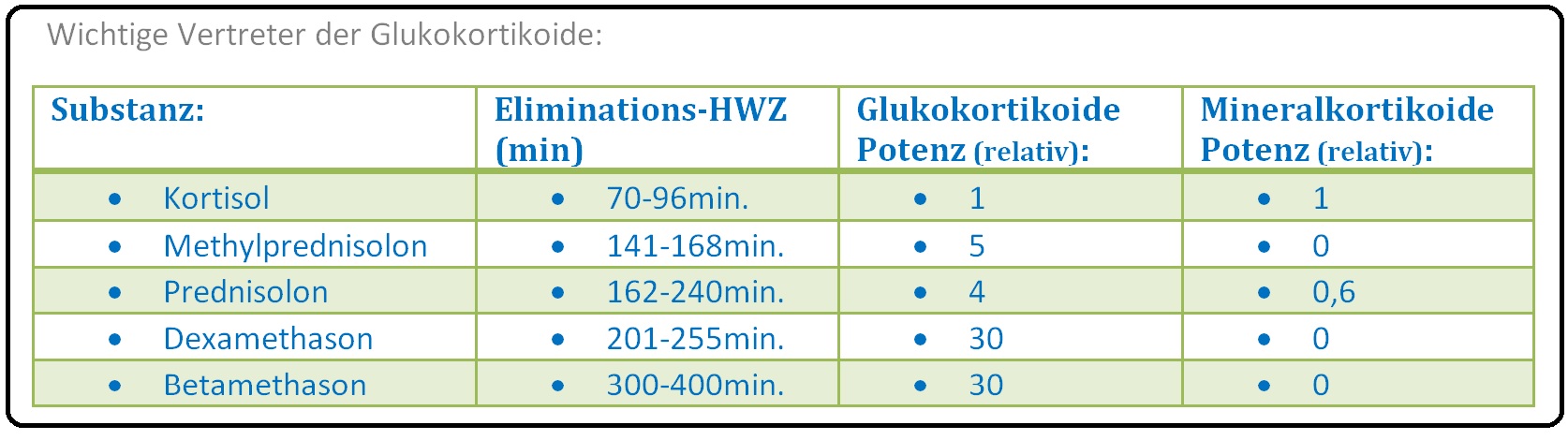
→ Definition: Die zur medikamentösen Therapie eingesetzten Glukokortikoide sind Abkömmlinge des in der Zona fasciculata der Nebennierenrinde produzierten Cortisols. Wichtige pharmakologische Glukokortikoide sind:
→ Physiologie:
→ I: Cortisol unterliegt einem zirkadianen Rhythmus und weist morgens die höchste und abends (18-24°°) die niedrigste Plasmakonzentration auf.
→ II: Die Sekretion des Cortisols wird durch den hypothalamischen-hypophysären Regelkreis bestimmt:
→ 1) CRF (= Corticotropin-releasing-hormon) stimuliert die Ausschüttung von ACTH, die wiederum die Cortisolproduktion fördert.
→ 2) CRF und ACTH unterliegen einer negativen Rückkopplung durch Cortisol.
→ III: Die Bildung von CRF wird durch Stressoren (Operationen, Infektionen, etc.) stimuliert.
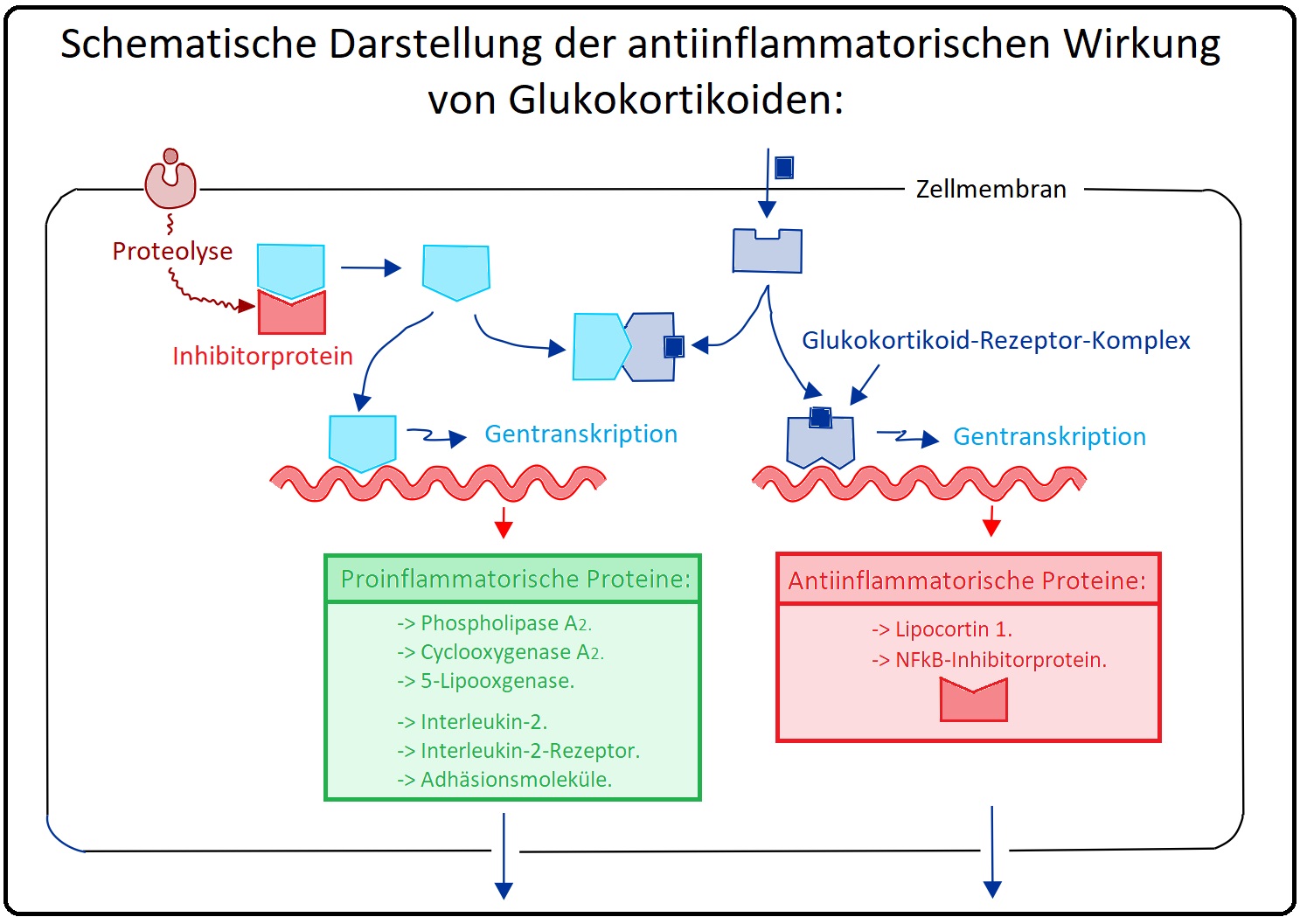
→ Wirkungsmechanismus: Glukokortikoide können auf drei Wegen das Immunsystem beeinflussen, indem sie an den zytosolischen Glukokortikoid-Rezptor (GK-GKR-Komplex) binden:
→ I: Protein-DNA-Interaktion: Hierbei bindet der GK-GKR-Komplex im Zellkern an eine spezifische GK-DNA-Sequenz, die die Transkription bestimmter Gene für z.B. Annexin 1, inhibitorische IkB stimuliert.
→ II: Gensupression: Der GK-GKR-Komplex leitet im Zellkern die Hemmung der Genexpression zahlreicher Interleukine (IL-2, IL-6, IL-8 etc.) sowie des COX-2 Enzyms ein.
→ III: Protein-DNA-Interaktion: Hierbei verhindert der GK-GKR-Komplex im Zytoplasma die Translokation von NfkB und AP-1 in den Zellkern und unterbricht somit die Transkription für zahlreiche Faktoren der Immun- und Entzündungsreaktion.
→ Klinisch-relevant:
→ A) Annexin-1: Hemmt die Phospholipase 2 und somit die Synthese der Prostaglandine und Leukotrine.
→ B) IkB: Hemmt den Transkriptionsfaktor NfkB und induziert hierüber die Apoptose aktivierter T-Lymphozyten.
→ Wirkung: Die antiinflammatorische/antiphlogistische Wirkung erreichen die Glukokortikoide durch:
→ I: Hemmung der Funktion der B-/T-Lymphozyten (verminderte Expression der MHC-Rezeptoren, Hemmung der Antigen-Erkennung, der zytotoxischen Aktivität natürlicher Killerzellen), der Makrophagen (Hemmung der Phagozytose, Chemotaxis) und der neutrophilen Granulozyten (Hemmung der Phagozytose, der Toxizität und der Adhäsion).
→ II: Hemmung der Synthese von Zytokinen in T-Lymphotyten (IL-2, IL-12, TNF-Alpha), Makrophagen (IL-1, IL-2, IL-6, IL-8, IL-12, TNF-Alpha) sowie
→ III: Inhibition der Prostaglandin-, der COX-2 und der Leukotrin-Synthese.
→ Pharmakokinetik:
→ I: Glukokortikoide werden nach orale Gabe gut resorbiert und im Plasma an CBP (= Cortisol-binding-protein = Transcortin) bzw. Albumin gebunden; biologisch wirksam ist nur das freie Glukokortikoid.
→ II:Die Metabolisierung erfolgt über das Cytochrom-P-450-System (CYP3A4) in der Leber und durch anschließende Glucuronidierung, Sulfatierung (z.B. Prednisolon) oder Hydroxylierung (z.B. Dexamethason); sie werden renal eliminiert.
→ Indikation:
→ I: Autoimmunerkrankungen: Wegener-Granulomatose, Riesenzellarteriitis, SLE, Dermatomyositis, rheumatoide Arthritis, chronisch-obstruktive Lungenerkrankungen wie Asthma bronchiale (bei Kindern wird initial in der Behandlung des Asthma bronchiale die Substitution von Cromoglicinsäure empfohlen) oder COPD, Sarkoidose, Autoimmunhepatitis, chronisch-entzündliche Darmerkrankungen wie Morbus Crohn und Colitis ulcerosa, nephrotisches Syndrom, Psoriasis, Pemphigus etc.
→ II: Allergische Erkrankungen: Quincke-Ödem, allergische Konjunktivitis, Heuschnupfen, anaphylaktischer Schock, Neurodermatitis, Urtikaria, Lyell-Syndrom,
→ III: Weitere Indikationen: Sind insbesondere:
→ 1) Akuter Gichtanfall und akute Mono- bzw. Oligarthritis im Rahmen einer Chondrokalzinose,
→ 2) Medikamentöse Tripeltherapie bei aplastischer Anämie.
→ 3) Prophylaxe der Transplantationsabstoßung bzw. deren Behandlung.
→ 4) Behandlung eines Status migraenosus bei Migräne, akuter Schub einer multiplen Skerose, etc.
→ Klinsch-relevant:
→ A) Die Glukokortikoide können
→ 1) Parenteral (i.v., s.c., intraartikulär, transkutan, inhalativ, etc.) oder
→ 2) Oral verabreicht werden.
→ B) Da Budesonid einen hohen hepatischen First-pass-Effekt (> 80%) hat, weist es geringe systemische Nebenwirkungen auf, sodass es für die hochdosierte lokale Applikation (z.B. Colitis ulcerosa) gut geeignet ist.
→ Beispiel: Einige Beispiele für die Wirkstärke systemisch-applizierter Glukokortikoide (im Vergleich zum körpereigenen Cortisol, das eine glukokortikoide Potenz von 1 hat). Die Cushing-Schwellendosis variiert individuell und hängt u.a. vom Alter und Geschlecht ab:
→ I: Hydrocortison: Glukokortikoide Potenz von 1, mineralokortikoide Potenz 1, Cushing-Schwellendosis (= Äquivalenzdosis) bei 30mg/d: Wirkdauer kurz mit 8-12 Stunden;
→ II: Prednison/Prednisolon: Glukokorikoide Potenz 4, mineralokortikoide Potenz 0,6 Cushing-Schwellendosis (= Äquivalenzdosis) 7,5mg/d, Wirkdauer mittellang mit 12-36 Stunden.
→ III: Dexamethason: Glukokortikoide Potenz 30-40, mineralokortikoide Potenz keine, Cushing-Schwellendosis (= Äquivalenzdosis) 1,5mg/d, Wirkdauer länger als 48 Stunden.
→ Klinisch relevant: Die Glukokortikoid-Einnahme sollte immer morgens erfolgen, da zu diesem Zeitpunkt die höchste körpereigene Plasmakonzentration besteht. Ziel ist es, den hypothalamisch-hypophysären-Regelkreislauf nicht zu beeinträchtigen.
→ Nebenwirkungen:
→ I: Einmalgabe: Induziert meist keine Nebenwirkungen.
→ II: Systemische Langzeittherapie:
→ 1) Stoffwechsel: Durch Steigerung der Glukoneogenese und Lipolyse manifestiert sich u.a. eine diabetogene Stoffwechsellage, Hyperlipidämie sowie eine Fettumverteilung (iatrogener Morbus Cushing).
→ 2) Bewegungsapparat: Durch Hemmung der Osteoblasten und Vitamin-D-Synthese Ausbildung einer Osteoporose, aseptischen Knochennekrose (z.B. Femurkopfnekrose) sowie einer exogen-toxischen Myopathie, insbesondere im Bereich der proximalen Muskulatur und schon bei relativ geringen Tagesdosen (< 10mg Prednisolonäquivalent) auftritt.
→ Klinisch-relevant: Eine Osteoporose-Prophylaxe ist bei einer Langzeit-Glukokortikoid-Therapie > 6 Monate, mit einer Dosis von > 7,5mg Prednisolon-Äquivalent/Tag indiziert. Hierzu gehören:
→ A) Kalzium: 1000-1500mg/d sowie
→ B) Vitamin D in einer Dosierung von 800-2000IE/d, evtl. zusätzlich noch
→ C) Bisphosphonate.
→ 3) Immunsystem: Hemmung der Lymphozytenaktivität sowie der Entzündungsmediatoren mit erhöhter Infektanfälligkeit (z.B. erhöhte Anfälligkeit für systemische Mykosen, Reaktivierung von Infekten) und Störungen der Wundheilung.
→ 4) Elektrolyte: Infolge evtl. bestehender mineralkortikoider Potenz mit Entwicklung einer Natriumretention, Volumenzunahme, arterielle Hypertonie und eines renalen Kaliumverlustes.
→ 5) Weitere NW: Sind Atrophie der Haut, Ausbildung eines Ulcus ventriculi/U. duodeni sowie dysphorische Verstimmung, Schlafstörungen, etc.
→ Klinsch-relevant:
→ A) Medikamentöser Morbus Cushing: Der sich gerade in der Langzeittherapie oberhalb der Cushing-Schwellendosis manifestiert mit u.a. Vollmondgesicht, Stiernacken, Stammfettsucht und Glukoseintoleranz.
→ B) Sekundäre NNR-Insuffizienz: Auch infolge einer hochdosierten Langzeittherapie. Ursache ist die suppressive Wirkung der exogen zugeführten Glukokortikoide auf die NNR. Hierbei muss beachtet werden, daß zu Therapieende das Präparat, wegen der Gefahr einer Addison-Krise, immer ausgeschlichen werden muss.
→ Kontraindikationen:
→ I: Die Indikation zur Lebensrettung weist keine Kontraindikationen auf.
→ II: Relative Kontraindikationen: Sind Ulcus ventriculi/U. duodeni, schwere Osteoporose, psychiatrische Erkrankungen, Infektionskrankheiten, Glaukom und Schwangerschaft.
→ Wechselwirkungen:
→ I: NSAR: Die gleichzeitige Kombinationstherapie erhöht das Ulkusrisiko um ein vielfaches.
→ II: Orale Antikoagulantien: Ihre Wirkung wird vermindert.
→ III: Herzglykoside: Es besteht eine verstärkte Wirkung durch den induzierten Kaliumverlust.
→ IV: Die Wirkung von Schleifendiuretika und Thiazide wird durch eine Hypokaliämie verstärkt.
→ V: Orale Diabetika: Eine Kombinationstherapie vermindert die BZ-Senkung.
→ VI: ACE-Hemmer: Es bilden sich vermehrt Blutbildveränderungen aus.