→ Definition: Bei der de-Quervain-Thyreoiditis handelt es sich um eine subakute, granulomatöse Parenchymentzündung mit charakteristischen Langerhans-Riesenzellen unklarer Genese.
→ Epidemiologie:
→ I: Die Thyreoditis de Quervain stellt mit 1% der Fälle eine seltene Entität dar. Hierbei sind Frauen 5x häufiger als Männer betroffen.
→ II: Der Manifestationsgipfel liegt zwischen dem 30.-50. Lebensjahr.
→ Ätiologie:
→ I: Nicht genau bekannt; sie tritt jedoch gehäuft nach Virusinfektionen der oberen Atemwege auf (Coxsackie-, Adenoviren, Mumpsviren, Influenza-Viren, etc.).
→ II: Und ist HLA-B35 assoziiert.
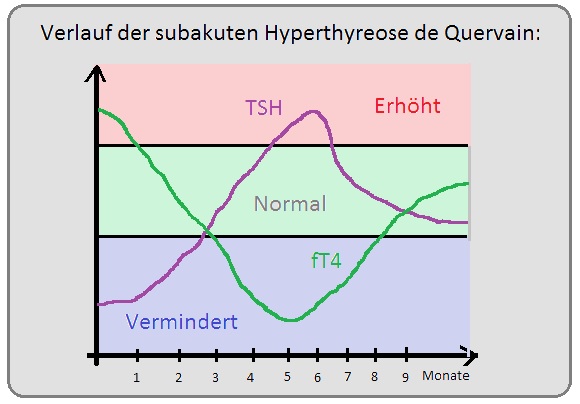
→ Pathogenese: Pathohistologisch zeigt sich eine granulomatös-veränderte Schilddrüse mit histio-, lympho- und plasmazytären Infiltrationen in Verbindung mit Langerhans-Riesenzellen. Man unterscheidet im Krankheitsverlauf 3 Stadien:
→ I: Hyperthyreotisches Stadium: Initial werden durch die Zerstörung des Gewebes vermehrt Schilddrüsenhormone freigesetzt.
→ II: Hypothyreotisches Stadium: Nach Entleerung der Hormonspeicher bildet sich dieses Stadium aus, das nach einer Phase der Erholung meist wieder in das
→ III: Euthyreote Stadium: übergeht.
→ Klinik:
→ I: Typischerweise kommt es 2-12 Wochen nach einer Virusinfektion zu einem erneuten schweren Krankheitsgefühl mit Abgeschlagenheit, Schwäche, Kopfschmerzen und Myalgien.
→ II: Lokal druckdolente oder sehr schmerzhafte SD, deren Schmerz nach kranial in Richtung Unterkiefer bis hinter die Ohren und kaudal ausstrahlt. Gleichzeitg besteht zumeist primär eine einseitige Vergrößerung und Konsistenzvermehrung der Schilddrüse, die im weiteren Krankheitsverlauf wechselnde Lokalisationen aufweisen kann.
→ III: Weitere Symptome sind Fieber und evtl. Zeichen einer Hyperthyreose mit innerer Unruhe, Gewichtsverlust, Wärmeintoleranz etc.
→ Diagnose:
→ I: Labor:
→ 1) Charakteristische Veränderung der Entzündungsparameter mit stark beschleunigter BSG ( > 100 mm/h), CRP Erhöhung und fehlender Leukozytose.
→ 2) Grad im Initialstadium der Thyreoiditis de Quervain sind laborchemische Zeichen einer Hyperthyreose mit verminderten TSH- und erhöhten fT4-Werten (fT3 selten erhöht) nachweisbar.
→ II: Sonographie: Die SD weist inhomogene, echoarme, z.T. konfluierende Areale auf.
→ III: SD-Szintigraphie: Stark verminderte Radionukleotidaufnahme des SD-Gewebes (Technetium Uptake vermindert) bzw. Darstellung von kalten Knoten.
→ IV: Feinnadelbiopsie + Histologie: Um eine Abgrenzung zum SD-Karzinom zu erhalten. Histologisch sind Granulome mit Epitheloidzellen und Langerhans-Riesenzellen nachweisbar.
→ Differnzialdiagnose:
→ I: Im Stadium der Hyperthyreose müssen u.a. die Schilddrüsenautonomie und der Morbus Basedow ausgeschlossen werden.
→ II: Im Stadium der Hypothyreose ist u.a. die Hashimoto-Thyreoditis abzugrenzen.
→ Therapie:
→ I: Symptomatische Therapie: Die Behandlung der subakuten Thyreoiditis richtet sich nach der Stärke der Symptome.
→ 1) Leichte Formen: Werden mit NSAR wie Ibuprofen behandelt.
→ 2) Schwere Formen: Initial erfolgt eine einmaligen Prednisolon Stoßtherapie von 50mg/d und nachfolgender Reduktion der Dosis um 5-mg/1-2 Woche.
→ II: Therapie der Begleitsymptome:
→ 1) Besteht eine Tachykardie können Beta-Blocker indiziert sein.
→ 2) Bei anhaltender Hypothyreose wird eine Substitutionstherapie mit L-Thyroxin empfohlen.
→ Klinisch-relevant:
→ A) Trotz passagerer Hyperthyreose ist keine thyreostatische Therapie indiziert.
→ B) Kommt es nach einer Predisolontherapie, innerhalb von 24 Stunden, nicht zur Beschwerdefreiheit bzw. klinischen Besserung, sollte die Diagnose überprüft werden.
→ Prognose: Der Krankheitsverlauf kann sich über Monate bis zu einem Jahr hinziehen, jedoch findet man nicht selten (ca. 80%) eine Spontanheilung. Rezidive sind insbesondere während des ersten Jahres möglich. In 5% der Fälle kann eine Hypothyreose (latent/manifest) persistieren.