→ Definition: Bei den Ösophagusverätzungen handelt es sich um reversibel oder irreversible Läsionen der Speiseröhren- (mit Ösophagitis corrosiva) und der sich anschließenden Magenwand, die durch Laugen und/oder Säuren verursacht sind. Es sind zumeist schwerwiegende Notfälle, die mit einer hohen Letalität einhergehen. Man unterscheidet zwischen:
→ I: Koagulationsnekrosen: (Säuren wie Schwefelsäure, HCl, Toilettenreiniger, Algenentferner, etc.):
→ 1) Werden durch Säuren hervorgerufen und verzögern primär ein Eindringen der Säuren in tiefere Wandschichten.
→ 2) Hauptschädigungsorte sind Magen (Antrum betont) und Duodenum; Ursache ist eine verlängerte Retention der Säure im Magen durch den Pylorospasmus.
→ II: Kolliquationsnekrosen: (Laugen wie Ammoniak, Natronlauge, Bleichmittel, Waschmittel, Geschirrspülreiniger, etc.):
→ 1) Werden durch Laugen hervorgerufen und verusachen primär eine Verflüssigung des Gewebes, dass das Eindringen der Ätzsubstanz fördert.
→ 2) Hauptschädigungsorte sind die physiologischen Engstellen des Ösophagus (so z.B. reflektorischer Kardiaverschluss), weniger der Magen (Neutralisation durch die Magensäure) und Duodenum.
→ 3) Laugen dringen in tiefere Wandschichten des Ösophagus ein.
→ Epidemiologie: Aufgrund der Aufklärung und Prophylaxe sind Ösophagusverätzungen heutzutage glücklicherweise sehr selten geworden. In den meisten Fällen handelt es sich um Kinder unter dem 5. Lebensjahr.
→ Klinisch-relevant:
→ A) Laugen verursachen durch ihren stark alkalischen pH einen Kardiaspasmus, der wiederum die chemische Noxe im Ösophagus länger verweilen lässt.
→ B) Die Schleimhautschädigung durch Laugen/Säuren ist im Bereich der physiologischen Ösophagusengen am größten.
→ Ätiologie:
→ I: Zumeist handelt es sich um akzidentelle Ereignisse bei Kindern durch versehentliches Trinken oder Verschlucken von Laugen/Säuren.
→ II: Bei Erwachsenen erfolgt es häufig in suizidaler Absicht.
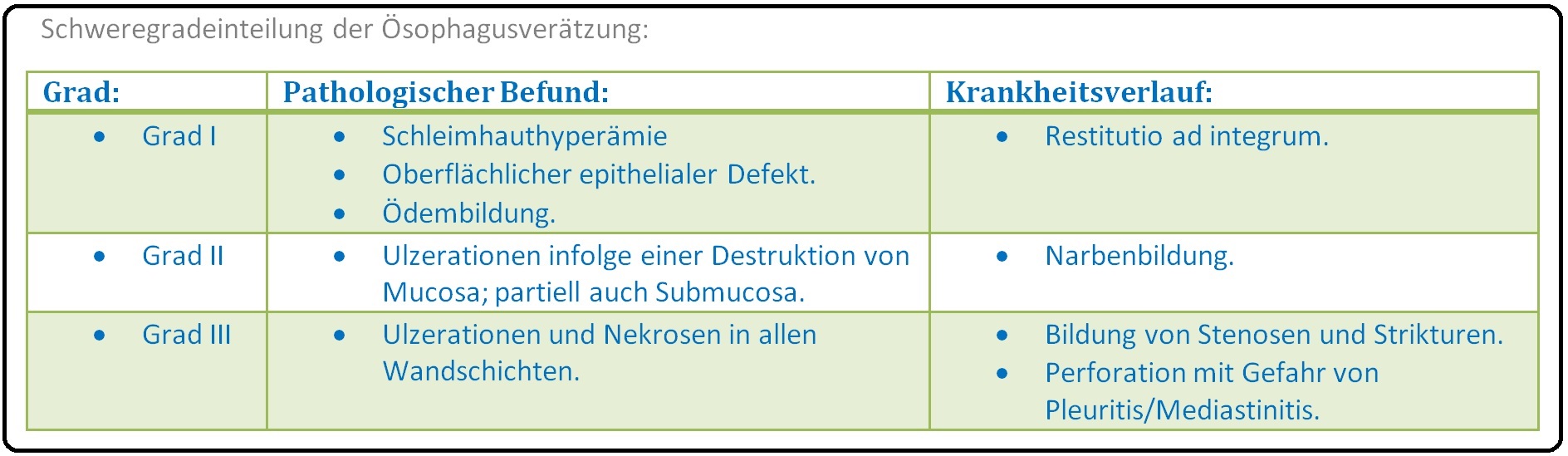
→ Klassifikation: der Verätzungen in Schweregrade:
→ I: Grad 1: Hyperämie und Schleimhautödem, oberflächliche Läsion der Mucosa; spontane Heilung.
→ II: Grad 2: Ulzerationen bis in die Tunica muscularis mit Fibrinauflagerungen, sowie Blutungen; Abheilung unter Narbenbildung.
→ III: Grad 3: Ulzerationen und Nekrosen, die alle Wandschichten durchdringen; Es besteht eine deutlich erhöhte Perforationsgefahr sowie die Ausbildung einer Mediastinitis und/oder Peritonitis. Die Heilung erfolgt in Form von narbigen Strikturen und Stenose.
→ Klinik: Die klinische Symptomatik ist sehr variabel und insbesondere von Art, Menge und Konsistenz der Chemikalie abhängig:
→ I: Kontinuierliche starke Schmerzen und Brennen im Mund, Rachenbereich sowie retrosternal.
→ II: Des Weiteren findet man evtl. vermehrten Speichelfluss, Dysphagie, Würgereiz, Erbrechen bis hin zu Bluterbrechen und bei Glottisödem Stridor und Dyspnoe.
→ III: Im fortgeschrittenen Stadium entwickelt sich typischerweise eine Schocksymptomatik.
→ Klinisch-relevant: Typischerweise besteht bei der Verätzung keine verlässliche Korrelation zwischen Ausmaß der Gewebedestruktion und Beschwerdeintensität.
→ Komplikationen:
→ I: Frükomplikationen:
→ 1) Blutungen und Perforation mit der Gefahr einer Mediastinitis, Mediastinalemphyem, Pleuraerguss und Pneumothorax oder einer Peritonitis.
→ 2) Akutes Larynxödem.
→ 3) Ösophagotracheale oder ösophagobronchiale Fistelbildung
→ II: Spätkomplikationen:
→ 1) Dysphagie durch narbige Strikturen und Stenosen.
→ 2) Ausbildung eines Ösophaguskarzinoms.
→ Diagnose: Wenn möglich die konsumierte Lösung mitbringen lassen und Bestimmung von pH, möglicher Menge etc.
→ I: Notfallendoskopie: Ist das Mittel der Wahl:
→ 1) Zur genauen Beurteilung des Schweregrades und Ausmaßes der Schleimhautläsion;
→ 2) Zum Ausschluss einer Perforation.
→ II: Röntgen:
→ 1) Nach Gabe von wasserlöslichem Kontrastmittel (Gastrographin) zur Beurteilung des Passageweges.
→ 2) Zum Nachweis eines Pneumomediastinums oder freier Luft (subphrenisch).
→ Differenzialdiagnose: Insbesondere hiervon abzugrenzen sind u.a.:
→ I: Boerhaave-Syndrom und
→ II: Die traumatische Ösophagusperforation.
→ Therapie:
→ I: Sofortmaßnahmen:
→ 1) Zur Schockprophylaxe intensivmedizinische Überwachung mit Vitalfunktionskontolle, Nahrungskarenz, Volumensubstitution, evtl. Intubation, Ausgleich einer metabolischen Azidose bzw. Alkalose, konsequenter Analgesie und Gabe eines Breitbandantibiotikums wie:
→ A) Clindamycin 600mg/d i.v.;
→ B) Metronidazol (Clont) 2x 500mg/d i.v. oder
→ C) Ceftriaxon 2g/iv.
→ 2) Evtl. Gabe eines Glukokortikoids bei Ösophagusschädigung; z.B. Methylprednisolon mit einem sofortigen Bolus von 250mg i.v. anschließend weiter in niedriger Dosis abhängig von der Klinik über eine Zeitraum von mindestens 6-12 Wochen; (Kortison soll die Strikturbildung vermindern; wird jedoch z.T. kontrovers diskutiert).
→ Klinisch-relevant:
→ A) Bei bestehender Perforation ist die Kortikoidgabe kontraindiziert.
→ B) Kortikoide maskieren die Entzündungszeichen und erhöhen das Perforationsrisiko.
→ C) Ab dem 3. Tag sollten Kontrollendoskopien erfolgen, um tiefere Nekrosen zu erkennen und gleichzeitig beugt man, im Sinne der Frühbougierung, Strikturbildungen vor (im weiteren Krankheitsverlauf wird der Patient angleitet, eine Bougierung selbst evtl. mehrmals täglich durchzuführen).
→ II: Operative Therapie: Sie ist bei schweren, konservativ nicht beherrschbaren Schädigungen bzw. bei Perforation indiziert. Das Verfahren beinhaltet:
→ 1) Transmediastinale stumpfe Ösophagusresektion oder rechtsseitige Thorakotomie evtl. auch Laparotomie mit Resektion der betroffenen Ösophagusabschnitte bzw. subtotale Ösophagektomie.
→ 2) Evtl. temporäre kollare Stomataanlage (kollare Speichelfistel) des proximalen Ösophagus. und Anlage einer Witzel-Fistel zum Magen bzw. eines gastralen Stomas
→ 3) In einer weiteren operativen Behandlung, nach klinischer Stabilisierung, erfolgt die Rekonstruktion der Passage durch einen Magenhochzug oder (bei gleichzeitiger Gastrektomie) durch ein Koloninterponat.
→ Prognose:
→ I: Die Letalität ist abhängig von der Konzentration der chemischen Substanz und der Verweildauer und liegt im Mittel bei 10%. Manifestieren sich jedoch Komplikationen wie z.B. die Mediastinitis liegt sie bei 50-70%.
→ II: In 5-10% bilden sich dauerhaft behandlungsbedürftige Ösophagusstrikturen mit Dysphagie aus.
→ III: Als Spätkomplikation kann sich, nach einem Zeitintervall von 20 Jahren, eine Ösophaguskarzinom (insbesondere Narbenkarzinom) entwickeln. Aus diesem Grund sind regelmäßige endoskopische Kontrolluntersuchungen indiziert.
→ Klinisch-relevant: Bei der Ösophagusverätzung sind:
→ A) Magenspülung,
→ B) Auslösen von Erbrechen und
→ C) Antagonisierung der Noxen ist obsolet und heutzutage kontraindiziert.