→ Definition:
→ I: Bei der Peritonitis handelt es sich um eine umschriebene oder diffuse Entzündung des Bauchfells zumeist infolge eines akuten Abdomens.
→ II: Insbesondere die diffuse Form stellt eine lebensbedrohliche Infektionskrankheit dar, geht mit einem septischen Reaktionsprozess des Organismus einher und führt zu Schädigung der verschiedenen Organe.
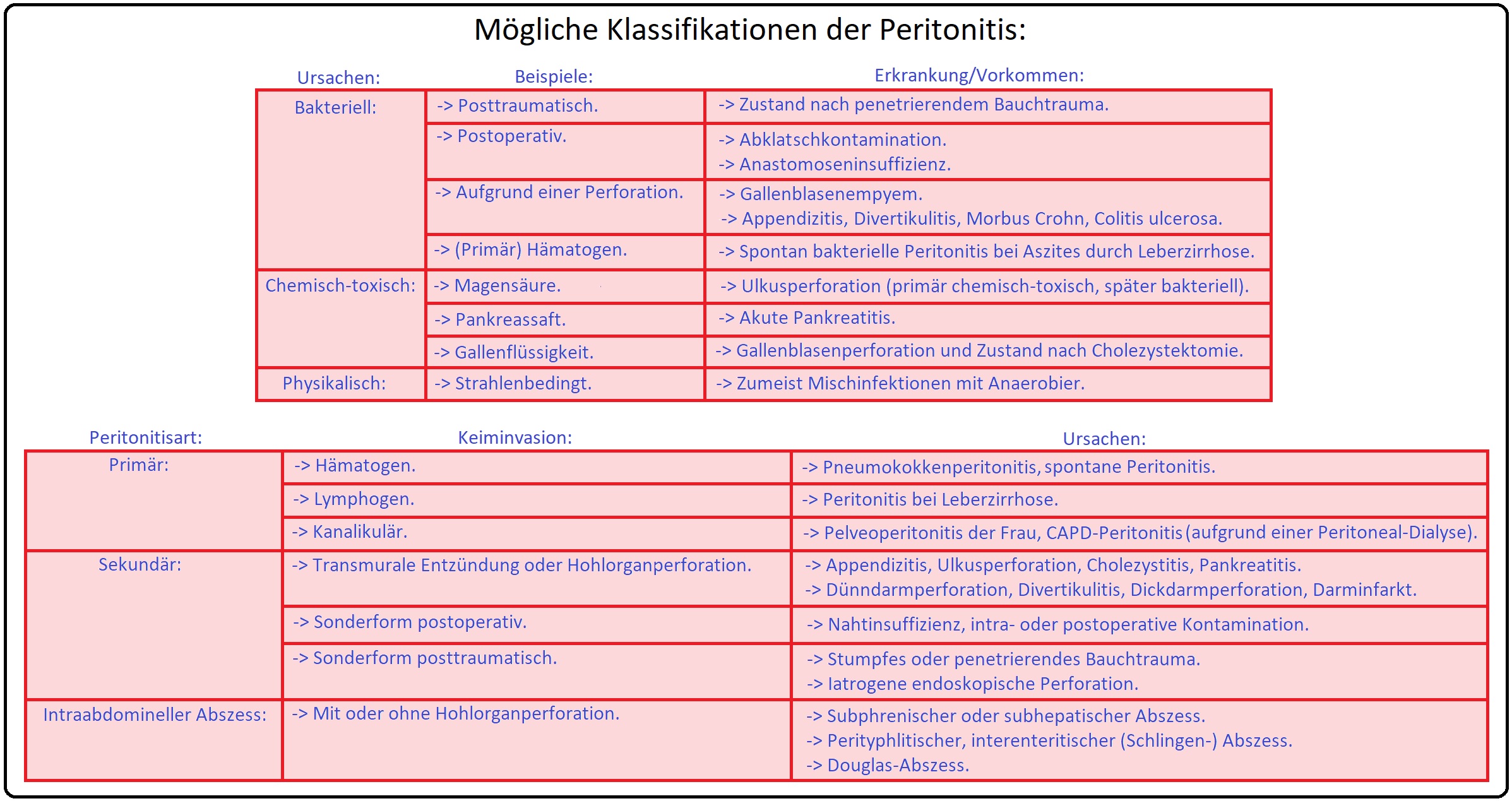
→ Klassifikation: Die Peritonitis wird nach ihrem Ausbreitungsgrad, ihrer Entstehung und der Sekret-Morphologie unterteilt:
→ I: Entstehung:
→ 1) Primäre Form: Tritt mit 5% der Fälle selten auf und entwickelt sich aufgrund einer hämatogenen bzw. lymphogenen Bakterien-Invasion in das Abdomen. Zumeist handelt es sich um Monoinfektionen durch Streptokokken, Pneumokokken, zunehmend auch durch Staphylokokken und gram-negative Bakterien induziert. Erwachsene weisen bei der primären Peritonitis meist Risikofaktoren wie Aszites, Leberzirrhose etc. auf.
→ 2) Sekundäre Form: Hierbei handelt es sich mit 95% der Fälle um die häufigste Peritonitisform, die sich infolge einer vorausgegangenen Schädigung des Abdomens wie posttraumatisch, postoperativ, intraoperativ als Abklatschinfektion, Penetration infektiöser Prozesse oder im Rahmen einer Durchwanderungsperitonitis entwickelt (Beispiele hierfür sind u.a. perforierter Ulkus, Appendizitis, Gallenblasenperforation, Darmgangrän, Anastomoseninsuffizienz, etc.). Das Bakteriumspektrum (Mischinfektionen) umfasst vorwiegend die Keime des Gastrointestinaltracktes.
→ Klinisch-relevant: Zudem existiert auch eine abakterielle sekundäre Peritonitis, die sich infolge z.B. einer Peritonealkanzerose oder eines Fremdkörperskontaktes (z.B. Galle, Barium) ausbildet.
→ II: Ausbreitungsgrad:
→ 1) Lokalisierte Peritonitis: Manifestiert sich als umschrieben Reaktion des Peritoneums bei Entzündungsprozessen. Charakteristischerweise besteht ein erhöhtes Risiko für die Entwicklung von intraabdominellen Abszessen (z.B. Douglas-Abszess, periphrenitischer).
→ 2) Diffuse Peritonitis: Entwickelt sich insbesondere im Rahmen eines akuten Abdomens nach z.B. Perforation eines Hohlorgans. Selten kann eine hämatogene Pneumokokkeninvasion nach Splenexstirpation Ursache einer diffusen Form sein. Eine weitere Ursache ist die spontan bakterielle Peritonitis bei leberzirrhotisch bedingtem Aszites.
→ III: Morphologie: Nach der Beschaffenheit der Sekretes wird bei der Peritonitis zwischen einer:
→ 1) Serösen Peritonitis (= Peritonitis serosa).
→ 2) Eitrigen Peritonitis (= Peritonitis purulenta).
→ 3) Fibrinösen Peritonitis (= Peritonitis fibrosa).
→ 4) Kotigen Peritonitis (= Peritonitis sterkorale).
→ 5) Galligen Peritonitis (= Cholaskos).
→ 6) Hämorrhagischen Peritonitis (= Peritonitis haemorrhagica) unterschieden.
→ 7) Weitere Formen der Bauchfellentzündung sind noch die Peritonitis putrida (= jauchig mit Gasbildung durch Zersetzung) und die Peritonitis adhaesiva (mit flächenhaften Adhäsionen).
→ Ätiologie: Bezüglich ihres Entstehungsmechanismus stehen nachfolgende Faktoren im Vordergrund:
→ Pathogenese:
→ I: Das Peritoneum weist ein viscerales Blatt, das die Organe des Bauchraumes überzieht und ein parietales Blatt auf. Es zeigt einen charakteristischen histologischen Aufbau, bestehend aus mikrovillireichen Mesothelzellen, die dem Peritoneum eine große Oberfläche (ca. 2m2) verleihen. Das Peritoneum bildet mit weiteren umliegenden Strukturen (u.a. Omentum majus) einen gerichteten Flüssigkeitsstrom, der bei bestehender Peritonitis zu einer Abszessbildung an bevorzugten Lokalisationen führt.
→ 1) Die Flüssigkeit des Oberbauchs wird nach kranial abgeleitet,
→ 2) Die Flüssigkeit des Mittel- und Unterbauchs nach kaudal und
→ 3) Ein weiterer Anteil des Peritonealsekretes kann über das Lymphsystem in den systemischen Kreislauf drainiert werden und zu einer Bakteriämie und Sepsis führen. Charakteristikum hierbei ist, dass durch den Erregerzerfall Endotoxin bei den gram-negativen - und Super-Antigen bei den gram-positiven Bakterien mit anschließender Entwicklung eines septischen Schocks gebildet wird.
→ II: Des Weiteren kommt es durch die Infektion zur Zunahme der Permiabilität in den mesothelnahen Gefäßen mit Migration von Granulozyten und Monozyten, konsekutiver Phagozytose und Ausbildung eines eiweißreichen, peritonealen Ödems, das zu einem Volumendefizit von bis zu 3-6l führt. Folge ist ein schwerer hypovolämischer Schock.
→ Klinik: Zumeist steht die Symptomatik des akuten Abdomens im Vordergrund mit den charakteristischen Kardinalssymptomen wie starken Schmerzen, Abwehrspannung und gestörte Peristaltik.
→ I: Schmerzen: Initial meist umschrieben, im weiteren Krankheitsverlauf generalisiert. Insbesondere bei der Perforation setzten die Schmerzen plötzlich ein.
→ II: Abwehrspannung: Zuerst manifestiert sich eine lokale Abwehrspannung, die sich später diffuse ausbreitet und bei Bewegung zunimmt. Ursache ist die reflektorische Anspannung der Bauchmuskulatur (= Defense). Weitere Symptome sind Schonhaltung mit angezogenen Beinen und brettharter Bauch.
→ III: Gestörte Peristaltik: Mit Übelkeit, Erbrechen, Meteorismus, aufgetriebenem Abdomen bis hin zum paralytischen Ileus.
→ IV: Weitere Symptome: Sind schweres Krankheitsgefühl, schlechter Allgemeinzustand, Fieber und Schockzeichen mit Hypotonie, Exsikkose, Hypoxie, Azidose, etc.
→ Komplikationen: Können sowohl bei der umschriebenen Form als auch bei der diffusen auftreten:
→ I: Umschriebene Peritonitis: Sind u.a.:
→ 1) Gefahr der Bridenbildung mit konsekutiver Entwicklung eines mechanischen Ileus,
→ 2) Übergang in eine generalisierte Peritonitis,
→ 3) Schlingenabszess im Bereich des Dünndarms (intraabdominelle Abszesse).
→ II: Generalisierte Peritonitis: Mit Dysfunktion von Organsystemen und möglicher Entwicklung von:
→ 1) Systemisch-inflammatorischen Response-Syndrom (= SIRS),
→ 2) Sepsis mit konsekutivem Multiorganversagen oder
→ 3) Hypovolämischer Schock.
→ Diagnose:
→ I: Anamnese/klinische Untersuchung:
→ 1) Ausführliche Eruierung der Vorerkrankung wie bekannte Ulkuserkrankung (Ulcus ventriculi, Ulcus duodeni), akute Cholezystitis, Cholezystolithiasis, Divertikulitis, chronisch-entzündliche Darmerkrankung wie Morbus Crohn und Colitis ulcerosa, etc. sowie möglicher Medikamente wie NSAR, etc.
→ 2) Schmerzanamnese: Sie beinhaltet die Schmerzlokalisation und Austrahlung, sowie den Schmerzverlauf.
→ 3) Inspektion: Schlechter Allgemeinzustand, aufgetriebenes Abdomen, Schonhaltung, flache Atmung.
→ 4) Palpation: Druckschmerzhaftigkeit, evtl. Loslassschmerz, Nachweis einer Bruchpforte, brettharter Bauch.
→ Klinisch-relevant: Entsprechend der 4-Quadranteneinteilung des Abdomens hat sich eine 1 bis 4 Quadranten-Peritonitis etabliert (abhängig von dem Ausmaß der Einwirkung und Abwehrlage bleibt die Peritonitis lokal oder verläuft diffus).
→ 5) Auskultation: Insbesondere kann anfänglich bei bestehendem Milzabszess ein Reibegeräusch nachgewiesen werden. Des Weiteren stehen die Darmgeräusche im Vordergrund.
→ A) Fehlende Darmgeräusche beim paralytischen Ileus,
→ B) Metallisch klingend ist Zeichen eines mechanischen Ileus.
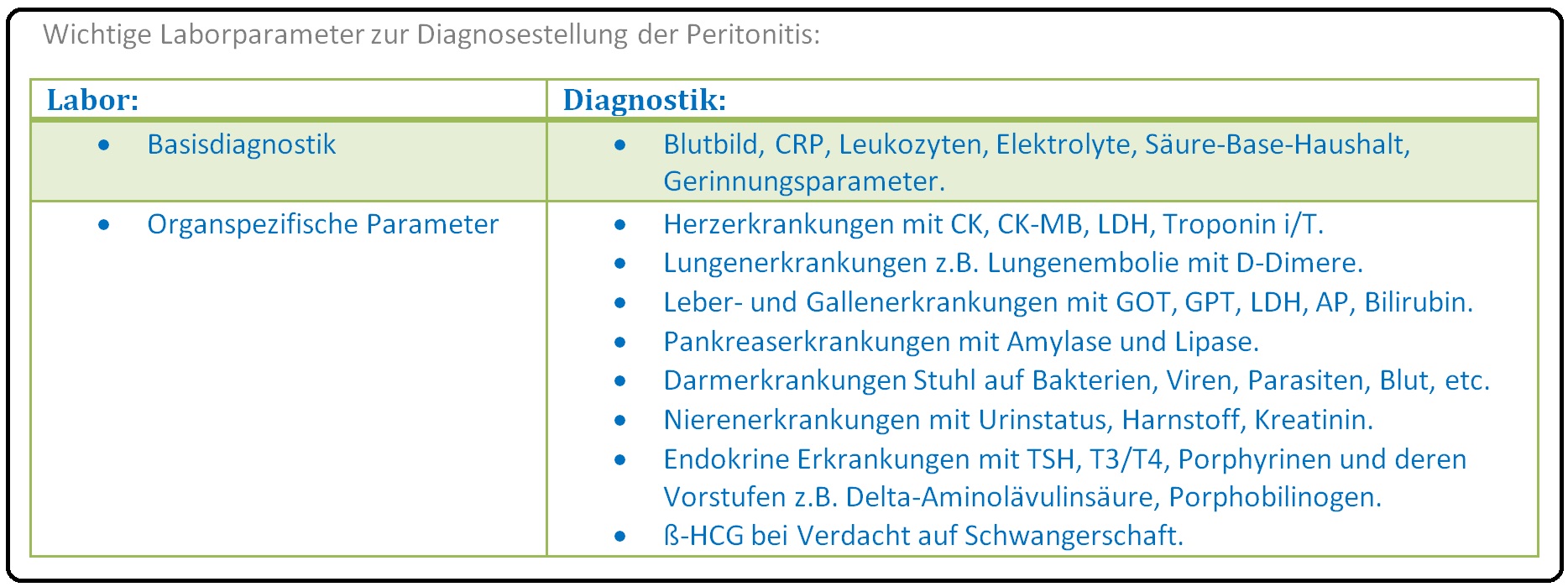
→ II: Labor: Siehe Tabelle
→ III: Bildgebende Verfahren:
→ 1) Sonographie: Mit möglicher Darstellung von Abszessen, freier Flüssigkeit, Entzündungen von Organen (z.B. Cholezystitis, Pankreatitis, etc.), Verletzungen von Organen und nicht zuletzt die Darstellung von Korkaden bei Invagination und/oder dilatierten Darmschlingen bzw. Pendelperistaltik bei Ileus.
→ 2) Röntgen-Abdomen: Abdomen Leeraufnahme (im Stehen oder Linksseitenlage) mit evtl. Nachweis von freier Luft subdiaphragmal, Aerobilie, Spiegelbildung und evtl. Kalkschatten z.B. bei nekrotisierender Pankreatitis.
→ 3) CT: Ist insbesondere bei schlechten Schallbedingungen indiziert.
→ 4) Weitere Untersuchungen: Sind u.a.:
→ A) Angiographie bei Verdacht auf Mesenterialinfarkt.
→ B) Explorative Laparoskopie bei diagnostisch unklaren Fällen.
→ Differenzialdiagnose: Von der Peritonitis abzugrenzen sind u.a.:
→ I: Pseudoperitonitis bei Diabetes mellitus, Urämie, C1-Esterase-Inhibitor-Mangel.
→ II: Die umschriebene Peritonitis muss u.a. von basal-pulmonalen Prozessen oder vom Hinterwandinfarkt abgegrenzt werden.
→ Therapie: Die Behandlung der primären Form erfolgt immer konservativ mittels Antibiottikatherapie bei der sekundären Peritonitis steht die Herdsanierung im Vordergrund.
→ I: Konservative Therapie: Hierzu zählen:
→ 1) Die intersivmedizinische Überwachung mit Kontrolle von Puls, RR, Temperatur, ZVD und EKG sowie die Wasserbilanzierung.
→ 2) Elektrolyt- und Volumensubstitution mit Gabe von kristallinen/kolloidalen Infusionslösungen sowie den Ausgleich einer evtl. bestehenden metabolischen Azidose mit Natriumbikarbonat bei einem pH < 7,2 (nach der Astrup-Formel: Natriumbikarbonat = 0,3 x kgKG x Basendefizit. Davon zunächst die Hälfte der errechneten Menge).
→ 3) Antibiotikatherapie: Sie steht im Mittelpunkt der Therapie und umfasst:
→ 4) Weitere Therapieoptionen:
→ A) O2-Gabe 4-6l bei schwerer Hypoxie Intubation und Beatmung.
→ B) Schmerztherapie,
→ C) Hämofiltration bei Anurie und schwerer Ödembildung,
→ D) Thromboseprophylaxe,
→ E) Ulkusprophylaxe z.B. mit Omeprazol 20mg.
→ F) Evtl. Stabilisierung des Kreislaufes mittels Katecholaminen z.B. Dopamin 2-12ml/h i.v. oder Noradrenalin 3-12ml/h.
→ II: Operative Therapie: Bei der sekundären und insbesondere generalisierten Peritonitis ist zumeist ein aggressives Behandlungsregime indiziert. Ziel der chirurgischen Intervention ist nicht nur die Versorgung der Peritonitisursache (Herdsanierung), sondern auch die Therapie der Bauchhöhlenkontamination. Denn erst durch die Ausschaltung der Infektionsquelle (z.B. Perforation, Anastomoseninsuffizienz, etc.), können alle weiteren lokalen und systemischen Therapieoptionen zum Tragen kommen.