→ Definition: Bei der akuten Varizenblutung handelt es sich um eine akute, lebensbedrohliche, obere Gastrointestinalblutung aus einer ruptierten Ösophagus- und/oder Fundusvarize.
→ Ätiologie:
→ I: Kommt es in der Pfortader akut zu einem Druckanstieg (> 12mmHg) besteht die Gefahr der Ruptur einer varikös erweiteren ösophagealen Vene.
→ II: Folge ist eine akute obere GIT-Blutung.
→ III: Besonders Patienten mit Leberzirrhose bilden in 1/3 der Fälle eine akute Varizenblutung aus, seltener Patienten mit einem Budd-Chiari-Syndrom.
→ Klinisch relevant: Pathophysiologisch erreicht das venöse, intestinale Blut das rechte Herz (V. cava superior) über einen Kollateralkreislauf entlang der kleinen Magenkurvatur und entlang des Ösophagus aufgrund einer portalen Hypertension. Folge ist eine Volumenbelastung mit konsekutiver Varizenbildung.
→ Klinik:
→ I: Allgemeinsymptome: Sind körperliche Schwäche, arterielle Hypotonie bis zum hypovolämischen Schock, verminderte Hauttemperatur und Vigilanzstörungen.
→ II: Spezielle Klinik: Gerade bei den Ösophagusvarizen sind charakteristische klinische Zeichen Hämatemisis mit hellrotem Blut, Teerstuhl (Meläna), evtl. Hämatochezie (Auftreten von frischem Blut im Stuhl) bei massiven Blutungen.
→ Klinisch-relevant: Ein erhöhtes Blutungsrisiko besteht besonders bei:
→ A) Vorangegangener Varizenblutung,
→ B) Varizendurchmesser > 5mm,
→ C) Nachweis von cherry-red-spots, etc.
→ Diagnose:
→ I: Mittel der Wahl zum Nachweis einer Varizenblutung ist die Ösophagogastroduodenoskopie. Hierbei kann die Stadieneinteillung der ösophagealen bzw. gastralen Varizen erfolgen (siehe auch Ösophagus-/Fundusvarizen).
→ 1) Ösophagusvarizen: Endoskopische Einteilung der Ösophagusvarizen nach Paquet und Oberhammer.
→ A) Stadium 1: Venenektasien, die nach Luftinsufflation wieder verstreichen; therapeutische Konsequenz ist primär keine.
→ B) Stadium 2: Einzelne Varizen, die nach Luftinsufflation persistieren; therapeutische Konsquenz normale Kost bis zur Ligatur.
→ C) Stadium 3: Deutliche Lumeneinengung. Nachweis von red-color-sign; Konsquenz ist passierte Kost bis zur Ligatur,
→ D) Stadium 4: Fast komplette Lumenverlegung, red-color-sign, evtl Erosionen; therapeutisch Konsequenz ist die Nahrunskarenz bis zur Ligatur.
→ 2) Fundusvarizen: Werden bezüglich ihrer Lokalisation unterteilt in:
→ A) Typ 1: Ziehen von der kleinen Kurvatur Richtung Kardia,
→ B) Typ 2: Ziehen von der großen Kurvatur Richtung Kardia.
→ II: Labor:
→ 1) Blutbild: Mit Bestimmung des HB, Hk initial und nachfolgend in 4 stündigen Abständen, sowie Kreuzblut-Bestimmung und Bereitlegen von 3-6 Erythrozytenkonzentraten.
→ Therapie:
→ I: Allgemeinmaßnahmen: Applikation einer isotonischen Lösung (2-10l), evtl. einer Gelantine-Lösung (500-1000ml) sowie ggf. Intubation zur Aspirationsprophylaxe zur Vermeidung einer Pneumonie.
→ II: Substitutionstherapie: Eine Transfusion (Erythrozytenkonzentrat) ist immer bei einem Hb < 7g/dl indiziert, evtl. Thrombozytenkonzentrat-, fresh-frozen Plasma- oder Faktorenkonzentrat- (PPSB) Gabe. Eine Perfusionsminderung des Splanchnikus-Gebietes durch Vasokonstriktion erfolgt mittels:
→ 1) Terlipressin: (initial 1-2mg i.v. dann 1mg alle 4-6 Stunden) Nebenwirkungen sind Verminderung der Koronardurchblutung und deutlicher Blutdruckanstieg; sollte aufgrund dessen nicht mehr angewandt werden.
→ 2) Somatostatin (250-500µg i.v. danach als Dauerinfusion mit 250-500µg/h) oder
→ 3) Octreotid 50µg i.v., anschließend 25-50µg/h über den Perfusor.
→ III: Endoskopische Blutstillung:
→ 1) Mittel der Wahl ist die Gummibandligatur (siehe Ösophagusvarizen).
→ 2) Obliteration durch Gewebekleber: Hierbei wird ein öliger, kontrastmittelhaltiger Gewebekleber (Histoacryl) möglichst rupturnah, strikt intravasal appliziert. Bei direktem Kontakt des Blutes mit dem Kleber verhärtet dieser und führt zu einer Obliteration der Rupturstelle. Das Therapieverfahren bietet sich gerade Magenfundusvarizen an.
→ 3) Sklerosierung (Siehe Ösophagusvarizen): Tritt aufgrund der hohen Komplikationsrate von > 10% (Perforation, Strikturen, Infektionen,) als Therapieoption in den Hintergrund.
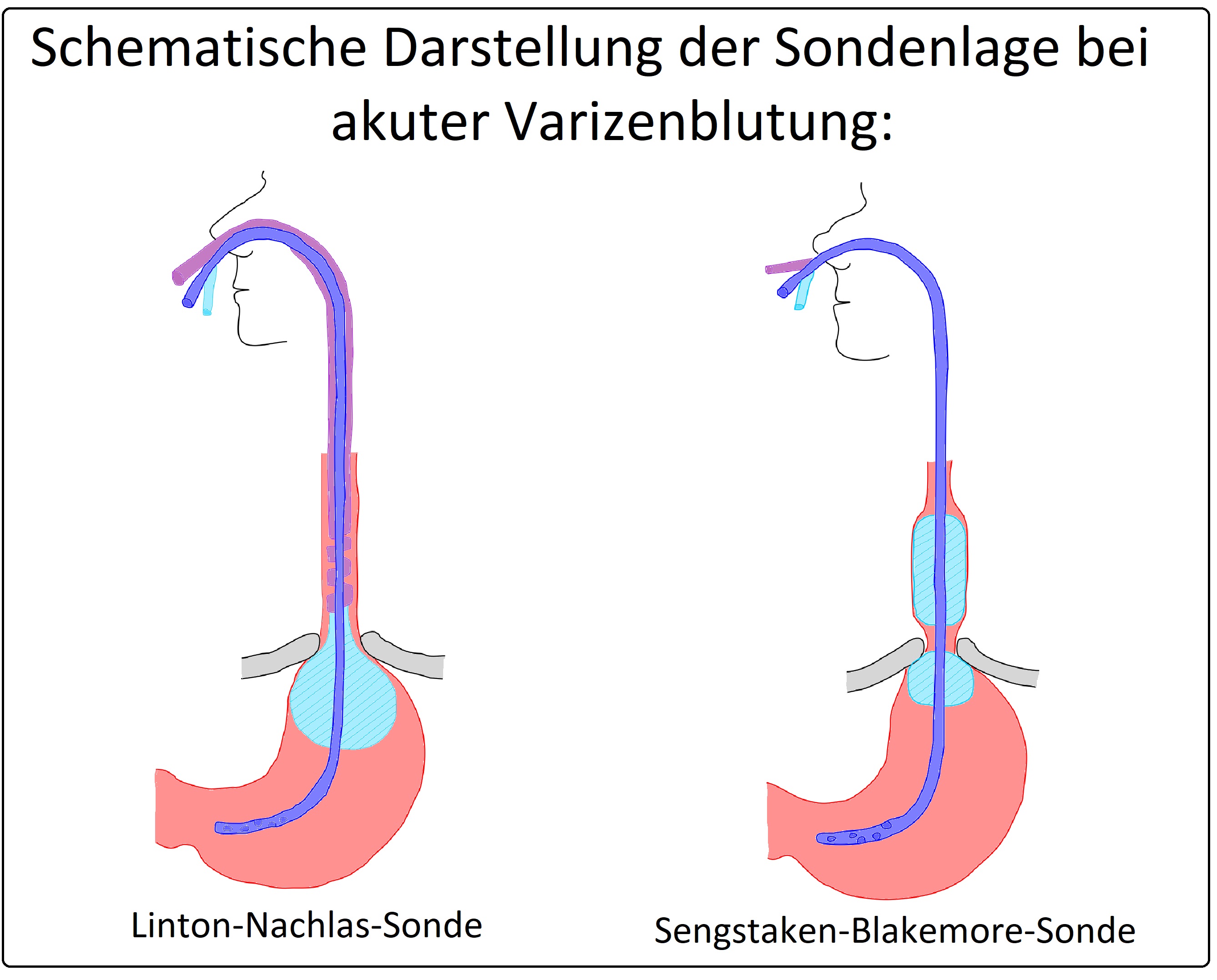
→ IV: Sonden-Anlage: Bei Versagen der endoskopischen Blutstillung stehen weitere Therapieoptionen zur Verfügung. Durch Einbringen einer Sengstaken-Blackmore-Sonde oder einer Linton-Nachlas-Sonde wird eine lokale Ballonkompression erreicht.
→ 1) Sengstaken-Blakemore-Sonde: 2 Ballons, ein Ösophagusballon und ein Magenballon. Sie ist bei den distalen Ösophagusvarizen indiziert. Das Verfahren beinhaltet das Aufblasen des Magenballons mit ca. 100ml Luft, nachfolgendes Zurückziehen der Sonde (erst leicht anschließend federnder Widerstand) und das Füllen des Ösophagusballons mit Luft auf 30-45 mmHg. Zum Schluss ist eine Röntgenkontrolle der Sondenlage obligat.
→ Klinisch-relevant: Alle 5-6 Stunden sollte eine Druckentlastung für 5 min durch Entblockung erfolgen, um eine Drucknekrose zu vermeiden.
→ 2) Linton-Nachlas-Sonde: Bei diesem Sondentyp besteht nur ein Ballon. Indikation sind Fundusvarizen. Auch bei diesem Verfahren erfolgt Aufblasen des Magenballons mit 100ml Luft, das Zurückziehen (initial leicht dann gegen federnden Widerstand) der Sonde sowie die radiologische Kontrolle der Sondenlage. Zum Halten der Sonde im Fundusbereich wird ein Zug von 500g-1kg aufgebaut (wichtige Sondentypen bei Varizenblutungen).
→ 3) Komplikationen: Der Sonden sind:
→ A) Drucknekrosen,
→ B) Atemwegsobstruktion durch Hochrutschen des Ösophagusballons,
→ C) Aspiration von Sekret und Blut,
→ D) Aspirationspneumonie.
→ E) Ruptur.
→ V: Anlage eines TIPSS: (= transjugulärer intrahepatischer portosystemischer Stent Shunt): Hierbei handelt es sich um ein interventionelles Verfahren, bei dem unter radiologischer Kontrolle über die V. jugularis eine (rechte) Lebervene aufgesucht, nachfolgend das Leberparenchym und ein Pfortaderast (rechte) anpunktiert wird, um nach einer Ballondilatation mittels Katheter einen Stent zu platzieren. Ziel ist es, durch die starke Senkung des portalen Venendrucks eine Blutstillung zu erreichen. Es kann infolgedessen auch bei akuten, nicht beherrschbaren Blutungen eingesetzt werden (siehe auch Ösophagus-/Fundusvarizen).
→ VI: Ella-Stent: Ein weitere Reserveoption ist die Anlage eines selbstexpandierenden Metallstents (mit einem Plastiküberzug) in den distalen Ösophagus für 1-2 Wochen.
→ VII: Eventuell ist auch eine portosystemische Shuntoperation indiziert.