→ Definition: Beim Insulinom handelt es sich meist um eine benigne Neoplasie der endokrinen B-Zellen der Langerhans-Inseln mit autonomer Bildung von Insulin (in 50% der Fälle produziert der Tumor auch andere Hormone wie Somatostatin oder pankreatisches Polypeptid, etc.). Es ist der häufigste Tumor des endokrinen Pankreas, gefolgt vom Gastrinom (Abb.: Leitsymptome neuroendokriner Tumoren).
→ Epidemiologie: Das Insulinom weist einen Manifestationsgipfel zwischen dem 50.-60. Lebensjahr auf (kann sich aber auch in jedem anderen Alter manfestieren), wobei Frauen etwas häufiger als Männer betroffen sind.
→ I: In > 90% der Fälle ist der Tumor gutartig, solitär und gut abgrenzbar; der Knoten hat zumeist einen Durchmesser von 0,5 bis 2cm.
→ II: In 10% finden man multiple Adenome (eine extrapankreatische Lokalisation stellt jedoch eine Rarität dar).
→ III: In 10% handelt es sich um einen malignen Tumor; hierbei erfolgt eine frühzeitige Metastasierung in regionäre Lymphknoten und Leber.
→ IV: Die Nesidioblastosis des Erwachsenen mit einer diffusen Inselzellhyperplasie stellt eine Rarität dar.
→ V: Insulinome treten auch im Rahmen einer multiplen endokrinen Neoplasie (MEN I) auf und ist dann nicht selten multifokal.
→ Pathogenese: Die genaue Ätiologie des Insulinoms ist bis heute nicht genau bekannt (Ausnahme im Zusammenhang mit MEN-I).
→ I: Histopathogenetisch entwickelt sich das Insulinom aus den Zellen des gastroenteropankreatischen neuroendokrinen Systems. Die Vorläuferzellen dieses Zellsystems entstammen aus der Neuralleiste (gemeinsame Charakteristika der neuroendokrinen Tumoren des Pankreas sind die Tumormarke; zu ihnen zählen insbesondere die Chromgranine bzw. Sekretogranine sowie die neuronenspezifische y-Enulase).
→ II: Neben der typischen Lokalisation der Insulinome existieren weitere ektope Loki; hierzu zählen u.a.:
→ 1) Duodenum,
→ 2) Leberpforte und Milzhilus sowie
→ 3) Ligamentum gastrocolicum.
→ III: Nur 50% der Insulinome produzieren ausschließlich Insulin; die anderen weisen weitere gastrointestinale Hormone auf:
→ 1) ACTH und Kortikotropin.
→ 2) Glukagon, pankreatisches Polypeptid und Gastrin.
→ 3) Stomatostatin und Serotonin, etc.
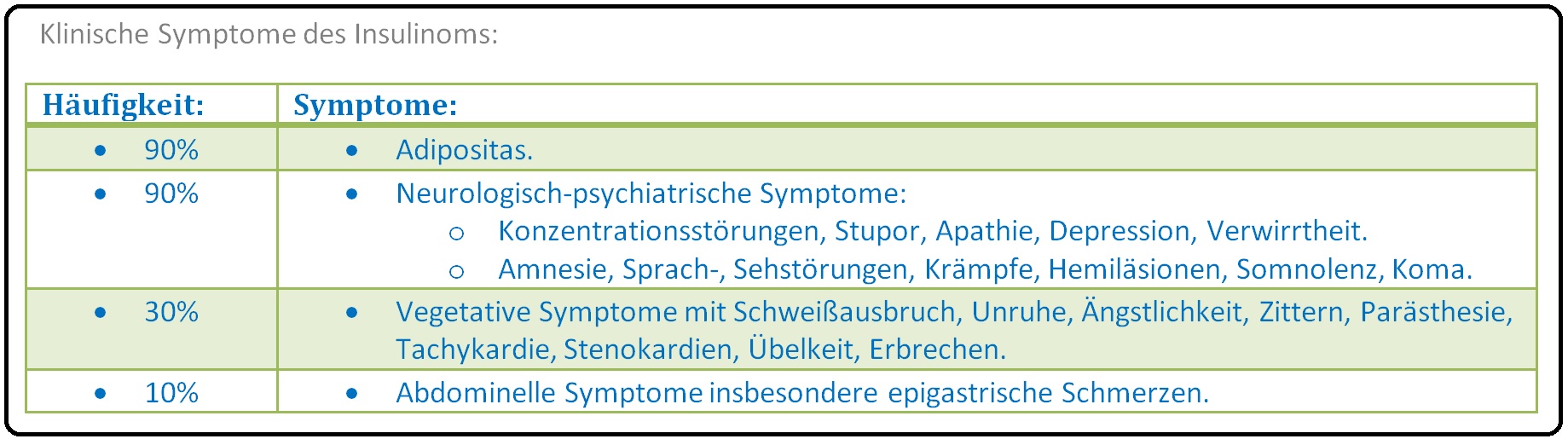
→ Klinik: Der Hyperinsulinismus (durch Sekretion von Proinsulin und Insulin) mit stark erniedrigten Blutzuckerwerten ist das Leitsymptom der Erkrankung:
→ I: Allgemein: Durch die unkontrollierte, vom Blutzucker unabhängige Insulinausschüttung bilden sich rezidiverende hypoglykämische Nüchternzustände, Heißhungerattacken sowie vegetative Symptome aus.
→ II: Whipple-Trias: Durch Nahrungskarenz verursachte Spontanhypoglykämie mit niedrigem Blutzuckerspiegel und klinischen Symptomen wie innerer Unruhe, Muskelzittern, Schwitzen und Tachykardie, die sich prompt nach Glukosegabe bessert.
→ III: Autonome Symptome: Wie Schwitzen, Hitzegefühl, Zittern, Palpitationen, Tachykardien, Angst und Schwäche.
→ IV: Ein weiteres wichtiges Symptom des Insulinoms ist die Insulinmast, bei der es zum Übergewicht durch vermehrte Zufuhr leicht-aufschließbarer Kohlenhydrate kommt.
→ V: Neuroglukopenische Symptome: Im weiteren Krankheitsverlauf treten Symptome (verursacht durch die Unterversorgung des Gehirns mit Glukose) wie Schwindel, Kopfschmerzen, Sprach- und Sehstörungen, Konzentrationsstörungen, Reizbarkeit bis Aggressivität, Verwirrtheit (vor allem auch Psychosen), Amnesie, Parästhesien, Hemiplegie, Aphasie, epileptische Krampfanfälle, Vigilanzstörungen, etc. gegebenenfalls Somnolenz bis hin zum Koma und Tod auf.
→ Klinisch-relevant: Die klinische Symtomatik tritt vermehrt bei körperlicher Aktivität, in den frühen Morgenstunden und Nüchternperioden auf. Nahezu jedes neuropsychiatrische Krankheitsbild kann durch die mit dem Insulinom einhergehende Neuroglykopenie vorgetäuscht werden. Charakteristischerweise stellt sich nach oral oder intravenöser Applikation von Glukose eine Besserung der Symptomatik ein.
→ Diagnose:
→ I: Einfaches und sicheres Untersuchungsverfahren ist der Fastentest. Hierbei wird unter klinischen Bedingungen eine 48.-(72.)-stündige Nahrungskarenz unter engmaschiger Kontrolle durchgeführt; es erfolgt die parallele Bestimmung:
→ 1) Des Blutzuckerspiegels,
→ 2) Der Insulinkonzentration und
→ 3) Des C-Peptids (dient dem Ausschluss exogener Insulinzufuhr).
Der Test ist positiv, wenn ein Butzuckerabfall bei gleichzeitiger Zunahme der Insulinkonzentration eruierbar ist. Hiermit wird nämlich die autonome von der Blutzuckerkonzentration unabhängige und beweisende Insulinsekretion demonstriert.
→ Klinisch-relevant:
→ A) Die Bestimmung des C-Peptids dient zur Abgrenzung einer externen Insulinzufuhr im Sinne einer Hypoglycaemia factitia (es zeigt sich eine hohe Serum-Insulinkonzentration bei niedrigem C-Peptid).
→ B) Normalerweise sollte der Blutzucker nicht < 45mg/dl (2,5 mmol/l) fallen.
→ C) Bei Zeichen einer Hypoglykämie oder Blutzuckerabfall < 45mg/dl (< 2,5mmol/l), wird der Fastentest sofort abgebrochen.
→ II: Beim Insulinom fehlt die physiologische Insulinsuppression durch einen Blutzucker-Abfall. Klinisches Korrelat ist ein erhöhter Insulin/Gucose-Quotienten > 0,3 µU/ml.
→ III: Bildgebende Verfahren: Sie dienen der genauen Tumorlokalisation; Standardverfahren sind u.a. Sonographie, Endosonographie, One-Stop-Shop-MRT (mit MRCP und Angio-MRT), PET-CT, Somatostatin-Rezeptor-Szintigraphie. Ultima ratio ist eine perkutane-transhepatische-Pfortaderkatheterisierung mit selektiver Insulinbestimmung. Insbesondere im Rahmen der MEN-I sollte aufgrund von zu erwartenden multiplen Tumoren eine präoperative Lokalisationsdiagnostik erfolgen.
→ 1) Sonographie: Kleinere Tumoren zeigen sich als Konturirregularität, größere können vermehrte Echogenität aufweisen.
→ 2) Im CT bzw. MRT kann nach Kontrastmittel-Applikation (intravenös) eine Hyperperfusion des Insulinoms nachgewiesen werden. Im T2-gewichteten MRT ist beim Insulinom eine vermehrte Signalintensität nachweisbar.
→ Differenzialdiagnose: Vom Insulinom müssen v.a. Hypoglykämien anderer Genese abgegrenzt werden; hierzu zählen u.a. (Abb.: Gastroenteropankreatische Neoplasien):
→ I: Lebererkrankungen wie z.B. fulminante Hepatitis, Endstadium einer Leberzirrhose, Metastasenleber (Störungen der Glykogenolyse oder verminderte Aktivität der hepatischen Glukose-6-Phosphatase, etc.).
→ II: Alkoholhypoglykämie: 6-8 Stunden nach Alkoholexzess durch Hemmung der hepatischen Glukoneogenese aufgrund des Ethanols.
→ III: Inadäquate exogene Insulingabe mit Entwicklung einer Hypoglycaemia factitia in suizidaler Absicht oder im Rahmen eines Münchhausen-Syndroms.
→ IV: Spätdumping mit Hypoglykämie 1,5-2 Stunden postprandial durch die raschen Kohlenhydratresorption mit konsekutiver überschießender Insulinsekretion.
→ Therapie:
→ I: Operative Therapie:
→ 1) Die einzige kausale Therapie ist die Operation, bei der primär der Pankreas sorgfältig freigelegt und sonographisch nochmals in toto dargestellt wird.
→ 2) Anschließend erfolgt die meist mögliche Adenom-Enukleation oder Teilresektion.
→ 3) Bei Malignität wird eine R0-Resektion unter Mitnahme des Lymphabflussgebietes angestrebt.
→ 4) Intraoperative Blutzuckerkontrollen oder Insulin-Schnelltest sind indiziert.
→ 5) Ist eine R0-Resektion aufgrund einer ausgedehnten Tumorausbreitung nicht möglich, sollte jedoch palliativ eine Tumorresektion erfolgen.
→ II: Postoperativ ist eine Blutzuckerkontrolle obligat. BZ-Werte bis 350 mg/dl werden in den ersten 24 Stunden ohne Gegenmaßnahmen toleriert, um eine möglichst schnelle Funktionsaufnahme der B-Zellen zu erreichen.
→ Klinisch-relevant: Präoperativ und bei Inoperabilität wird eine Hemmung der Insulinsekretion durch Diazoxid oder Octreotid (nur bei den ganuläre Insulinomen möglich) erreicht.
→ III: Palliativtherapie bei Metastasen:
→ 1) Lokale Zerstörung.
→ 2) Chemotherapie mit 5-Fluoruracil und Streptozotocin (ein nicht kleiner Teil der Patienten mit metastasiertem Insulinom profitieren von der Chemotherapie).
→ 3) Radionukleotid-Therapie bei Somatostatin exprimierenden Tumoren.
→ 4) Sunitinib ist ein Tyrosinkinase-Hemmer und verlängert die Überlebensdauer.