→ Definition: Bei der venookklusiven Erkrankung, die auch als sinusoidales Obstruktionssyndrom bezeichnet wird, handelt es sich um eine Schädigung des hepatischen Abstroms auf Ebene der Sinusoide oder terminalen hepatischen Venolen mit konsekutiver Störung der Mikrozirkulation der Leber.
→ Epidemiologie:
→ I: Das sinusoidale Obstruktionssyndrom stellt die meist gefürchtete Komplikation der allogenen und autologen Transplantation hämatopoetischer Zellen (im Rahmen der Konditionierungstherapie der Stammzellentransplantation) dar.
→ II: Die Inzidenz unterscheidet sich signifikant zwischen den Transplantationszentren und liegt:
→ 1) Bei der allogenen Transplantation bei bis zu 50% und
→ 2) Bei der autologen zwischen 30-50% der Fälle.
→ Ätiopathogenese: Pathogenetisch hat die Schädigung des Gefäßendothels eine zentrale Bedeutung und nach neueren Konzepten wird eine 3-phasige Genese diskutiert:
→ I: Phase I: Hier kommt es zunächst zu einer Akkumulation von toxischen Metaboliten (z.B. Acrolein), die durch den Abbau bestimmter Zytostatika durch das Cytochrom-P450-System entstehen. Durch das Aufeinandertreffen verschiedener (Risiko)-Faktoren wie Störung des Gluathion-Systems, vorausgegangene Leberschädigung, Ganzkörperbestrahlung, etc. wird der weitere Abbau der toxischen Metaboliten in stabile Endprodukte verhindert. Nachfolgend lagern sich diese toxischen Abbauprodukte in der Umgebung der Zentralvenen an und führen zur Schädigung der Hepatozyten sowie des sinusoidalen Epithels. Die Endothelschädigung wiederum verursacht einen Anstieg verschiedener Faktoren und Zytokine wie:
→ 1) Faktor VIII und PHI-1 (= Plasminogen-Aktivator-Inhibitor),
→ 2) Thrombomodulin und Tissue-Faktor und nicht zuletzt
→ 3) Thromboxan A2 sowie
→ 4) Ein Abfall Prostaglandin I2.
→ II: Phase II: Diese prokoagulatorischer bedingte Situation führt in der zweiten Phase zu einem deutlich reduzierten venösen Blutfluss in der Leber mit konsekutiver Hepatomegalie und in der Folge über eine postsinusoidale portale Hypertension zur Ausbildung eines Aszites.
→ III: Phase III: Im Vordergrund hierbei steht eine weitere Flüssigkeitsretention mit Gewichtszunahme, Ödemen und progredientem Aszites aufgrund einer reduzierten renalen Natriumelimination. Im weiteren Krankheitsverlauf induziert die Aktivierung der Kupffer-Sternzellen über eine vermehrte Freisetzung von TGF-ß die Entwicklung einer Fibrosierung der hepatischen Sinusoide. Hierüber unterscheidet sich das sinusoidale Obstruktionssyndrom vom Verschluss der Vv. hepaticae (= Budd-Chiari-Syndrom) und von der Pfortaderthrombose.
→ IV: Risikofaktoren: Sie werden differenziert in Faktoren die bereits vor der Transplantation bestanden, Konstellationen, die sich in der Transplantationsvorbereitung entwickeln oder während der eigentlichen Transplantation auftreten. Hierzu zählen u.a.:
→ 1) Vorbestehende Lebererkrankungen sowie erhöhte AST-Werte.
→ 2) Ursprung der hämatopoetischen Zellen (insbesondere bei Nicht-Verwandten und nicht vollständig HLA-identischen Spendern).
→ 3) Durchführung der Transplantation bei malignen Erkrankungen (v.a. wenn diese noch nicht in Remission sind).
→ 4) Nach Ganzkörperbestrahlung mit einer Strahlendosis von > 12 Gy.
→ 5) Aciclovir-Therapie vor der Transplantation oder Vancomycin während der zytoreduktiven Behandlung.
→ 6) Weitere Risikofaktoren: Sind insbesondere Kranofsky-Index < 90%, weibliches Geschlecht (Einnahme von Progesteron), Hochdosischemotherapie, etc.
→ Pathophysiologie:
→ I: Histopathologisches Korrelat der sinusoidalen Endothelzellenschädigung sind:
→ 1) Ein subendotheliales Ödem,
→ 2) Extravasation der Erythrozyten,
→ 3) Ablagerung von Fibrin und die Expression von Faktor VIII und Von-Willebrand-Faktor (Von-Willebrand-Jürgens-Syndrom).
Im weiteren Krankheitsverlauf ist eine Dilatation der Sinusoide sowie eine Nekrotisierung der Hepatozyten eruierbar. In der Folge kommt es zur Ablagerung von Kollagenfasern (insbesondere I und III), Sklerose der Gefäßwand und Fibrosierung des Gefäßlumens. Kontemporär beginnt die Aktivierung und Proliferation der die Sinusoide begrenzenden Stellazellen mit konsekutiver Sezernierung vasoaktiver Substanzen (z.B. Plasminogen-Aktiviator-Inhibitor, etc.).
→ II: Das lokale Vorhandensein von Fibrin und des Faktor VIII-vWF-Komplexes induziert die (prothrombotische) Aktivierung des Gerinnungssystems.
→ III: Zudem fördern inflammatorische Zytokine wie TNF-Alpha, Interleukin 3 und 6, etc. über weitere Gefäßobliteration und Sinusoidobstruktion die Entwicklung einer Ischämie, portaler Hypertension sowie Hepatozytendestruktion.
→ Klinik: Die klinischen Beschwerden des sinusoidalen Obstruktionssyndroms beginnen in der Regel in den ersten 3 Wochen (bis 100 Tage) nach der hämatopoetischen Zelltransplantation. Kardinalssymptome sind insbesondere:
→ I: Hepatomegalie sowie abdominelle Schmerzen im rechten oberen Quadranten.
→ II: Ikterus und
→ III: Flüssigkeitsretention mit konsekutiver Entwicklung eines Aszites und der Gefahr des nachfolgenden Nierenversagens.
→ IV: Frühmanifestation: Von einer Frühmanifestation spricht man, wenn die klinische Symptomatik in den ersten 3-6 Tagen nach Transplantation auftritt. Typisch hierbei sind eine plötzliche deutliche Gewichtszunahme (10kg im Mittel), eine Hepatomegalie bzw. Kapselspannnung mit konsekutiven abdominellen Schmerzen im rechten Epigastrium. Des Weiteren manifestieren häufig periphere Ödem (50% der Fälle) und ein Aszites. Laborchemisch ist häufig eine Erhöhung der Serum-AST und des konjugierten Bilirubins, in schweren Fällen sogar eine Verlängerung der Prothrombinzeit und Verschlechterung der hepatischen Syntheseleistung (z.B. Cholinesterase) nachweisen.
→ Klinisch-relevant: Tritt dieser Symptomkomplex im Rahmen einer Konditionierungstherapie auf, muss immer an die hepatische venookklusive Erkrankung gedacht werden.
→ V: Klassifikation: Die venookklusive Erkrankung kann aufgrund ihres klinischen Beschwerdesbildes in den ersten 100 Tagen nach KM-Transplantation in 3 Schweregrade unterteilt werden:
→ 1) Milder Krankheitsverlauf,
→ 2) Moderater Verlauf oder
→ 3) Schwere Krankheitsverlauf.
→ Diagnose:
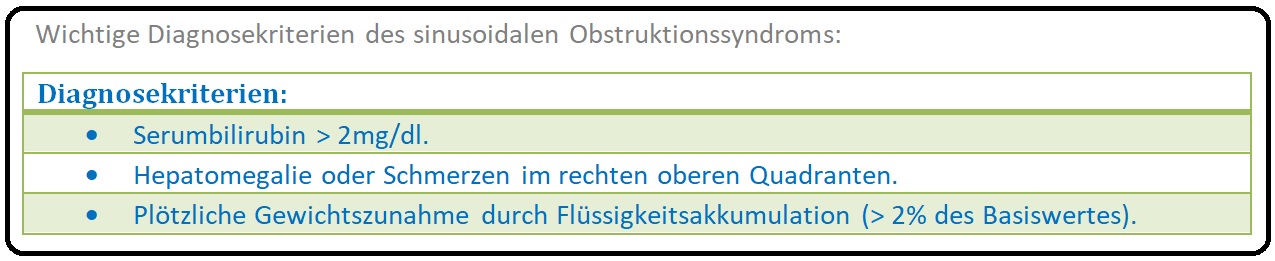
→ I: Die Diagnose des sinusoidalen Obstruktionssyndroms wird überwiegend klinisch gestellt (die Schwere der einzelnen klinischen Symptome kann variieren). Wenn 2 oder mehr der nachfolgenden Kriterien in einem Zeitintervall von 20 Tagen nach der Knochenmark-Transplantation auftreten, kann die Diagnose gestellt werden:
→ II: Labor: Mögliche Marker bzw. laborchemische Veränderungen sind u.a.:
→ 1) Anstieg des Serum-Prokollagen Typ II.
→ 2) Verminderte Antithrombin III - und Plasminogen-Aktivator-Inhibitor-Konzentration.
→ 3) Des Weiteren Thrombozytopenie sowie Koagulopathie.
→ III: Bildgebung:
→ 1) Sonographie: Vermag evtl. pathologische Hinweise wie z.B. Umkehr des Portalvenenfluss oder Abschwächung des Lebervenenflusses geben.
→ 2) Leberbiopsie: (Wird nur selten zur genaueren Differenzierung durchgeführt) Histologische Charakteristika sind u.a. zentrilobuläre hämorrhagische Nekrosen, Blutstase in den Sinusoiden. Ein Zentralvenenverschluss findet man zumeist nur in 50-75% der Fälle.
→ Differenzialdiagnose: Von der venookklusive Erkrankung müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Portalvenenthrombose,
→ II: Budd-Chiari-Syndrom,
→ III: Akutes Leberversagen anderer Genese, etc.
→ Therapie: Bis heute gibt es bei der Behandlung des sinusoidalen Obstruktionssyndroms keine bekannten evidenten und ursächlichen Therapieansätze, vielmehr ist die Behandlung supportiv. Insofern steht eine nicht-toxische Prävention zur Reduktion der Inzidenz im Vordergrund. Zu den prophylaktischen Maßnahmen gehören u.a.:
→ I: Vorbeugung durch Vermeidung der als besonders hepatotoxisch geltenden Konditionierungstherapie vor Knochenmark-Transplantation.
→ II: Die präventive Applikationen von Ursodeoxycholsäure und Heparin erscheinen vielversprechend zu sein.
→ III: Supportive Maßnahmen: Symptomatische Behandlungsstrategien umfassen eine intensivmedizinische Überwachung, die Applikation von Diuretika (z.B. Furosemid) und evtl. Gerinnungsfaktoren, Parazentese des Aszites, Anlage einer TIPPS (= transjugulärer intrahepatischer portosystemischer Shunt) und ggf. wenn möglich die Lebertransplantation.
→ Prognose: Die hepatische venookklusive Erkrankung tritt in unterschiedlicher klinischer Prägnanz bei bis zu 50% der Patienten nach Blutstammtzell- und KM-Transplantationen auf. Insbesondere der schwere Krankheitsverlauf endet zumeist letal.