→ Definition: Bei der tuberkulösen Meningitis handelt es sich um eine infektiöse Entzündung der Hirnhäute durch das Mycobacterium tuberculosis, seltener M. bovis, M. africanum, etc.
→ Epidemiologie:
→ I: Tuberkulose ist weltweit die am häufigsten zum Tode führende Infektionskrankheit. Etwa 1/3 der Weltbevölkerung ist infiziert; jedoch tritt die tuberkulöse Meningitis mit 3% der Fälle nur sehr selten auf.
→ II: Insbesondere bei Kindern manifestiert sie sich fast ausschließlich im Rahmen einer Miliartuberkulose.
→ III: Im Erwachsenenalter wird sie insbesondere zwischen der 3. und 5. Lebensdekade klinisch sichtbar und betrifft überwiegend das männliche Geschlecht.
→ Klinisch-relevant:
→ A) Bei der tuberkulösen Meningitis besteht besonders oft eine Assoziation zur HIV-Infektion.
→ B) Es existiert gemäß des Infektionsschutzgesetzes eine Meldepflicht bei Krankheitsverdacht, Erkrankung und Tod.
→ Ätiopathogenese:
→ I: Die tuberkulöse Meningitis entwickelt sich im Sekundärstadium der Tuberkulose durch hämatogene Aussaat:
→ 1) Eines Primärkomplexes als Frühgeneralisation oder
→ 2) Einer Organtuberkulose (Lunge, Lymphknoten) als Spätmanifestation.
→ II: Morphologie: Makroskopisch sieht man gallertartige Exsudate in den basalen Zisternen; im Bereich der Leptomeningen wiederum sind hirsekorngroße gelbbräunliche Tuberkelknötchen eruierbar (nicht selten die die spinalen Meningen miteinbezogen). Die raumfordernde Wirkung der Tuberkel sowie das Übergreifen der Entzündung u.a. auf die Gefäßwände führt zu Mikroinfarkten. Selten entwickeln sich isolierte Tuberkulome (= umschriebene verkapselte und verkalkende Rundherde mit zentraler Nekrose) und Hirnabszesse im Hirnparenchym.
→ III: Histologie: Histologisch findet man im Zentrum der Tuberkel Langerhans-Riesenzellen und Mykobakterien.
→ IV: Risikofaktoren: Triggernde Vorerkrankungen sind insbesondere:
→ 1) Immunsuppression bzw. immunsuppressive Therapie sowie Malignome.
→ 2) Alkoholabhängigkeit und Mangelernährung und nicht zuletzt
→ 3) Leberzirrhose, aber auch Diabetes mellitus, etc.
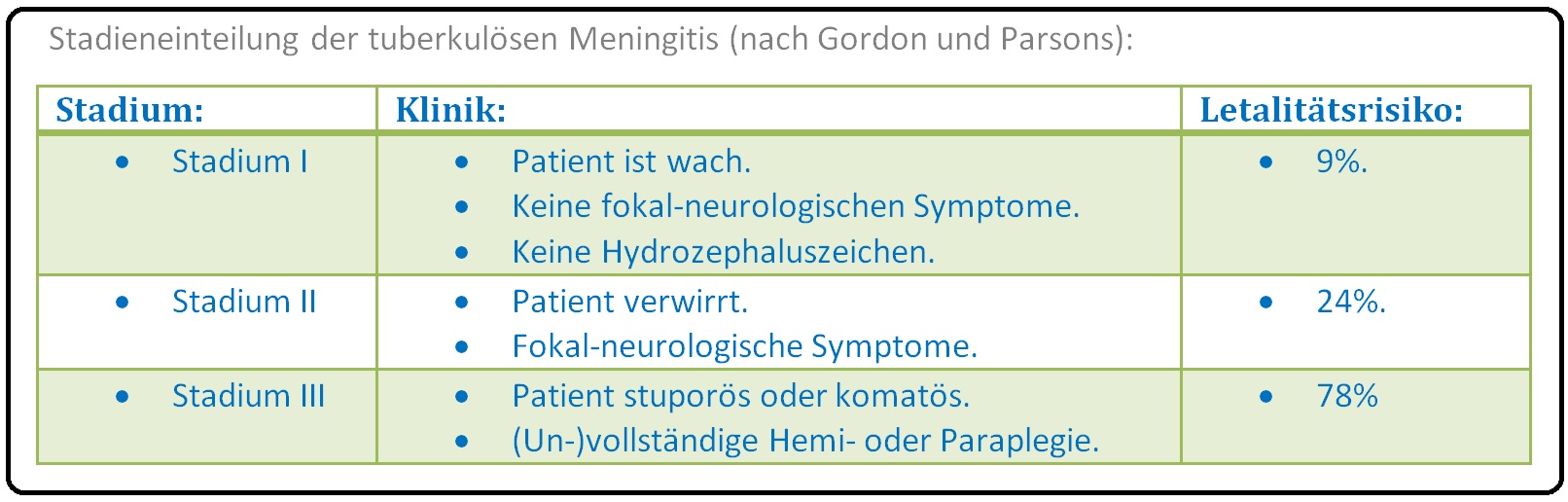
→ Klassifikation: Die tuberkulöse Meningitis kann nach der klinischen Symptomatik bzw. Prognose-Abschätzung (nach Gordon und Parsons) in 3 Stadien unterteilt werden:
→ Klinik: Die durch Mycobacterium tuberculosis hervorgerufene Meningitis weist zumeist einen schleichenden Beginn sowie subakuten bis chronischen Krankheitsverlauf auf. Typische klinische Symptome sind u.a.:
→ I: Allgemeinsymptome: Häufig Prodromi Kopfschmerzen, Abgeschlagenheit, Leistungsminderung, Übelkeit und Erbrechen. Bei Kindern insbesondere Appetitlosigkeit und Reizbarkeit.
→ II: Meningitisches Stadium: (oder meningoenzephalitisches -) Nach 1-3 Wochen entwickelt sich ein klinisches Bild bestehend aus:
→ 1) Neurologischen Symptomen: Mit starken Kopfschmerzen, Meningismus; im weiteren Krankheitsverlauf manifestieren sich Stauungspapillen, Hirnnervenausfälle insbesondere des N. oculomotorius, N. abducens und N. facialis sowie Bewusstseinseintrübung. Seltener kommt es zur Hemiparese und epileptischen Anfällen.
→ 2) Neuropsychiatrische Symptome: Mit Antriebsarmut, depressiver Verstimmung, Apathie bis hin zum akinetischen Mutismus. Des Weiteren können sich in intermittierende Verwirrtheitszustände und Halluzinationen zutage treten.
→ III: Evtl. spinale Wurzelsymptome mit Ausfall der Muskeleigenreflexe.
→ Klinisch-relevant: Die klassische Symptomtrias einer basalen Meningitis besteht aus Hirnnervenausfällen, einer Arteriitis (= Begleitvaskulitis) der großen basalen Hirngefäße (im Bereich der A. carotis interna, proximalen A. cerebri anterior et media sowie A. basilaris) und einem Hydrozephalus.
→ Diagnose:
→ I: Anamnese mit Exploration möglicher Vorerkrankungen (z.B. frühere Tuberkulose, HIV-Infektion, etc.) und klinische Untersuchung.
→ II: Labor:
→ 1) Evtl. unspezifische Erhöhung der Entzündungsparameter, jedoch können Entzündungszeichen laborchemisch auch gänzlich fehlen. Bei ca. 75% der Patienten findet man aber eine Hyponatriämie aufgrund einer inadäquaten ADH-Sekretion.
→ 2) Liquor: (sollte immer vor der Antibiosetherapie erfolgen. Initial zeigt sich vorübergehend granulozytäre -, dann gemischtzellige oder lymphzytäre Pleozytose (< 1000/µl), Plasmazellen fehlen. Des Weiteren erfolgt der Nachweis der säurefesten Stäbchen mithilfe der Ziehl-Neelsen-Färbung bzw. ist ein direkter Erregernachweis mittels Standard-PCR möglich.
→ 3) Weitere Untersuchungen: Bakteriologische Untersuchungen von Sputum, Bronchialsekret und Magensaft, etc. sowie HIV-Test (opportunistische Infektion bei AIDS).
→ III: Bildgebung:
→ 1) CT/MRT: Möglicher Nachweis einer Arachnoiditis und eines Hydrocephalus mit Erweiterung der inneren Liquorräume, Obliteration der basalen Zisternen sowie ischämische Infarkte bei Begleitvaskulitis; bestehen Tuberkulomen sind verkalkende Rundherde mit zentraler Nekrose nachweisbar. Im KM-MRT werden zudem deutlich verdickte und mit Kontrastmittel angereicherte Meningen dargestellt.
→ 2) Röntgen: Des Thorax mit möglichem Nachweis eines Primärkomplexes (in 50% der Fälle jedoch unauffällig).
→ Differenzialdiagnose: Von der tuberkulösen Meningitis müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Meningitis anderer Genese z.B. eitrige Meningitis, mykotische Meningitiden durch z.B. eine Akinomykose oder Nokardiose, lymphozytäre Meningitis, Mollaret-Meningitis, etc. (Abb.: Liquorbefund der verschiedenen Meningitiden).
→ II: Enzephalitiden durch andere Erreger z.B. Listerien, Kryptokokken, etc. sowie Herdenzephalitis.
→ III: Neurolues,
→ IV: Weitere Erkrankungen: Hierzu zählen u.a.:
→ 1) Hirninfarkte,
→ 2) Neoplasien und Meningeosis carcinomatosa,
→ 3) Neuroborreliose (Lyme-Borreliose) und nicht zuletzt die Sarkoidose.
→ Therapie: Nicht selten wird bei der tuberkulösen Meningitis eine intensivmedizinische Überwachung empfohlen, da Störungen der Atmung bei Beteiligung des Hirnstamms und/oder der Hirnnerven möglich sind.
→ I: Medikamentöse Therapie:
→ 1) Die tuberkulostatische Therapie erfolgt schon bei klinischem Verdacht (auch ohne Erregernachweis). Die aktuelle Empfehlung des Robert-Koch-Institutes umfasst eine initiale Vierfachkombinationsbehandlung bestehend aus Isoniazid, Rifampicin, Ethambutol und Pyrazinamid über ein Zeitintervall von 2 Monaten. Anschließend werden Isoniazid und Rifampicin für weitere 7-10 Monate appliziert.
→ Klinisch-relevant: Da Isoniazid einen Vittamin-B6-Mangel mit konsekutiver Polyneuropathie induzieren kann, wird das Vitamin präventiv verabreicht.
→ 2) Streptomycin: Wird bei besonders schwerer klinischer Symptomatik zusätzlich zur Viererkombination oder aber auch als Alternative, wenn eine der Substanzen wegen Hepatotoxizität abgesetzt werden muss, gegeben.
→ 3) Glukokortikoide (zur adjuvanten Therapie) werden insbesondere bei neurologischen Herdsymptomen, Hirnödem, arachnitischen Verklebungen, spinalem Block, etc. in einer Dosierung von 0,4mg/kgKG initial i.v. später oral (und wöchentlicher Reduktion) Zeitraum von 4-6 Wochen appliziert.
→ II: Operative Therapie: Ein bestehender Hydrocephalus occlusus ist operativ mit einer Shunt-Anlage zu versorgen.
→ Prognose:
→ I: Unbehandelt führt die Meningitis tuberculosa führt innerhalb von wenigen (3-6) Wochen zum Tod. Bei adäquater Behandlung wird die Letalität deutlich gesenkt und liegt bei ca. 20% der Fälle.
→ II: Häufig (50-70% der Fälle) persistieren neurologische Defizite wie z.B. Hydrozephalus, Hemi-und Tetraparesen sowie Hirnnervenausfälle (insbesondere die Facialisparese).