→ Definition:Die Polytoxikomanie ist definiert als eine Mehrfachabhängigkeit von mindestens > 3 verschiedenen, psychotrop-wirkenden Substanzen über eine Zeitraum von mindestens 6 Monaten. Charakteristisch hierbei ist insbesondere, dass die Patienten die verschiedenen Substanzen wahllos und chaotisch miteinander kombinieren. Hierbei darf keine Substanz bzw. Substanzgruppe dominieren.
→ Klinisch-relevant:
→ A) Der Konsum weiterer Substanzen (= Beigebrauch) dient zum Teil auch zur:
→ 1) Linderung von Entzugssymptomen bzw.
→ 2) Von drogeninduzierten Befindlichkeitsstörungen wie Schlafstörungen und wird als polyvalenter Substanzmissbrauch bezeichnet.
→ B) Es werden häufig sedierende und schlaffördernde Substanzen wie Benzodiazepine und Alkohol präferiert (siehe auch Benzodiazepinabhängigkeit).
→ Epidemiologie:
→ I: Für die Polytoxikomanie sind keine genauen Daten bezüglich der Prävalenz bekannt.
→ II: Im Jahr sterben ca. 2000 Menschen aufgrund von Drogenmissbrauch; man geht davon aus, dass die meisten an Polytoxikomanie litten.
→ Ätiologie: Bei der Polytoxikomanie handelt es sich um ein multifaktorielles (biologische, psychische und soziale Faktoren) Geschehen. Hierzu gehören u.a.:
→ I: Psychodynamische Faktoren: Es stehen frühkindliche Störungen in der zwischenmenschlichen Kommunikation sowie eine gescheiterte Identifikation in der Geschlechtsrolle während der Adoleszenz im Vordergrund.
→ II: Psychosoziale Faktoren: Hierbei sind Frustration und Resignation gegenüber einer perfektionistischen Gesellschaft mit nur einem Leistungsprinzip nachweisbar (bei vielen Jugendlichen ist ein Schulversagen eruierbar). Mögliche Folge ist die Flucht in einen Rausch, der durch eine andersartig erlebte Realität charakterisiert ist.
→ III: Weitere Faktoren: Sind genetische Faktoren, geringe Frustrationstoleranz und die Tendenz, Konflikten und Belastungen auszuweichen.
→ Klinik:
→ I: Die klinische Symptomatik wird durch die jeweilig konsumierten Substanzen bestimmt.
→ II: Gerade bei einer schweren Polytoxikomanie bestehen Gefahren wie zentrale Atemdepression, Bewusstseinsstörungen bis hin zum Koma, sowie evtl. Schocksymptomatik.
→ III: Im weiteren Krankheitsverlauf entwickeln sich zumeist schwere Organschädigungen.
→ IV: Die Polytoxikomanie ist häufig mit weiteren psychischen Störungen vergesellschaftet bzw. entsteht auf dem Boden nachfolgender Erkrankungen; hierzu zählen insbesondere:
→ 1) ADHS,
→ 2) Depression,
→ 3) Posttraumatische Belastungsstörung und Angststörungen sowie
→ 4) Persönlichkeitsstörungen v.a. die emotional-instabile PS. und die dissoziale Persönlichkeitsstörung.
→ Komplikationen: Sind u.a.
→ I: Manifestation schwerer Organschäden wie Endokarditis, Hepatitis B/Hepatitis C, Leberzirrhose, HIV etc.
→ II: Erhöhte Gefahr der Suizidalität.
→ III: Soziale Folgen: Mit Abstieg, Isolation, Arbeitslosigkeit und nicht zuletzt Beschaffungskriminalität.
→ Diagnose:
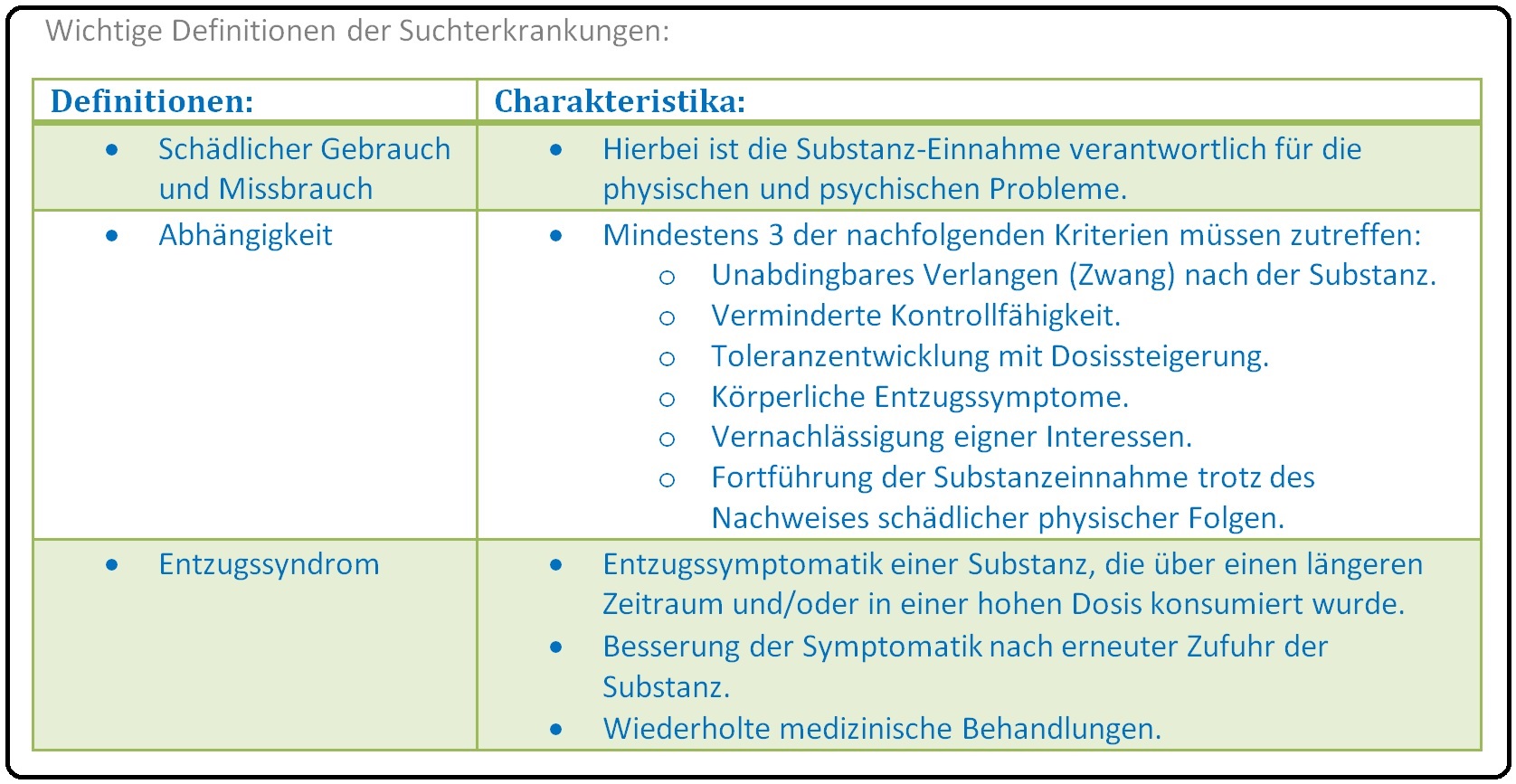
→ I: Zur Diagnosestellung der Abhängigkeit für psychotrope Substanzen gelten nach ICD-10 folgende Kriterien:
→ II: Weitere Indizien für die Diagnosestellung sind:
→ 1) Physisch: Einstichstellen, Spritzenabszess, Miosis, Mydriasis, Hyperthermie, Exsikkose, Appetitlosigkeit.
→ 2) Psychisch: Nervosität, Reizbarkeit, Affektlabilität, Leistungsabfall, Benommenheit, passagere Verwirrtheitszustände.
→ 3) Sozial: Verhaltensänderung, sozialer Rückzug, Interessenausrichtung auf die Drogen, Vernachlässigung der Körperpflege, Beschaffungskriminalität,
→ III: Laborchemische Diagnostik:
→ 1) Erhöhung von yGT, der hepatischen Transaminasen, evtl. Elektrolytentgleisung.
→ 2) Positiver Drogennachweis im Urin,
→ 3) Bestimmung des Serumspiegels verschiedener Substanzen (z.B. THC, Amphetamine, Kokain, LSD, Opiate).
→ Differenzialdiagnose: Hiervon abzugrenzen sind vor allem:
→ I: Psychotische Störungen wie die Schizophrenie und
→ II: Affektiven Störungen wie die Manie oder Depression.
→ Therapie: Das Behandlungsprinzip umfasst:
→ I: Entgiftungsphase: Die medikamentös gestützt sein kann; sie beinhaltet zusätzlich auch die Motivation zur langfristigen Entwöhnungstherapie.
→ II: Entwöhnungsphase: Es handelt sich hierbei um ein multimodales Therapiekonzept, bestehend aus Verhaltenstherapie, psychodynamischer Therapie, Gruppen- und Familientherapie. Weitere Behandlungsformen sind die Soziotherapie und Selbhilfegruppen.
→ Klinisch-relevant: In den letzten Jahren hat sich das Therapieziel der Substanzabhängigkeit von der absoluten Abstinenz hin zur Lebenserhaltung gewandelt. Es hat sich diesbezüglich ein hierarisches Modell der Therapieziele etabliert:
→ A) Sicherung des Überlebens: Stellt das primäre Ziel dar; es erfolgt die akutmedizinische Behandlung.
→ B) Schadensminimierung: Reduktion von Komplikationen und Folgeerkrankungen durch Angebote zum Drogenhilfe-System (z.B. Beratungen zum sicheren Gebrauch, Spritzenaustauschprogramme, Drückerräume).
→ C) Sicherung der Gesundheit/sozialen Lebens: Reduktion des Konsums durch Drogenberatung, Substitutionsprogramme etc.
→D) Verlängerung der Abstinenz: Evtl. absolute Abstinenz mit Hilfe von stationären Behandlungen oder Selbsthilfegruppen. Wichtig ist das im Therapieverlauf die Ziele immer neu gesetzt werden.
→ Prognose:
→ I: Bezüglich der Sicherung des Überlebens hat sich prognostisch viel zum Positiven verändert.
→ II: Hinsicht der absoluten Abstinenz ist die Prognose der Polytoxikomanie sehr ungünstig, da insgesamt viele Rückfälle zu verzeichnen sind.