→ Definition:
→ I: Bei der somatoformen Schmerzstörung handelt es sich um ein chronisches, über mehrere Jahre bestehendes Syndrom, bei dem sich ein schwerer, persistierender und quälender Schmerz manifestiert für dessen Intensität und Ausgestaltung keine physiologischen Prozesse bzw. körperlichen Störungen eruierbar sind.
→ II: Nach ICD-10 lautet die Diagnose " chronische Schmerzstörung mit somatischen und psychischen Faktoren".
→ Epidemiologie:
→ I: Diese Form der Störung wird unter den somatoformen Störungen relativ häufig diagnostiziert; insgesamt sind in Deutschland ca. 5-6 Millionen Menschen betroffen.
→ II: Der Manifestationsgipfel liegt zwischen der 4.-5. Lebensdekade, wobei Frauen häufiger von der somatoformen Schmerzstörung betroffen sind als Männer.
→ Ätiologie: Bei der Schmerzstörung handelt es sich um ein Zusammenspiel von verschiedenen emtionalen, motivierenden und intentionalen Faktoren.
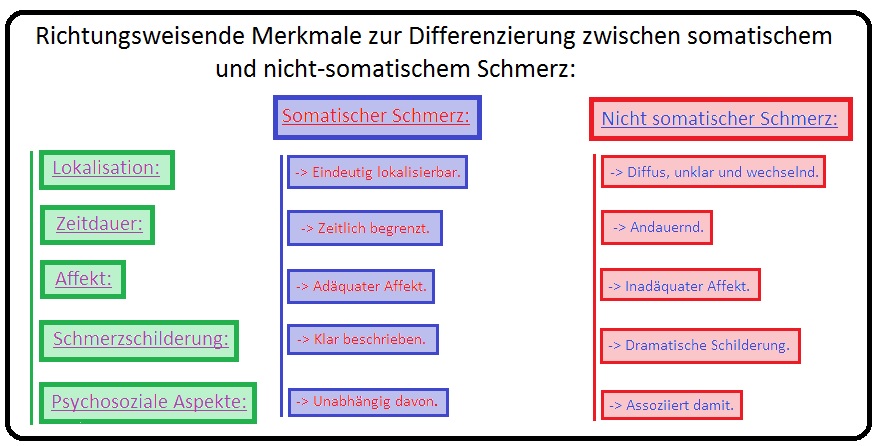
→ I: Schmerz ist nicht nur die Folge einer somatischen Störung (= dualistisches Verständnis), sondern beinhaltet auch immer eine emotionale Komponente, da er schließlich subjektiv empfunden wird (= non dualistisches Verständnis).
→ II: Psychodynamische Faktoren: Das psychodynamische Modell postuliert, dass Affektionen vor allem körpernah ausgedrückt werden und der Mensch in Abhängigkeit seiner individuellen Autobiographie und Disposition unerträgliche Emotionen wie z.B. Wut, Traurigkeit und Verlassensängste nicht verbalisieren kann; somatisches Korrelat der Affektionen ist die Entwicklung von Schmerzzuständen.
→ III: Verhaltenstherapeutische Faktoren: Insbesondere die klassische und operante Konditionierung dienen der Aufrechterhaltung der Symptomatik (z.B. der Patient hat gelernt, dass er mehr Aufmerksamkeit erlangt, wenn es ihm schlecht geht).
→ IV: Weitere Faktoren: Situative Verstärker für die Entwicklung einer somatoformen Schmerzstörung stellen u.a. die:
→ 1) Individuellen Vorerfahrungen,
→ 2) Ungewissheit und
→ 3) Der Krankheitsgewinn dar.
→ Klinik:
→ I: Leitsymptom ist ein schwer lokalisierbarer, diffuser, chronifizierter Schmerz, der evtl. auf ein symbolisches Organ abzielt (Konfliktorgan z.B. Rückenschmerzen, Schmerzen in den Extremitäten, gastrointestinale Beschwerden mit Erbrechen, Dysphagie, Throaxschmerzen und Kurzatmigkeit etc.).
→ II: Die Gedanken sind z.T. vollständig auf das Thema "Schmerz" begrenzt.
→ III: Des Weiteren existieren Symptome wie innere Unruhe, dysphorische Grundstimmung, Erschöpfung und Schlafstörungen.
→ Klinisch-relevant:
→ A) Die Schmerzen werden vom Patienten als authentische Empfindungen wahrgenommen.
→ B) Die Schmerzsymptomatik entspricht zumeist nicht dem nervalen Versorgungsgebiet und ist nur schwer durch Analgetika beeinflussbar.
→ Komorbiditäten: Die somatoforme Schmerzstörung ist häufig mit weiteren psychischen Störungen vergesellschaftet. Hierzu zählen u.a.:
→ I: Affektive Störungen insbesondere die Depression,
→ II: Angststörungen,
→ III: Persönlichkeitsstörungen und nicht zuletzt der
→ IV: Alkohol- und Analgetikamissbrauch.
→ Diagnose:
→ I: Anamnese/klinische Untersuchung:
→ 1) Umfangreiche Exploration der Persönlichkeitsstruktur und des psychosozialen Umfeldes des Patienten.
→ 2) Gründliche Schmerzanalyse mit Eruierung der Art, Intensität, Auslösemechanismen, Lokalisation und der Dauer des Schmerzes. Evtl. Anlage eines Schmerztagebuches.
→ 3) Klinisch-apparative Untersuchung (Sono, Röntgen, CT etc.) zum Ausschluss von adäquaten Erkrankungen.
→ II: Diagnosekriterien der somatoformen Schmerzstörung nach ICD-10:
→ Differenzialdiagnose: Von der somatoformen Schmerzstörung müssen im klinischen Alltag insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Chronische Schmerzen bei somatischen Erkrankungen.
→ II: Zönästhesien: Bei einigen Formen der Schizophrenie. Hierbei bestehen zusätzliche psychotische Symptome sowie ein fluktuierender Verlauf.
→ III: Somatisierte Form der unipolaren Depression.
→ IV: Hypochondrische Störung: Hier steht die ausgeprägte Befürchtung vor Erkrankungen im Vordergrund.
→ V: Münchhausen-Syndrom: Mit Vortäuschung von Erkrankungen und Beschwerden, um einen Klinikaufenthalt zu erreichen.
→ Therapie:
→ I: Psychotherapie:
→ 1) Im Vordergrund der Behandlung steht der Aufbau einer tragfähigen Patienten-Therapeuten- Beziehung (der Patient muss das Gefühl haben mit seinen Beschwerden ernst genommen zu werden).
→ 2) Psychoedukation: Mit ausführlicher Beratung und Aufklärung des Patienten und seiner Angehöriger, sowie die Erarbeitung des Störungsmodells.
→ 3) Psychotherapeutische Interventionen:
→ A) Hierbei stehen die Verhaltenstherapie wie Führen eines Schmerztagebuchs, Biofeedback, aber auch interpersonelle Therapie nach Klerman zur Verfügung.
→ B) Gegebenenfalls kann auch eine konfiktzentrierte Psychotherapie in Form z.B. eines tiefenpsychologischen Verfahren mit Bearbeitung früherer Traumatisierungen und Krankheitserfahrungen.
→ II: Begleitende Verfahren: Stützende Interventionen sind u.a.:
→ 1) Physiotherapie,
→ 2) Bewegungstherapie,
→ 3) Entspannungsübungen wie das autogene Training oder die progressive Muskelrelaxation.
→ III: Medikamentöse Therapie: Eine spezifische medikamentöse Therapie für die Behandlung der anhaltenden somatoformen Schmerzstörung existiert nicht, jedoch kann bei starken Beschwerden:
→ 1) Ein Antidepressivum wie Amitriptylin 50-100mg oder eine SNRI wie Duloxetin in einer Dosierung bon 30-60mg/d morgens oder
→ 2) Kombination mit einem Neuroleptikum wie Haloperidol 2-3mg/d oder Flupenthixol 1-2mg/d verabreicht werden.
→ Prognose:
→ I: Die somatoforme Schmerzstörung weist bei fehlender Therapie zumeist einen chronifizierten Krankheitsverlauf auf.
→ II: Insbesondere bei konfliktgebundenen Schmerzzuständen ist die Prognose bei adäquater Therapie gut.