→ Definition: Bei der chronisch konstriktiven Perikarditis handelt es sich um eine narbig geschrumpfte Einengung des Herzbeutels aufgrund von entzündlichen Prozessen (= Endstadium einer chronischen Perikarditis). Charakteristika sind v.a. eine ausgeprägte Fibrosierung mit Adhäsion des viszeralen und parietalen Perikards sowie Verkalkungen (z.B. Kalkspangen insbesondere bei der heute nur noch seltenen tuberkulösen Perikarditis). Sie ist zumeist Folge einer akuten Perikarditis, aber auch mechanische Noxen oder offene Herzoperationen spielen eine bedeutsame Rolle. Klinisches Korrelat ist eine Störung der distolischen Ventrikelfüllung mit konsekutiver Einflussstauung.
→ Ätiologie:
→ I: Alle Formen der Perikarditis können letztendlich mit einer Latenz von 10-20 Jahren in eine Pericarditis constrictiva führen.
→ II: Häufigste Ursachen nach akuten Form sind insbesondere:
→ 1) Idiopathisch,
→ 2) Infektion mit dem Mycobacterium tuberculosis,
→ 3) Nach herzchirurgischen, operativen Eingriffen,
→ 4) Weitere Ursachen für die Genese einer Pericarditis constrictiva sind u.a. subklinisch durchgemachte Virusperikarditiden (heutzutage häufigste Ursache), Strahlenperikarditis (1-13 Jahre nach einer Bestrahlungstherapie im Bereich des Mediastinums bei z.B. Mammakarzinom, Morbus Hodgkin, etc.) und
→ 4) Perikarditiden im Zusammenhang mit rheumatischen Erkrankungen (z.B. rheumatoide Arthritis, systemischer Lupus erythematodes), aber auch medikamenteninduziert, bei Asbestose, Sarkoidose, etc.
→ Pathogenese:
→ I: Die Ventrikelfüllung erfolgt bei der konstriktiven Perikarditis schnell in der frühen Diastole (= dip) und im Anschluss zeigt sich ein Füllungsstopp aufgrund der weiteren Dehnungsbehinderung mit konsekutivem Druckausgleich zwischen den Vorhof- und Ventrikeldrücken (= Plateau als Ausdruck der Compliance-Störung).
→ II: Morphologisches Korrelat stellt die Fibrosierung sowie anschließende partielle bzw. vollständige Verschmelzung beider Perikardblätter dar. In 30-50% der Fälle besteht zusätzlich eine Perikardkalzifizierung.
→ Klassifikation: Die Perikarditis constricitva kann unterteilt werden in:
→ Klinik:
→ I: Zeichen eines Low-output-Syndroms (aufgrund eines chronisch erniedrigten Herzzeitvolumens) mit Müdigkeit, körperlicher Schwäche, Leistungsminderung, Dyspnoe, Tachypnoe, Orthopnoe und einem Pulsus paradoxus (= inspiratorische Abnahme der Blutdruckamplitude um > als 10mmHg).
→ II: Zeichen einer chronischen Rechtsherzinsuffizienz mit:
→ 1) Hepatomegalie, Ödemen, Aszites, Pleuraerguss und einem erhöhten Venendruck (abdominales Druckgefühl >12mmHg).
→ 2) Kussmaul-Zeichen: Hierbei kommt es zum paradoxen Anstieg des ZVD bei tiefer Inspiration mit vermehrte inspiratorischer Füllung der Jugularvenen. Das Kussmaulzeichen kann differenzialdiagnostisch auch bei einer Lungenembolie, Trikuspidalklappenstenose oder einem rechtsventrikulären Myokardinfarkt bestehen.
→ 3) Weitere Symptome: Sind u.a.: Stauungsgastritis, Stauungsproteinurie, Hyponatriämie, Hypersplenismus sowie eine Tachykardie.
→ III: Evtl. Manifestation einer Angina pectoris bei Kompression der Koronararterien.
→ Diagnose:
→ I: Klinische Untersuchung: Nachweisbar sind u.a. sichtbare Halsvenenstauung, auskultatorisch leise Herztöne, ein dritter Herzton oder ein frühdiastolisches Geräusch parasternal links aufgrund einer plötzlich endenden diastolischen Ventrikelfüllung. Ein Systolikum besteht bei sekundärer Trikuspidalinsuffizienz (Abb.: Differenzialdiagnosen Systolikum).
→ II: EKG: Mögliche Zeichen sind ein Niedervoltage-EKG, eine abgeflachte oder negative T-Welle als Zeichen einer Repolarisationsstörung sowie ein P-mitral. In ca. 50% der Fälle besteht ein Vorhofflimmern.
→ III: Bildgebende Verfahren:
→ 1) Röntgen: Mögliche Herzschattenverbreiterung (ansonsten normal groß) bei massiver Perikardverdickung, sowie Perikardkalkeinlagerungen (50%), die insbesondere in der Seitenaufnahme sichtbar werden. Evtl. Nachweis eines Pleuraergusses.
→ 2) CT/MRT: Das Ausmaß und die Lokalisation der Perikardfibrose (mit Perikardverdickung von mindestens 3mm) bzw. -verkalkung sind am besten im CT/MRT nachweisbar.
→ 3) Echokardiographie: Nimmt eine zentrale Rolle bei der Diagnosestellung der konstriktiven Perikarditis ein. Typische Hinweise sich u.a. ein verdichtetes Echomuster im Bereich der Perikardschwielen sowie eine verminderte Beweglichkeit insbesondere des linken Ventrikels. Zudem ist eine Behinderung der Ventrikelrelaxation eruierbar. Ein weiteres Kriterium ist der Nachweis einer Rechtsherzinsuffizienz mit Lebervenen- und V. cava Stauung etc.

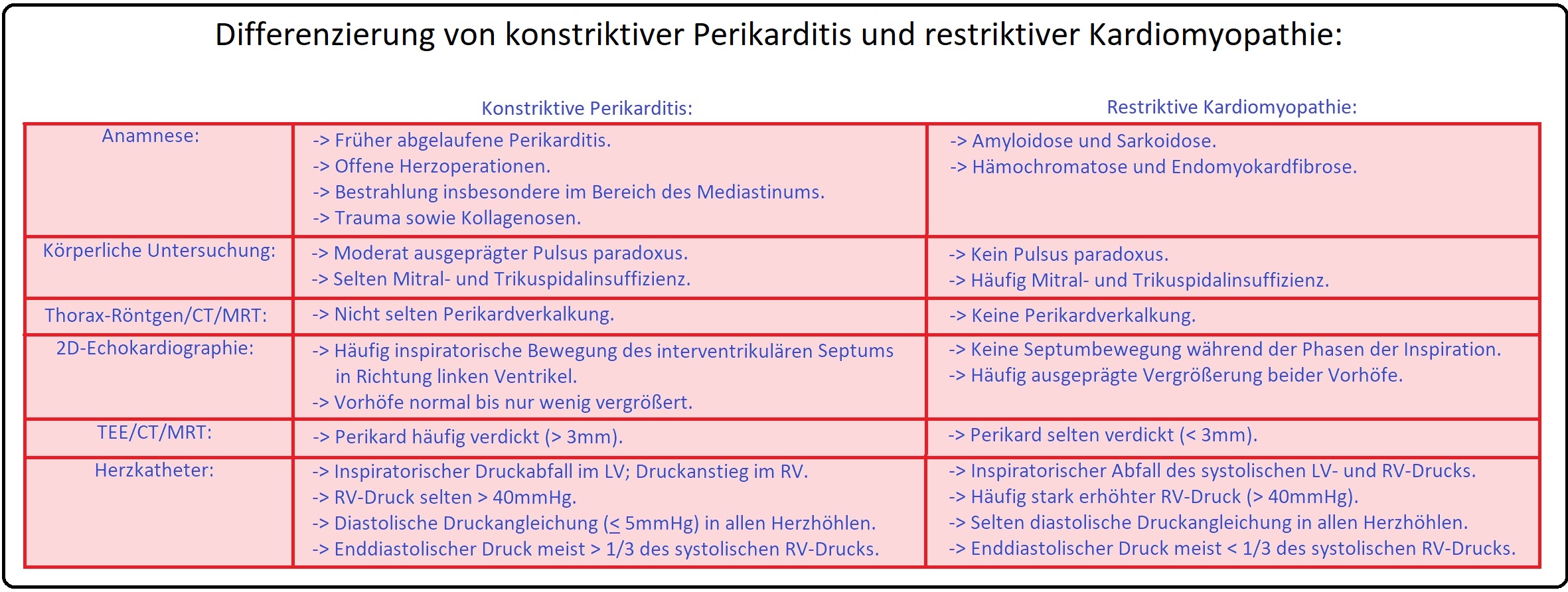
→ Differenzialdiagnose: Von der konstriktiven Perikarditis müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden. Hierzu zählen:
→ I: Restriktive Kardiomyopathie, aber auch die hypertrophe obstruktive Kardiomyopathie.
→ II: Perikarderguss bzw. Perikardtamponade,
→ III: Chronische Rechtsherzinsuffizienz anderer Genese (z.B. Trikuspidalstenose, etc.) und die pulmonale Hypertonie (Cor pulmonale).
→ IV: Weitere Differenzialdiagnose: Sind u.a.:
→ 1) Lebererkrankungen,
→ 2) Hämochromatose,
→ 3) Neoplasien im Bereich des Abdomens und Thorax und nicht zuletzt
→ 4) Die Amyloidose.
→ Therapie: Die konstriktive Perikarditis weist einen chronisch progredienten Krankheitsverlauf auf; Spontanremissionen existieren nicht.
→ I: Symptomatische Behandlungen mittels Diuretika (z.B. Furosemid) oder eine Kardioversion bei bestehendem Vorhofflimmern sind nur von kurzzeitigem Erfolg.
→ II: Die Therapie der 1. Wahl ist die Dekortikation des Herzens (= operative Entschwielung des Herzens) oder Perikardektomie.
→ III: Die Indikation sollte frühzeitig gestellt werden, da es im weiteren Krankheitsverlauf zu einer Myokardatrophie kommen kann, die nicht selten postoperativ zu einer akuten Herzdilatation führt.