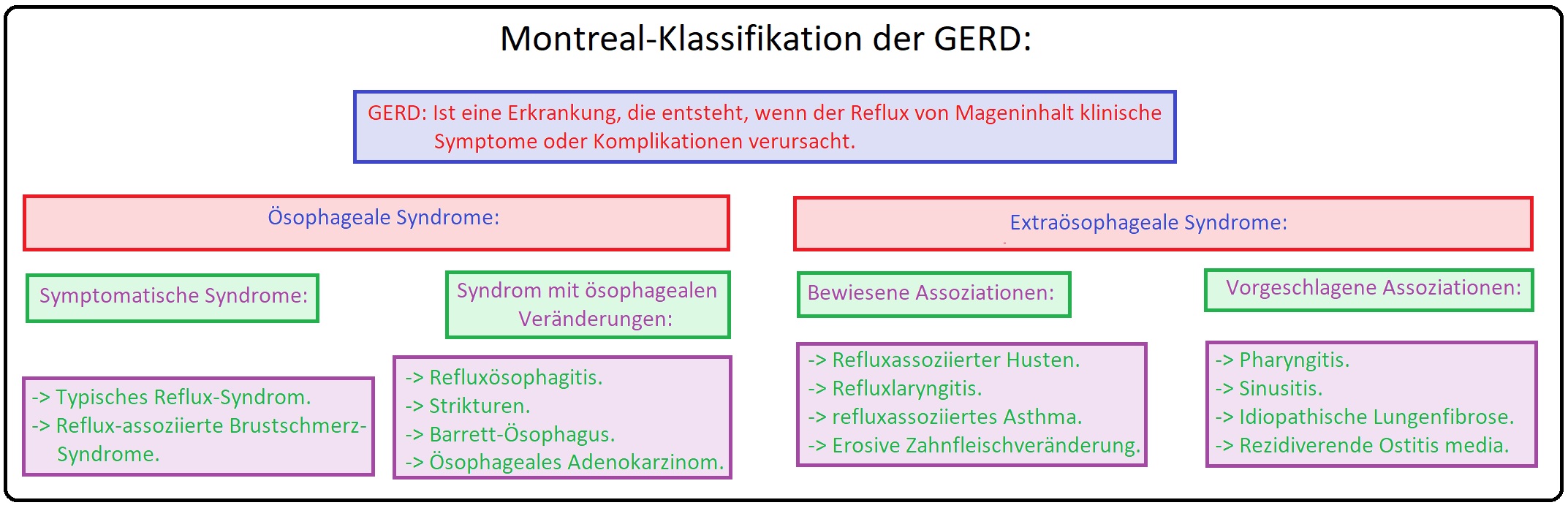
→ Definition: Bei der gastroösophagealen Refluxkrankheit handelt es sich um einen Überbegriff für klinische/organische Komplikationen, die aufgrund eines Refluxes von Magen- und/oder Duodenalsaft in die Speiseröhre hervorgerufen werden. Im Zuge der endoskopisch-histologischen Befundung unterscheidet man zwischen:
→ I: NERD: = Non-erosiv-reflux-disease; Eine symptomatische Refluxkrankheit ohne endoskopisch-histologischen Nachweis einer Ösophagusschleimhautschädigung.
→ II: ERD: = Erosiv-reflux-disease; Hierbei handelt es sich um eine endoskopisch-histologisch gesicherte Refluxkrankheit = Refluxösophagitis.
→ Klinisch-relevant: Die Differenzierung zwischen gastroösophagealen Reflux und Refluxkrankheit ist bedeutend, da der gastroösophageale Reflux im geringen Maße auch physiologisch ist, während das Auftreten von klinischen Symptomen im Sinne der Refluxkrankheit immer pathologisch und therapiebedürftig ist.
→ Epidemiologie:
→ I: In der westlichen Welt weisen ca. 10-20% der Bevölkerung eine gastroösophageale Refluxkrankheit auf (mit steigender Tendenz in den letzten Jahrzehnten).
→ II: Bei ca 30% der Refluxkranken besteht eine Refluxösophagitis mit endoskopisch-histologisch sichtbaren Läsionen.
→ Ätiologie:
→ I: Bis zu einem gewissen Maße ist der Reflux von Mageninhalt gerade bei Hefegebäck, fruchtsäurehaltigen Getränken, Koffein, Alkohol, etc. möglich.
→ II: Primäre Refluxkrankheit: (idiopathisch)
→ 1) Insuffizienz des unteren Ösophagussphinkters aufgrund eines vorübergehenden oder permanenten erniedrigten Drucks des UÖS oder einer vermehrten oder prolongierten transienten Relaxation.
→ 2) Eine axiale Hiatushernie (bis zu 80% der Patienten mit gastroösophagealen Refluxsymptomen weisen eine axiale Gleithernie auf) reduziert durch Verlagerung des UÖS in den Thoraxraum (Diaphragmaschenkel verstärken den Druck auf den unteren Sphinkter) den gastroösophagealen Verschlussmechanismus.
→ Klinisch-relevant: Von besonderer klinischer Bedeutung ist die 10%-Regel:
→ A) Fast alle Patienten mit Refluxbeschwerden haben eine axiale Hiatushernie, jedoch nur 10% der Patienten mit einer axialen Hiatushernie haben eine Refluxkrankheit.
→ B) Nur 10% der Patienten mit Refluxkrankheit entwickeln eine Refluxösophagitis.
→ C) Nur 10% der Patienten mit Refluxösophagitis entwickeln ein Barrett-Syndrom.
→ D) Nur 10% der Patienten mit Barrett-Syndrom entwickeln dann auch ein Adenokarzinom (AEG).
→ 3) Unzureichende ösophageale Clearance aufgrund von Motilitätsstörungen durch verminderte propulsive Peristaltik (hypotensive und/oder unkoordinierte Kontraktionen).
→ 4) Medikamente, die den Tonus des UÖS reduzieren, wie Nitrate, Kalziumantagonisten, Anticholinergika.
→ III: Sekundäre Refluxkrankheit:
→ 1) Erhöhter intraabdominaler Druck bei Schwangerschaft oder Adipositas.
→ 2) Schwächung bzw. Zerstörung des UÖS bei Kollagenosen z.B. Sklerodermie.
→ 3) Nach operativen Eingriffen wie der Myotomie bei Achalasie oder Kardiaresektion.
→ 4) Magenentleerungsstörungen bei Gastroparese (autonome Neuropathie), Pylorusstenose und Duodenalstenose.
→ IV: Alkalische Refluxkrankheit: Gerade nach Gastrektomie tritt häufig ein intestinoösophagealer Reflux von Gallensäure auf.
→ V: Weitere Ursachen: Sind u.a.:
→ 1) Das aggressive Refluxat; durch Säure und Pepsin induzierten Symptome und Läsionen können noch durch Gallensäuren und Pankreassaft potenziert werden.
→ 2) Allgemein den Reflux begünstigende Faktoren sind u.a. Rauchen, Alkohol, voluminöse Mahlzeiten, etc.
→ Pathogenese: Physiologischerweise ist die Speiseröhre in der Lage mit Hilfe der Propulsivmotorik den Ösophagus vor Reflux von saurem Mageninhalt (= Clearance) zu schützen, um Schleimhautläsionen zu verhindern. Eine weitere wichtige Rolle hierbei spielt die Antirefluxbarriere, bestehend aus Zwerchfellschenkeln und unterem Ösophagussphinkter (UÖS). Insbesondere der UÖS verfügt über eine sogenannte Hochdruckzone (physiologischer Ruhetonus von 20mmHg), die den vermehrten Übertritt von Magensäure in den Ösophagus unterbindet. Weitere unterstützende Faktoren sind u.a.:
→ I: Intraabdomineller Druck: Der positive intraabdominelle Druck im Bereich des distalen Ösophagus unterstützt im Vergleich zum negativen intrathoraken Druck zusätzlich noch die muskuläre Hochdruckzone des UÖS.
→ II: His Winkel: Der spitze His-Winkel zwischen distalem Ösophagus und Magenfundus (50-60°) bewirkt über einen Ventilmechanismus einen zusätzlichen Verschluss der Speiseröhre. Entwickelt sich eine Insuffizienz des Bandappartates stumpft der Winkel ab und die Ventifunktion geht verloren.
→ Pathologie:
→ I: Über die Zeit entwickelt sich im Zuge des Refluxes eine Veränderung der Ösophagusschleimhaut mit Bildung von Erosionen und tiefen Ulzerationen.
→ II: Barrett-Ulzera: (= Sonderform) Hierbei handelt es sich um Ulzerationen die von Barrett-Epithel umgeben sind und charakteristischerweise am Übergang vom Plattenepithel in das Zylinderepithel lokalisiert sind.
→ Klinik:
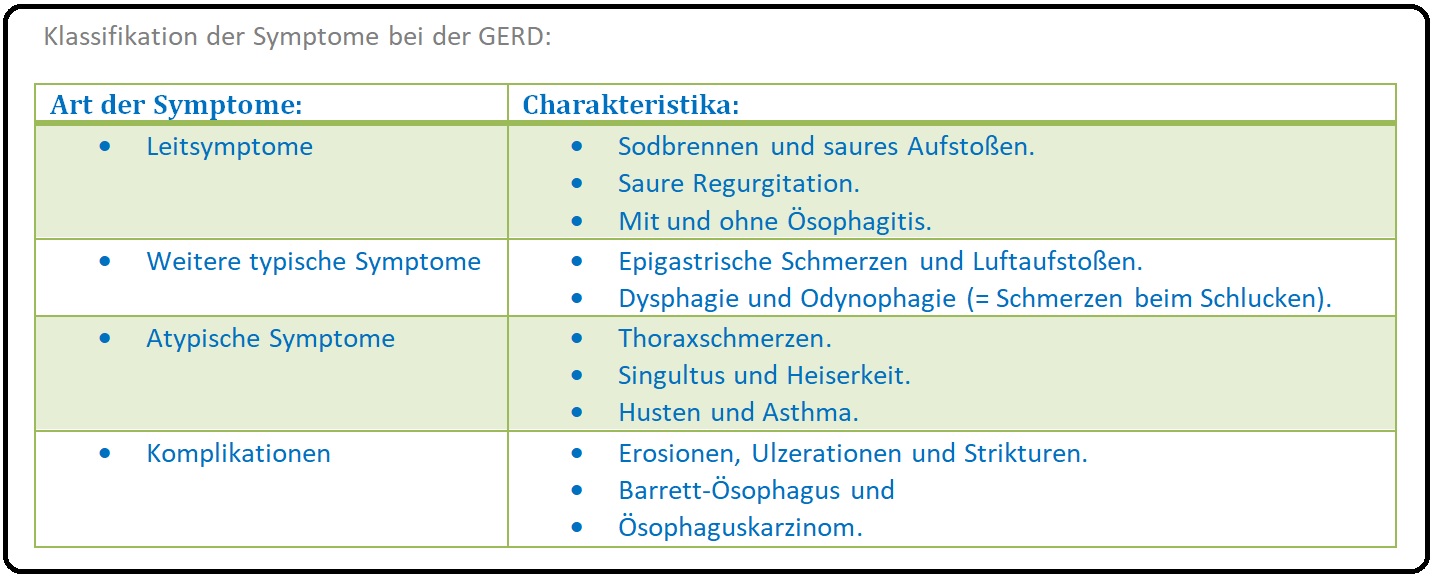
→ I: Leitsymptome sind Sodbrennen mit evtl. brennenden retrosternalen Schmerzen, Luftaufstoßen (Aerophagie) und saure Regurgitation.
→ II: Weitere Beschwerden sind epigastrische Schmerzen, Dysphagie und evtl. Erbrechen.
→ III: Dies Symptome können durch Pressen, Bücken, Stress sowie durch den Verzehr bestimmter Nahrungsmittel getriggert bzw. verstärkt werden.
→ IV: Alarmsymptome der GERD stellen v.a. Blutungen in Form von Hämatemesis, Teerstuhl und chronischer Blutungsanämie dar.
→ V: Atypische Symptome: Sind Thoraxschmerzen (ähnlich der Angina pectoris), Atemwegssymptome wie Husten, Heiserkeit und Asthma, sowie Singultus und Schlafstörungen.
→ Klinisch-relevant: Bei der Refluxlaryngitis mit morgendlicher Heiserkeit, Husten, Räuspern und refluxassoziiertem Asthma können die eigentlichen ösophagealen Symptome in den Hintergrund treten.
→ Komplikationen:
→ I: Peptische Ulzerationen mit Strikturen und Stenosen.
→ II: Blutungen (selten) und spontane Ösophagusperforation (= Boerhaave Syndrom).
→ III: Dysplasien, Barrett-Ösophagus (= Zylinderepithelmetaplasie der Ösophagusschleimhaut zumeist im Bereich des gastroösophagealen Übergangs) und Adenokarzinom des gastroösophagealen Übergangs (= AEG).
→ IV: Refluxassoziierte Laryngitis durch nächtliche Aspiration mit Symptomen wie Heiserkeit und Husten (= Laryngitis gastrica), refluxassoziiertes Asthma bronchiale und evtl. Lungenfibrose.
→ Diagnose:
→ I: Anamnese: Das charakteristische Leitsymptom Sodbrennen ist wegweisend.
→ II: Endoskopie: Die Auswirkungen des pathologischen Refluxes auf die Ösophagusschleimhaut kann nur mittels Endoskopie bestätigt werden. Hierbei wird die GERD mittels endoskopisch/histologischem Befund in NERD und ERD unterteilt.
→ III: 24-Stunden-pH-Metrie: Registrierung des sauren Refluxes mit einer pH-Sonde über ein definiertes Zeitintervall von 24-96 Stunden; indiziert bei V. a. refluxbedingten Beschwerden ohne Nachweis einer endoskopisch/histologischen Läsion.
→ IV: Ösophagus-Manomentrie: Zum Ausschluss von Motilitätsstörungen wie z.B. Achalasie, diffuser Ösophagusspasmus, etc.; wird immer vor Antireflux-Operationen gefordert.
→ Klinisch-relevant: Die Diagnose der Refluxkrankheit ist verifiziert, wenn:
→ A) Der pH-Wert im distalen Ösophagus < 4 ist
→ B) Und dieser mehr als 8% der Tages- und 3% der Nachtzeit besteht.
→ C) Wichtig bei der Untersuchung ist, das säureproduktions-hemmende Medikamente eine Woche vorher abgesetzt werden.
→ Klassifikation:
→ I: Los-Angeles-Klassifikation:
→ II: ERD: Die ERD entspricht der Refluxösophagitis und wird nach Savary-Miller in 5 Schweregrade eingeteilt.
→ 1) Stadium 0: Es besteht eine Refluxkrankheit, ohne nachweisbare Schleimhautveränderungen.
→ 2) Stadium 1: Man findet umschriebene Erosionen (Ia: Rote Flecken, oberflächliche Erosionen, nicht fibrinbelegt; Ib: Tiefe Erosionen mit Fibrinbelägen).
→ 3) Stadium 2: Es kommt zu longitudinal konfluierenden Erosionen (IIa: Rot-fleckige Erosionen; IIb: Fibrinoide Nekrosen)
→ 4) Stadium 3: Zirkulär konfluierende Erosionen im gesamten sphinkternahen Ösophagus.
→ 5) Stadium 4: Es bestehen Komplikationen wie Ulzerationen, Strikturen oder Barrett (IVa: Mit entzündlichen Komplikationen; IVb: Mit irreversiblen Vernarbungen).
→ III: MUSE-Klassifikation: Bei der MUSE-Klassifikation handelt es sich um eine weitere Einteilung, die gerade die möglichen Komplikationen einer Ösophagitis bewerten und Parameter wie Erosionen, Ulzerationen, Strikturen und Metaplasien beinhaltet:
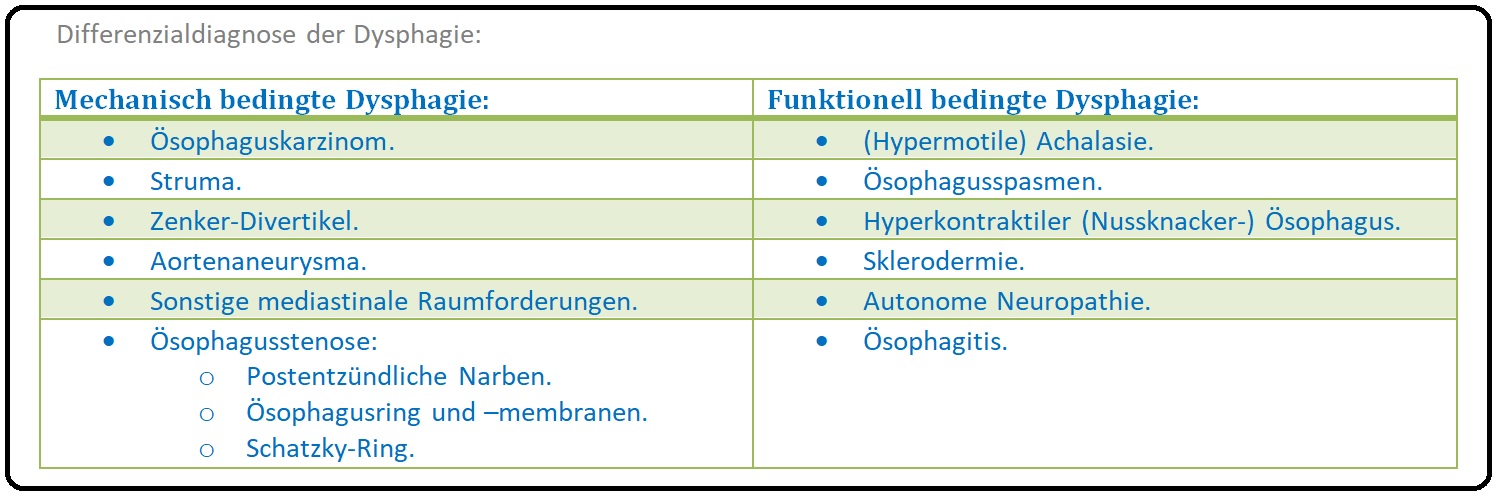
→ Differenzialdiagnose: Von der gastroösophagealen Refluxkrankheit müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Retrosternale Schmerzen: Angina pectoris, Myokardinfarkt.
→ II: Dysphagie: Bei Achalasie, diffuser Ösophagusspasmus, eosinophile Ösophagitis und das Ösophaguskarzinom, etc.
→ III: Epigastrische Schmerzen: Ulkuskrankheit, Magenkarzinom, Magenfrühkarzinom, Cholezystitis, Pankreatitis, etc.
→ IV: Bei Vorliegen von Ulzerationen sind Differenzialdiagnosen wie insbesondere Morbus Crohn und ulzeriertes Lymphom auszuschließend.
→ V: Weitere wichtige Differenzialdiagnosen sind u.a.:
→ 1) Infektiöse Ösophagitiden infolge von Herpes simplex, Zytomegalie oder Soor, insbesondere bei Abwehrschwäche.
→ 2) Medikamentös induzierte Ösophagitis bei Bisphosphonaten, Kalium, ASS, etc.
→ Therapie:
→ I: Allgemeinmaßnahmen: Es ist zu beachten, dass manche Medikamente wie z.B. Kalziumantagonisten, Betamimetika, Theophyllin etc. refluxfördernd sind.
→ 1) Gewichtsreduktion,
→ 2) Bei Obstipation erfolgt eine Stuhlregulation,
→ 3) Nächtliche Oberkörperhochlagerung,
→ 4) Vermeiden von begünstigenden Faktoren wie Kaffee, Nikotin, Alkohol, etc.
→ 5) Eiweißreiche, fettarme Kost sowie häufigere, aber kleinere Mahlzeiten.
→ II: Medikamentöse Therapie:
→ 1) Mittel der Wahl ist die Behandlung mit Protonenpumpen-Inhibitoren (PPI) wie Omeprazol, Pantoprazol etc. Dosisaabhängig hemmt es irreversibel die H+/K+-ATPase in den Belegzellen.
→ A) Bei V.a. ERD: Hierbei erfolgt eine PPI-Test durch Gabe eines Protonenpumpeninhibitors in Standarddosierung über 1 Woche. Kommt es innerhalb der Woche zu einer Beschwerdefreiheit hat sich die Diagnose bestätigt. Bei Beschwerdefreiheit Auslassversuch und nachfolgende Gabe bei Bedarf.
→ B) Bei ERD: Sollte eine Standarddosis eines PPI (Omeprazol 20mg/d; Pantoprazol 40mg/d) über einen Zeitraum von mindestens 4 Wochen erfolgen. Nachfolgend kann ein Auslassversuch bei Beschwerdefreiheit versucht werden.
→ C) Step-Down-Therapie: Hierbei erfolgt initial eine hohe PPI-Dosis zur raschen Abheilung der Läsionen; anschließend ist die Gabe einer Erhaltungsdosis in halber therapeutischer Dosierung indiziert.
→ Klinisch-relevant: Bei einem Großteil der Patienten mit GERD muss eine Protonenpumpen-Inhibitoren-Langzeittherapie durchgeführt werden.
→ A) Bei NERD in Form einer Bedarfstherapie.
→ B) Bei GERD in Form eine kontinuierlichen PPI-Therapie in halber Standarddosis.
→ 2) H2-Rezeptorantagonisten: (z.B. Ranitidin, Cimetidin): Diese Substanzen werden insbesondere bei leichteren Refluxbeschwerden ohne Ösophagitis eingesetzt. Die Wirkung der Säuresuppression wird durch die Hemmung der Histaminwirkung an den Belegzellen erreicht. Weitere Medikamente sind
→ 3) Prokinetika/Anazida: Die Prokinetika (z.B. Metoclopramid) dienen der beschleunigten Magenentleerung und stellen ein Reservemittel dar. Sie sind nur bei Unverträglichkeit der o.g. Medikamente bzw. als Kombinationstherapeutikum indiziert. Die Antazida wiederum werden nur bei Patienten mit sporadischen Beschwerden und negativer endoskopischer Befundung appliziert. Antazida weisen eine kurzfristige Wirkung auf durch Neutralisierung der Magensäure und Bindung der Gallensäure.
→ III: Operative Therapie: Siehe operative Therapie des GERD.