→ Definition:
→ I: Bei der vaskulären Demenz handelt es sich um eine heterogene Gruppe von demenziellen Syndromen, die auf eine zerebrale Durchblutungsstörung zurückzuführen ist.
→ II: Hierbei spielt der zeitliche Zusammenhang zwischen der demenziellen Symptomatik und der vaskulär bedingten Hirnläsion mit ihren neurologischen Symptomen eine wichtige Rolle.
→ Epidemiologie:
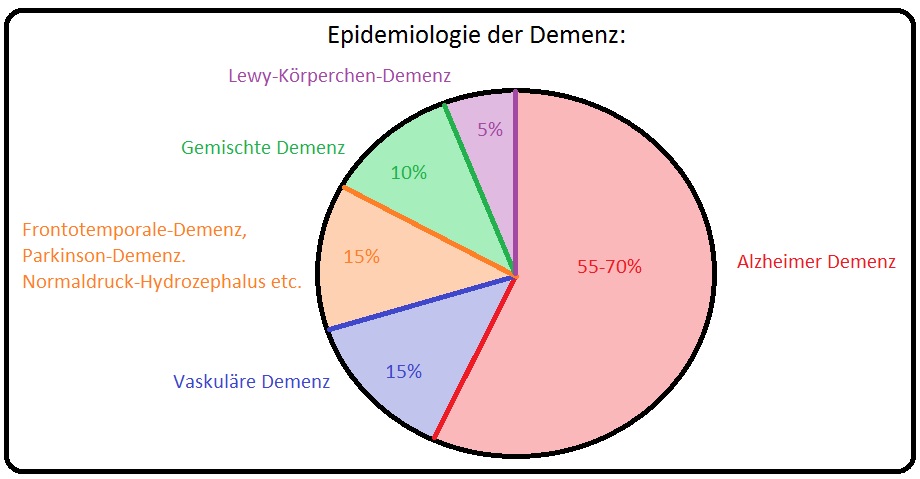
→ I: Die Inzidenz für das Auftreten einer vaskulären Demenz liegt in Deutschland bei den > 65. Jährigen bei bis zu 7% und stellt nach der Alzheimer-Krankheit die 2-häufigste Demenzform dar.
→ II: Der Manifestationsgipfel liegt zwischen dem 60.-70. Lebensjahr, wobei Männer deutlich häufiger betroffen sind als Frauen.
→ III: In 10% der Fälle handelt sich um eine Mischformen zwischen vaskulärer - und Alzheimer-Demenz.
→ Ätiologie: Die Genese dieser Demenz-Form beruht auf vaskulären Erkrankungen, die zu einer disseminierten Hirnparenchymschädigung, in deren Folge es zur Beeinträchtigung intellektueller Funktionen kommt. Ursachen sind vor allem:
→ I: Arteriosklerose:
→ 1) Arteriosklerotische Gefäßveränderungen im Rahmen von Mikro- (keiner Arterien mit lakunärer, subkortialer Lokalisation) und/oder Makroangiopathien (die zu kortikalen Territorial- und Grenzzoneninfarkten führen).
→ 2) Arteriosklerose der Hirngefäße mit sekundärer Degeneration des Hirnparenchyms.
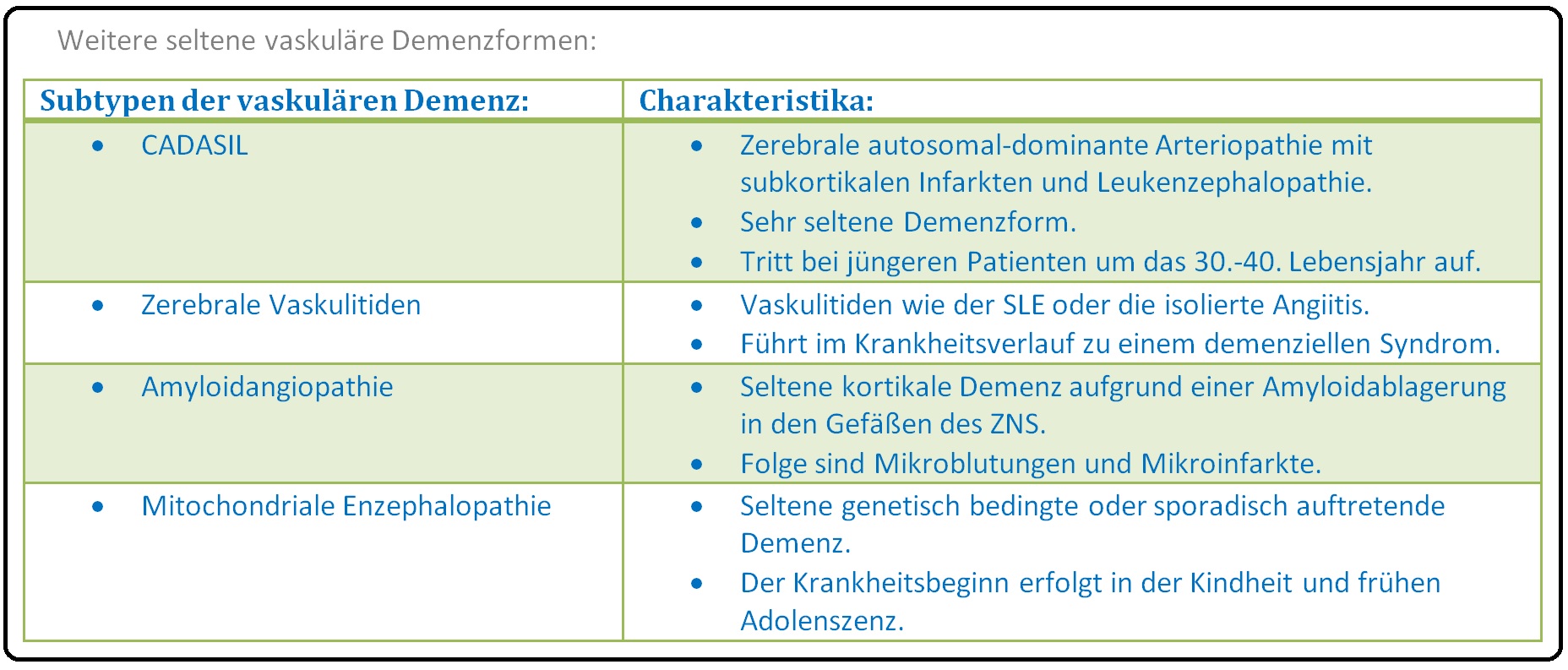
→ II: Weitere Ursachen: Sind eher selten; hierzu zählen:
→ 1) Thrombosen und Embolien.
→ 2) Amyloidangiopathie,
→ 3) Blutgerinnungsstörungen,
→ 4) Vaskulitiden etc.
→ III: Risikofaktoren: Sind u.a. arterielle Hypertonie (insbesondere beim Morbus Binswanger), Diabetes mellitus, Hyperurikämie, Hyperlipidämie, insbesondere die Hypercholesterinämie, Gerinnungsstörungen, Adipositas, Bewegungsmangel, Nikotinabusus etc.
→ Klassifikation: Nach ICD-10 wird die heterogene Gruppe der vaskulären Demenz in nachfolgende Subtypen unterteilt:
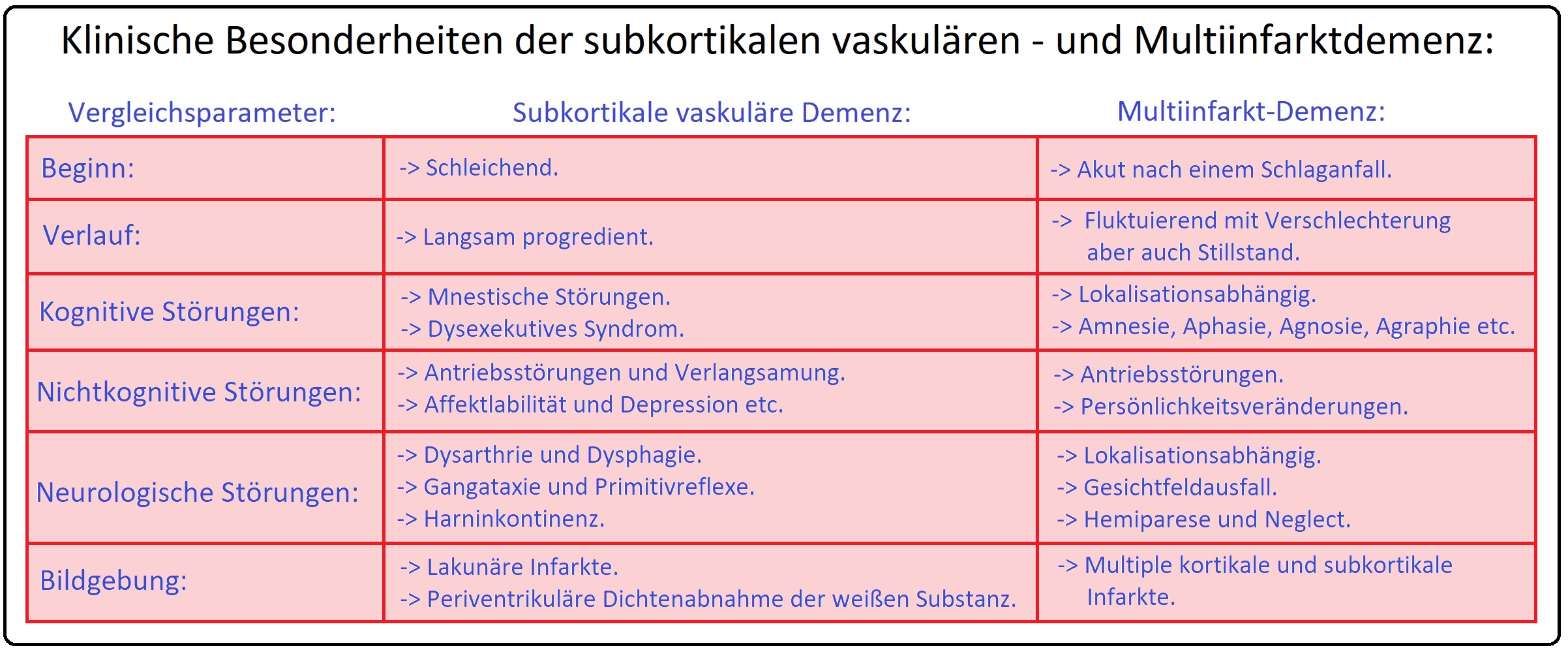
→ I: Multiinfarkt-Demenz: Sie beginnt zumeist einschleichend nach mehreren kleinen ischämischen Ereignissen, die in der Folge zur Anhäufung von multiplen lakunären Hirnparenchymläsionen bzw. kortikalen Territorialinfarkten führen:
→ 1) Kortikale Territorialinfarkte: Ursache hierbei sind thromboembolische Verschlüsse zumeist im Stromgebiet der Arteria cerebri media oder posterior.
→ 2) Subkortikale lakunäre Demenz: Betrifft die kleineren und kleinsten Arterien (= Mikroangiopathie) und weist typische Prädilektionsstellen in Stammganglien, Hirnstamm und der Capsula interna auf.
→ II: Vaskuläre Demenz mit akutem Beginn: Diese Form entwickelt sich rapide, typischerweise nach vorangegangenen apoplektischen Insulten, aber auch infolge von zerebrovaskulären Thrombosen und Embolien, seltener nach massiven Blutungen.
→ Klinisch-relevant: Zudem existieren sogenannte strategische Infarkte, die zumeist nur eine geringe Ausdehnung aufweisen, aber bei bilaterale Lokalisation an strategisch wichtigen Stellen wie z.B. der Thalamus oder Hippocampus schwere Störungen hervorrufen können.
→ III: Demyeliniserung des Marklagers: (= Morbus Binswanger = subkortikale vaskuläre Demenz)
→ 1) Der Morbus Binswanger ist gekennzeichnet durch das Auftreten von ausgedehnten, zumeist periventrikulär und okzipital gelegenen Marklagerläsionen und Aussparung der Kortex.
→ 2) Histopathologisch zeigt sich eine massive Demyelinisierung der weißen Substanz, lakunäre Infarkte sowie eine deutliche Erweiterung der Seitenventrikel.
→ 3) Ursachen sind fibrohyaline Umbauprozesse und Sklerosierung der Markarteriolen (arteriosklerotisch) aufgrund einer langjährig bestehenden arteriellen Hypertonie (die Hirnrinde bleibt ausgespart).
→ 4) Die Binswanger-Krankheit tritt jenseits des 50. Lebensjahr auf und schreitet schleichend und zumeist langsam fort.
→ Klinisch-relevant: Das klinische Bild des Morbus Binswanger ist geprägt durch:
→ A) Einen kontinuierlichen kognitiven Leistungsverlust.
→ B) Neurologische Symptome: Mit Hypokinesen, Pseudobulbärparalysen, Gangataxie und Harninkontinenz sowie
→ C) Psychische Störungen: Häufig manifestieren sich depressive Verstimmungen und Persönlichkeitsveränderungen mit Antriebsstörungen, aber auch emotionale Labilität.
→ IV: Gemischte vaskuläre Demenzen: Hierunter fallen die häufig auftretenden Mischformen der vaskulären Demenz und Alzheimer-Krankheit. Sie sind sowohl kortikal als auch subkortikal lokalisiert.
→ Klinik: Vaskuläre Demenzen weisen aufgrund der sehr unterschiedlichen Ursachen und Pathomechanismen eine uneinheitliche klinische Symptomatik (z.B. z.T. plötzlicher Krankheitsbeginn, aber auch schleichende Verlaufsformen sind möglich) auf, sodass alle Symptome einer Demenz auftreten können. Hierzu zählen:
→ I: Persönlichkeitsveränderungen: Erhöhte Reizbarkeit, Aggressivität, aber auch emotionale Labilität, Antriebs- und Interessenlosigkeit, sozialer Rückzug, Apathie (zumeist ausgeprägter als bei der Alzheimer-Demenz).
→ II: Kognitive Störungen: Mit Gedächtnisstörungen, Störungen der Konzentration und der Auffassung und nicht zuletzt Orientierungs- und Sprachstörungen, Apraxie und Agnosie.
→ III: Insbesondere bei der Multiinfarktdemenz können sich Schlafstörungen mit nächtlichen Verwirrtheitszuständen und paranoid-halluzinatorischen Epidosen entwickeln.
→ IV: Weitere Symptome: Sind u.a. Affektlabilität mit vorübergehender depressiver Stimmung, aber auch unbeherrschtem Lachen, Weinen sowie deliranten Episoden.
→ V: Zusätzlich und diagnostisch richtungsweisend sind neurologische Ausfälle aufgrund von vaskulären Pathomechanismen. Hierzu zählen insbesondere:
→ 1) Rezidivierende Stürze,
→ 2) Motorische und sensible Ausfälle,
→ 3) Hemiparesen,
→ 4) Positive Pyramidenbahnzeichen,
→ 5) Kleinhirnsymptome etc.
→ Klinisch-relevant: Bei den betroffenen Patienten manifestieren sich häufig weitere arteriosklerotisch bedingte Erkrankungen wie koronare Herzkrankheit, periphere arterielle Verschlusskrankheit, Z.n. Myokardinfarkt etc.
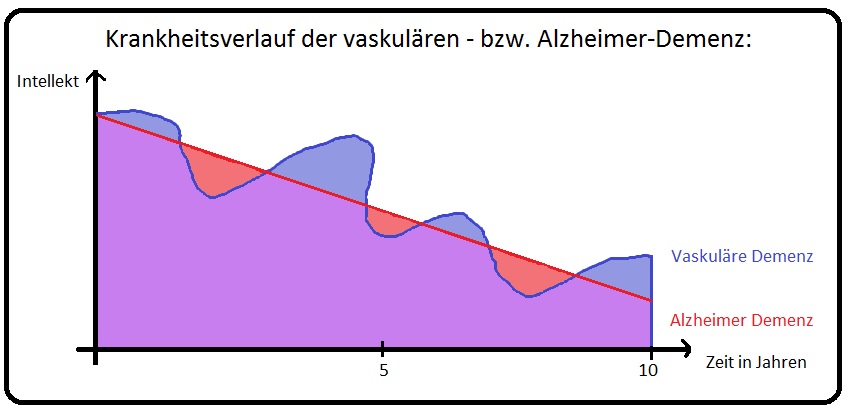
→ Verlaufsformen: Bei der vaskulären Demenz existieren vor allem 2 wichtige Krankheitsverläufe:
→ I: Allmählicher Beginn: Hervorgerufen durch eine Mikroangiopathie mit eher schleichend progredientem Beginn und Verlauf. Sie beginnt zumeist mit Müdigkeit, Kopfdruck, Schwindel, Unruhe, Schlafstörungen, im weiteren Krankheitsverlauf zeigen sich kognitiven Beeinträchtigungen mit Merk- und Konzentrationsstörungen sowie Vergesslichkeit.
→ II: Plötzlicher Beginn: Verursacht durch eine Makroangiopathie infolge einer TIA, PRIND oder eines apoplektischen Insultes; der Krankheitsverlauf ist schubweise. Typische klinische Zeichen sind Verwirrtheitszustände sowie akute neurologische Ausfälle (Sensibilitätsstörungen, Gangunsicherheit, Herdzeichen, Paresen, weitere fokal-neurologische Symptome etc.).
→ III: Ein weiteres Charakteristikum der vaskulären Demenz ist, dass sich im Krankheitsverlauf rezidivierende, vorübergehende aber auch wechselnde neurologische Herdsymptome eruieren lassen.
→ Diagnose: Wichtig für die Diagnose ist die Feststellung eines demenziellen Syndroms sowie der Nachweis einer zerebrovaskulären Erkrankung und das Erbringen eines kausalen Zusammenhangs. Eine endgültige Diagnosebestätigung ist erst post mortem durch eine histopathologische Untersuchung des Gehirns möglich.
→ I: Anamnese/klinische Untersuchung: Hierbei steht Risikofaktoren, Vorerkrankungen, Erkrankungsbeginn und -verlauf (Eigen-/Fremdanamnese) im Vordergrund. Klinische Eruierung des Neurostatus (insbesondere neurologische Herdbefunde), aber auch des internistischen Status mit Abklärung des Gefäßstatus (pAVK, KHK, Fundus hypertonicus etc.).
→ II: Labor:
→ 1) Mit Bestimmung des Routinelabors (CRP, BSG, Elektrolyten, Gerinnungsparameter Quick, pTT, Leber-, Pankreasenzyme, Nierenretentionswerte, sowie LDL, Vitamin B1, B12 etc.).
→ 2) Liquordiagnostik: Zum Ausschluss von entzündlichen Erkrankungen des ZNS.
→ III: Bildgebende Verfahren:
→ 1) Dopplersonographie: (der hirnversorgenden Gefäße) Zur Darstellung von möglichen Plaques, Stenosen und Gefäßverschlüssen.
→ 2) Herzecho: Bei unklarem Befund und z.B. stattgefundener Endokarditis.
→ 3) cCT/cMRT: Zum Nachweis von hypodensen Infarktbereichen, lakunäre Infarkte und ausgedehnte Demyelinisierungen vorwiegend im Marklager und den Großhirnhemisphären.
→ 4) SPECT: (= Singel-Photon-Emission-Computer-Tomographie) Darstellung möglicher Perfusionsstörungen.
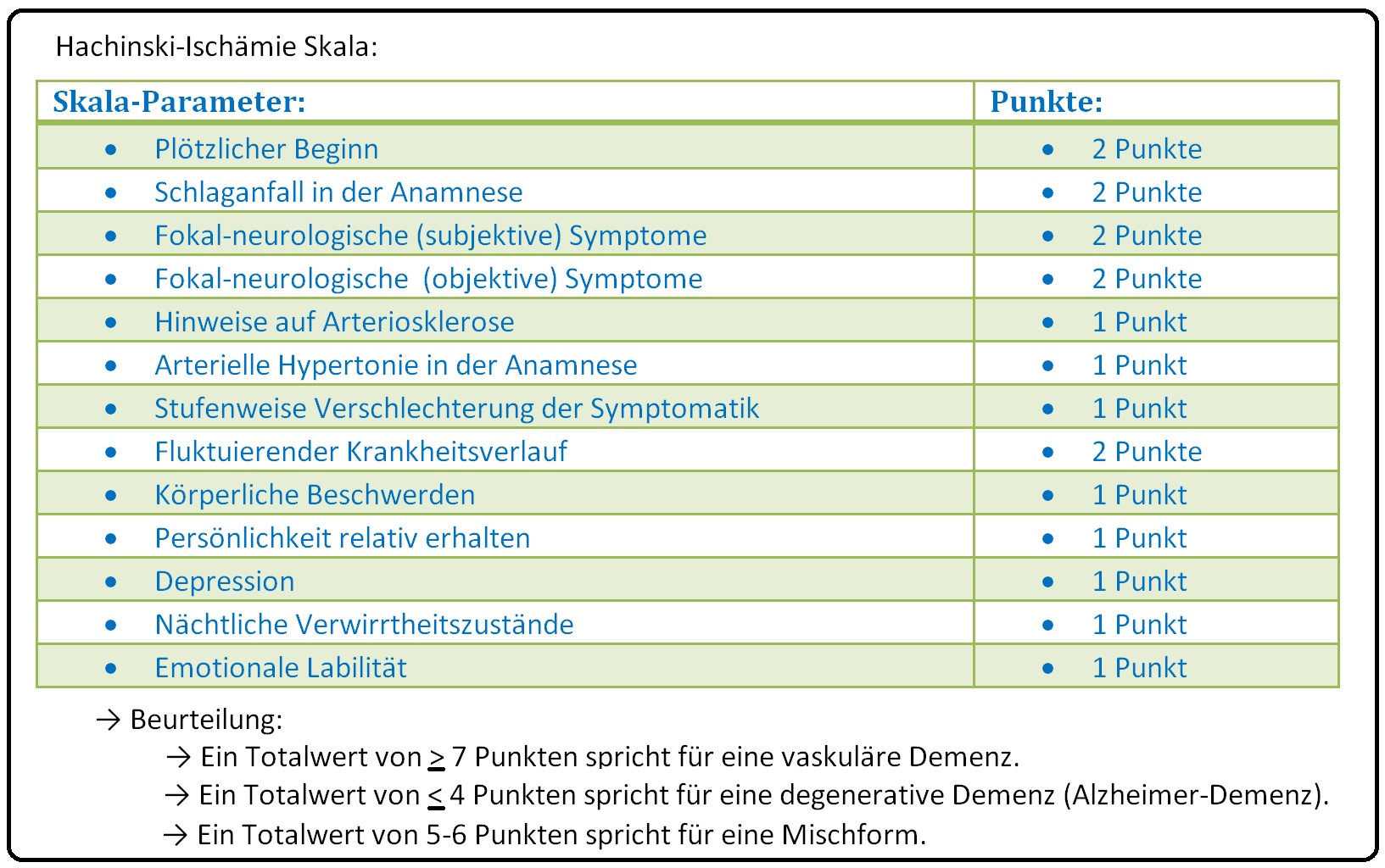
→ IV: Neuropsychologische Testverfahren: Zur Eruierung von objektiven kognitiven Leistungseinbußen. Hierzu gehören u.a. der Demenz-Test, Minimal-Mental-Test oder die Hachinski-Ischämie-Skala. Sie dient der klinischen Unterscheidung zwischen vaskulärer und degenerativer Demenz und beinhaltet nachfolgende Parameter.
→ Differenzialdiagnose: Von der vaskulären Demenz müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden; hierzu zählen:
→ I: Weitere demenzielle Syndrome wie die:
→ 1) Alzheimer-Demenz,
→ 2) Frontotemporale Demenz,
→ 3) Lewy-Body-Demenz,
→ 4) Demenz bei der Parkinson-Krankheit.
→ 5) Normaldruckhydrozephalus.
→ II: Pseudodemenz bei Depression,
→ III: Der manchmal auftretende Wahn lässt evtl. an eine Erkrankung aus dem schizophrenen Formenkreis (z.B. Schizophrenie) denken.
→ Therapie: Die vaskuläre Demenz kann durch frühzeitige Behandlung der Grunderkrankung bzw. der Risikofaktoren verhindert werden.
→ I: Behandlung der Risikofaktoren: Die Reduktion bzw. Beseitigung der Risikofaktoren (für die Entwicklung eines Schlaganfalls) ist eine präventive Maßnahme und beinhaltet u.a. die frühzeitige Behandlung einer arteriellen Hypertonie und eines bestehenden Vorhofflimmerns durch Antihypertensiva bzw. Antikoagulanzien (z.B. ASS, Macumar).
→ Klinisch-relevant: Der arterielle Blutdruck darf nicht zu schnell gesenkt werden, um keine zerebrale Minderperfusion auszulösen.
Auch eine gesunde Lebensweise (Ernährung, Bewegung etc.) dient der Reduktion von Risikofaktoren.
→ II: Therapie kognitiver Symptome: Zur Beeinflussung des zellulären Sauerstoff und Glukosestoffwechsels haben sich Nootropika wie die Acetylcholinesterase-Hemmer (z.B. Rivastigmin 3-6mg/d) oder die Glutamat-Modulatoren (z.B. Memantin 10-20mg/d) etabliert.
→ III: Sekundäre Krankheitssymptome: Wie Unruhe, Depression, Angst aber auch wahnhafte Symptome sollten mit schwachpotenten, dämpfenden Antipsychotika behandelt werden. Wahnhafte Symptome sind aufgrund des veränderten zerebralen Stoffwechsels und der weiteren zumeist bestehenden Komorbiditäten nur schwer zu therapieren. Von den atypische Neuroleptika wie z.B. Risperidon oder Olanzapin ist aufgrund der erhöhten Mortalität abzuraten, vielmehr kann die Applikation eines klassischen Neuroleptikums wie z.B. Haloperidol in einer sehr niedrigen Dosis (0,5mg/d) versucht werden. Alternativ ist die Gabe von Clozapin (12,5-75mg/d) oder Quetiapin (25-100mg/d) zu erwägen.
→ Klinisch-relevant: Die Benzodiazepine sind wegen der möglichen paradoxen Reaktion relativ kontraindiziert.
→ IV: Weitere Interventionen: Supportive Behandlungsmaßnahmen sind bei der vaskulären Demenz u.a.:
→ 1) Kognitives Training mit Wahrnehmungs-, Konzentrations- und Gedächtnisübungen.
→ 2) Bewegungsübungen und Sport
→ 3) Aufrechterhaltung und Förderung von Hobbys wie Lesen, Radiohören, etc. und nicht zuletzt die
→ 4) Beratung von Bezugspersonen.
→ Prognose: Die vaskuläre Demenz weist zumeist einen wechselhaft progredienten Verlauf auf und ist schwer vorhersehbar. Erfolgt eine frühzeitige und adäquate Therapie der Risikofaktoren wie arterielle Hypertonie, Herzrhythmusstörungen, Diabetes mellitus etc. ist die Prognose der zerebrovaskulären Demenz insgesamt günstiger als bei den primär-degenerativen Demenzen (Alzheimer-Typ).