→ Definition: Bei der Alzheimer Demenz handelt es sich um eine kognitive Leistungsstörung aufgrund einer neurofibrillären Degeneration der Nervenzellen durch Ablagerung von extrazellulären kortikalen Plaques.
→ Klassifikation: Diese erfolgt nach der Altersmanifestation:
→ I: Alzheimer-Demenz mit frühen Beginn vor dem 65. Lj. (= präsenil).
→ II: Alzheimer Demenz mit spätem Beginn nach dem 65. Lj. (= senil).
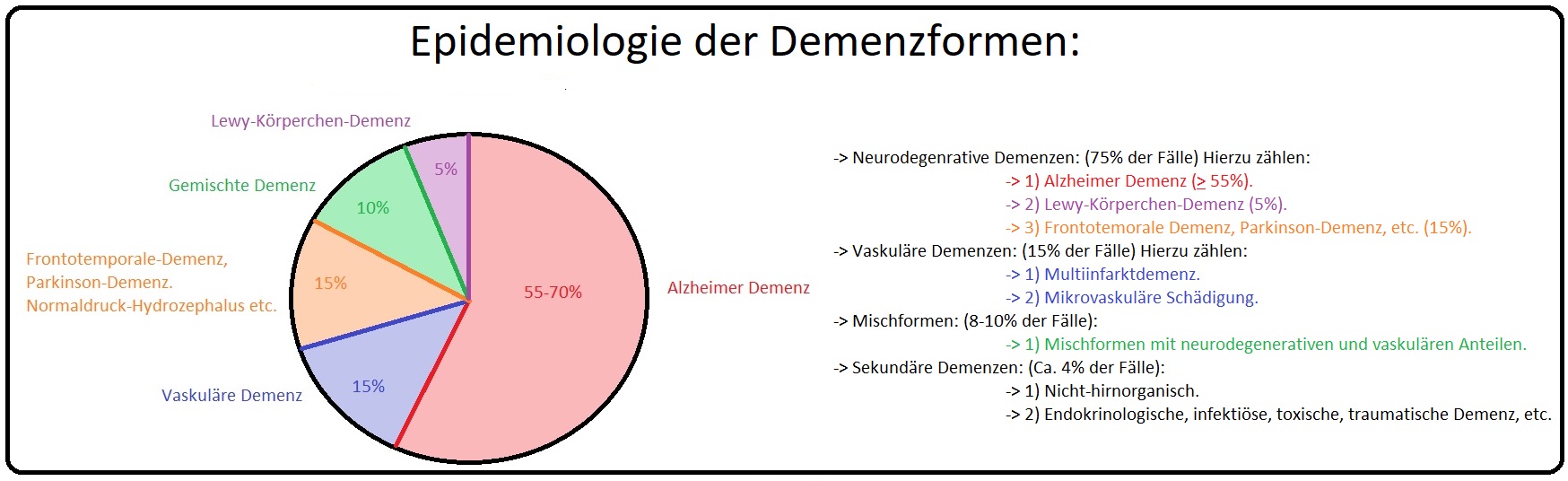
→ Epidemiologie: Derzeit gibt es in Deutschland 1 Million diagnostizierte Demenzerkrankte, bei denen in 70% der Fälle eine Alzheimer-Erkrankung vorliegt. Mit einer Prävalenz von 5% ist es die häufigste Ursache eines kognitiven Defizites bei Patienten > 65. Lebensjahr.
→ Ätiologie: Hierbei werden 2 Formen unterschieden:
→ I: Sporadisch auftretende Form: Ursache nicht bekannt, mit 95% die häufigste Form (Zwillingsstudien belegen jedoch eine genetische Komponente).
→ II: Familiär auftretende Form: Hierbei handelt es sich um einen autosomal-dominanten Erbgang mit Mutationen im APP-Gen (= Amyloid-(Vorläufer)-Präkusor-Protein), bzw. in den Presinilin-Genen PS-1/PS-2 auf den Chromosomen 1,14 und 21; es besteht eine vermehrte Häufigkeit bei Verwandten 1. Grades (findet man in 3% der Fälle).
→ Risikofaktoren: Die eine Alzheimer-Demenz begünstigen:
→ I: Das Alter: Ist ein bedeutender Aspekt. Hierbei liegt das Risiko bei der Altersklasse zwischen 30-59 Jahren bei 0,02%, zwischen 60-69 Jahren bei 0,3%, zwischen 70-79 Jahren bei 3,2% und bei 80.-90.-Jährigen schon bei 10,8%.
→ II: Neurologische Erkrankungen: Bei Verwandten 1. Grades mit demenziellen Syndrom ist das Risiko erhöht. Eine weitere Ursachen ist ein Schädel-Hirn-Trauma in der Vorgeschichte.
→ III: Genetische Aspekte: Das Tragen des Apolipoprotein-E4-Allels (APO-E4) erhöht das Risiko einer Demenz. Bei Heterozygoten um das 3-fache, bei Homozygoten um das 10-fache.
→ IV: Weitere Risikofaktoren: Sind arterielle Hypertonie, Hypercholesterinämie, Diabetes mellitus, Adipositas, körperliche Inaktivität, aber auch geringe Schuldbildung und Intelligenz.
→ V: Protektive Faktoren: Hierzu gehören die rheumatoide Arthritis, die jahrelange Einnahme von NSAR, Östrogen und Statinen.
→ Pathogenese: Die Pathologie der Alzheimer Demenz wird durch intra-/extrazelluläre Ablagerungen (Plaques) bzw. Veränderungen hervorgerufen; Sie bstehen aus:
→ I: Amyloid-ß-Peptid (= extrazelluläre amyloide Plaques) sowie
→ II: Intrazelluläre Neurofibirillenveränderungen, sogenannte Tangles, die sich aus hyperphosphorylierten Tau-Proteinen zusammensetzen.
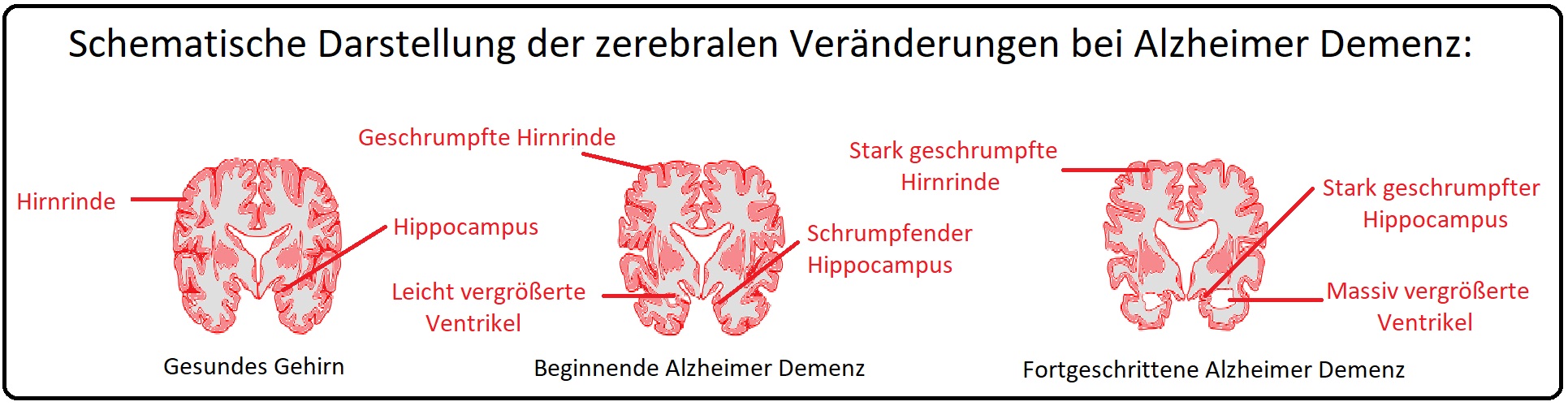
→ Klinisch-relevant: Es kommt gerade im Bereich des Hippocampus, des basalen Vorderhirns und im Bereich des Temporallappens zur Degeneration mit einer typischen Symptomkonstellation:
→ A) Gedächtnisstörungen,
→ B) Visuelle-räumliche Störungen und
→ C) Benennungsstörungen.
→ Biochemie: Bei der Spaltung des Amyloid-Vorläuferproteins unterschiedet man 2 Wege:
→ I: Nicht-amyloidogener Weg: Hierbei wird das APP durch die Alpha-Sekretase innerhalb des Amyloid-ß-Peptids gespalten. Es entsteht ein Produkt namens C83. Dieses wird durch die y-Sekretase weiter gespalten, wobei kein ß-Amyloid-Peptid entsteht. Vielmehr entsteht ein lösliches Proteinfragment APPs-Alpha, welches wachstumsfördernd und protektiv auf die Nervenzellen wirkt.
→ II: Amyloidogene Weg: APP wird durch die ß-Sekretase gespalten. Es entsteht C99, welches wiederum durch den y-Sekreatase-Komplex gespalten wird. Es entstehen die ß-Amyloid-Peptide. Diese bilden toxische Oligomere, die sich in Form von Plaques zusammenlagern.
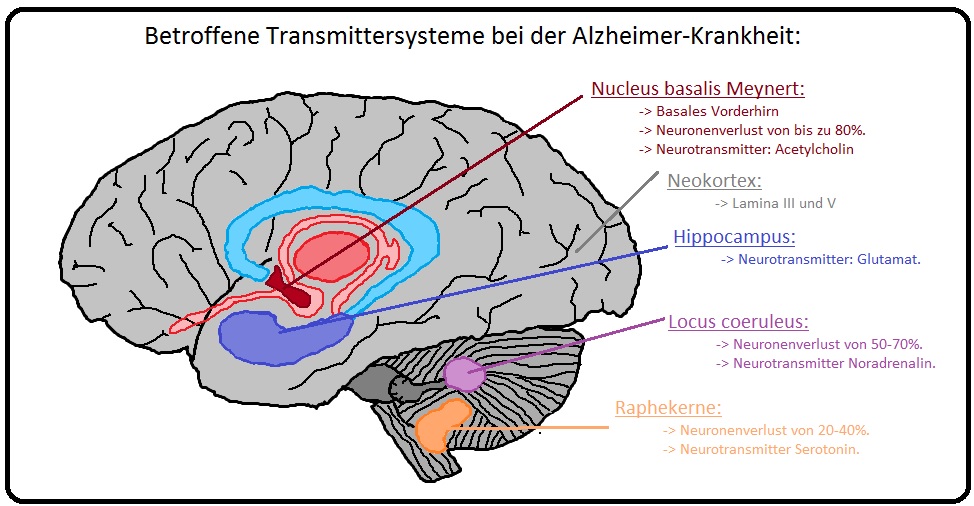
→ Klinisch relevant: Betroffene Transmittersysteme bei der Alzheimer Demenz sind insbesondere:
→ A) Cholinerge Transmitter: Verminderung der Acetylcholintransferase und des Acetylcholins im Bereich des Nucleus balsalis Meynert und anderer Strukturen des balsalen Vorderhirns.
→ B) Folgen: Sind vor allem:
→ 1) Es kommt zu einem Neuronenverlust von bis zu 80%.
→ 2) Beeinträchtigung der Aufmerksamkeit und des Gedächtnisses.
→ 3) Das cholinerge Defizit im Gehirn korreliert mit dem Schweregrad der Demenz und dem Ausmaß der Ablagerung von Amyloidplaques.
→ C) Das cholinerge Defizit wird symptomatisch mittels Cholinesterase-Hemmern behandelt.
→ D) Weitere Transmittersysteme: Sind u.a.:
→ 1) Glutamattransmitter-Sytem: Verlust von Glutamatrezeptoren im Bereich der Neokortex und des Hippocampus. Auch die Reduktion von Glutamatrezeptoren korreliert mit dem Grad der Demenz.
→ 2) Noradrenalintransmitter-System: Gerade im Bereich des Locus coeruleus kann sich ein Neuronenverlust von 50-70% entwickeln.
→ 3) Serotonintransmitter-System: Betrifft die Raphekerne mit einem Neuronenverlust von 20-40%.
→ E) Aber auch inflammatorische Aspekte, vaskuläre Veränderungen spielen bei der Entstehung der Alzheimer Demenz eine wichtige Rolle.
→ Klinik:
→ I: Symptome im Frühstadium:
→ 1) Die Patienten oder Angehörige nehmen als 1. Symptom eine zunehmende Konzentrationsschwäche und Vergesslichkeit wahr (wird z.T. auf das höhere Alter zurückgeführt). Im weiteren Verlauf kommt es zur Abnahme der Gedächtnisleistung und höherer intellektueller Fähigkeiten mit Verminderung der Alltagsaktivität und sozialem Rückzug.
→ 2) Nicht selten wird das klinische Bild von einer Depression (im Alter spricht am von einer Involutionsdepression) begleitet, sodass die Diagnose erschwert wird.
→ II: Symptome im weiteren Verlauf: Hierbei stehen dann die kognitiven Defizite im Vordergrund mit:
→ 1) Beginnend mit Störungen des Kurzzeit-, später dann auch des Langzeitgedächtnisses.
→ 2) Denkstörungen mit Verlangsamung, zähem Gedankengang, Umständlichkeit, inhaltlicher Einengung, etc.
→ 3) Apraxie: Störungen in den willkürlich zielgerichteten Bewegungsabläufen.
→ 4) Semantische Aphasie mit Wortfindungsstörungen, Benennungsstörungen, aber auch abnehmendem Wortschatz, stockender Sprache, später auch Sprachverständnisstörungen.
→ 5) Agnosie: Nichterkennen von Gegenständen und Personen.
→ 6) Alexie (= Verlust der Lesefähigkeit), Agraphie und Akalkulie.
→ 7) Visuokonstruktion-Störungen: Unfähigkeit, komplexe Formen und Muster zu erkennen und sie zu reproduzieren sowie
→ 8) Störungen der räumlichen Orientierung.
→ III: Nicht kognitive Symptome: Zuspitzung von Eigentümlichkeiten (insbesondere Sparsamkeit und Geiz), Antriebslosigkeit, Interessenverlust, Depression, aber auch innere Unruhe und Aggressivität bis hin zu Wahnvorstellungen und Halluzinationen (vor allem optische). Weitere Aufälligkeiten sind u.a. zielloses Umherlaufen, Sortieren und Sammeln sowie Schlafstörungen mit z.T. vollständigem Verlust des Tag-Nacht-Rhythmus.
→ IV: Weitere Störungen:
→ 1) Neurologische Störungen: Mit Urin- und Stuhlinkontinenz.
→ 2) Verhaltensstörungen: Mit depressiver Verstimmung (affektiven Störungen), apathischem Rückzug, Persönlichkeitsveränderungen, innerer Unruhe, Störungen der Impulskontrolle, allgemeine Schlafstörungen insbesondere Störungen des Schlaf-Wach-Rhythmus, sowie Wahnvorstellungen und Halluzinationen.
→ 3) Internistische Begleiterscheinungen: Aufgrund der Bettlägerigkeit steigt insbesondere im fortgeschrittenem Stadium das Risiko für Muskelatrophie, Kontrakturen, Dekubitusulzerationen, aber auch Pneumonien, Thrombosen und Embolien (z.B. tiefe Beinvenenthrombose, Lungenembolie etc.).
→ 4) Neurologische Begleiterscheinungen: Meist erst im fortgeschrittenen Krankheitsverlauf sind Rigor, Gangstörungen, Pyramidenbahnzeichen, Myoklonien und epileptische Anfälle eruierbar.
→ Klassifikation: (der Alzheimer Demenz) Die Krankheit verläuft zumeist langsam und progredient, wobei alle kognitiven Fähigkeiten gleichermaßen betroffen sind.
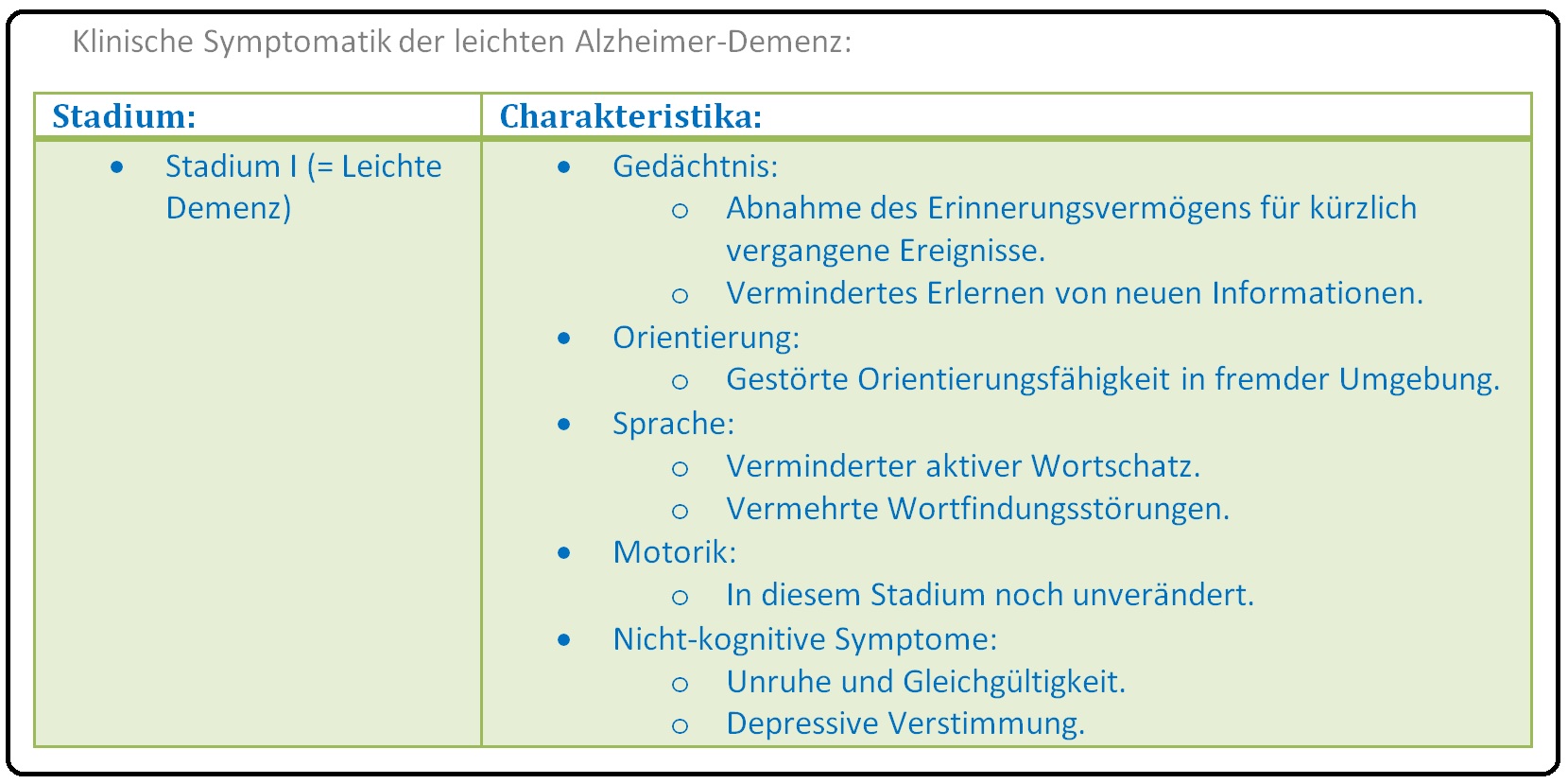
→ I: Stadium I: Leichte Alzheimer Erkrankung:
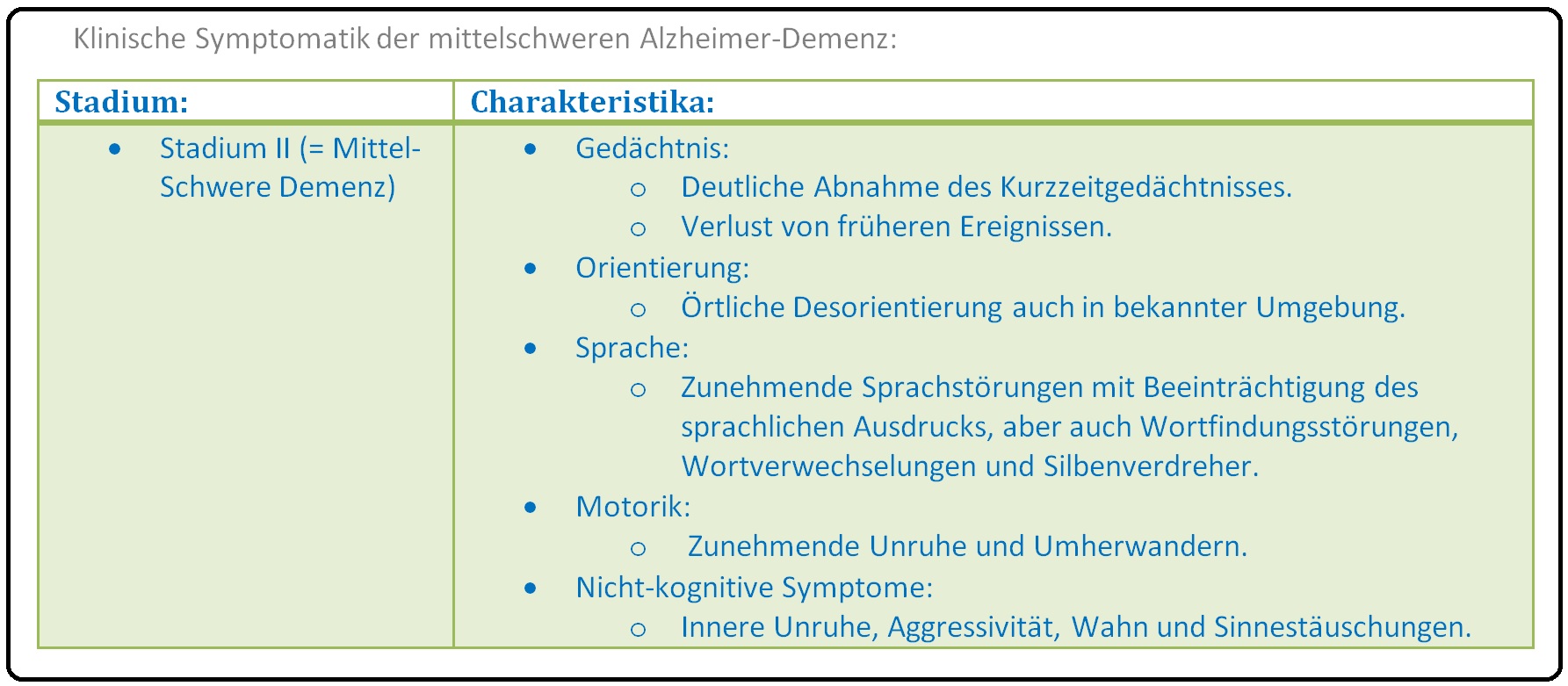
→ II: Stadium II: Mittelschwere Demenz-Krankheit:
→ III: Stadium III: Schwere Alzheimer-Krankheit:
→ Krankheitsverlauf: Die Verlaufsdauer nach Diagnosestellung der Alzheimer-Demenz beträgt 5-8 Jahre, wobei das Progressionstempo sehr unterschiedlich ist.
→ I: Frühes Stadium: MMST (Minimal-Mental-Status-Test) von 25-20 Punkten; es zeigt sich eine langsame Progression der Erkrankung.
→ II: Mittleres Stadium: MMST 20-10 Punkten; die Progression der Alzheimer-Demenz ist rapide.
→ III: Spätes Stadium: MMST < 10 Punkte; In diesem Stadium ist die Progression wieder langsam, jedoch besteht eine umfassende Pflegebedürftigkeit.
→ Diagnose: Die Alzheimer Demenz ist keine Erkrankung, die man mittels neuroradiologische oder laborchemischer Diagnostik identifiziert, vielmehr wird sie als Ausschlussdiagnose gestellt. Hierbei ist es wichtig, andere Demenzformen, gerade auch die reversiblen Demenzformen, aufgrund von somatischen Erkrankungen auszuschliessen.
→ I: Diagnostische Kriterien: Einer Demenz nach ICD-10:
→ 1) Symptomatik:
→ A) Schleichender Beginn mit langsamer Verschlechterung.
→ B) Fehlen klinischer Hinweise oder spezielle Untersuchungsbefunde, die auf eine andere Demenzform hinweisen.
→ C) Fehlen eines plötzlichen, apoplektischen Insultes oder anderer neurologischer Herdzeichen.
→ 2) Verlaufsform: Derzeit irreversibel.
→ II: Diagnosestellung: Durch die Forschungskriterien nach Dubois:
→ 1) Hauptkriterium: Störung des episodischen Gedächtnis (muss immer vorhanden sein).
→ 2) Nebenkriterien: Hierbei muss mindestens 1 zutreffen.
→ A) Mediotemorale Hirnatrophie durch CT oder MRT nachweisbar.
→ B) Temporoparietaler Hypometabolismus mittels PET nachweisbar.
→ C) Abnahme der ß-Amyloid-Peptid- und Zunahme der Tau-Protein-Konzentration bzw. Zunahme des Gesamt-Tau im Liquor.
→ D) Familiäre Alzheimer Mutation.
→ Klinisch-relevant: Wichtig bei der Diagnosestellung der Alzheimer Demenz ist die Eigen- und Fremdanamnese zum Ausschluss eventueller somatischer Grunderkrankungen oder potentiell-reversibler Demenzformen. Es erfolgt eine klinische Untersuchung zur Erhebung des psychiatrischen, neurologischen und internistischen Status.
→ III: Labor: Hierfür sind noch keine eindeutigen Laborparameter bekannt. Bestimmt werden vor allem:
→ 1) Tau-Protein im Liquor.
→ 2) ß-Amyloid-Peptid (im Frühstadium der Demenz kommt es zu einem Anstieg im fortgeschrittenen Stadium zu einem Abfall des ß-Amyloid-Peptids). Zur Diagnosestellung kann es hinzugezogen werden.
→ 3) Weitere Laboruntersuchungen:
→ A) Blutbild, Blutsenkung, CRP, Elektrolyte einschließlich Ca2+, Blutzucker, Nierenretentionswerte und der Leberwerte.
→ B) TSH basal sowie T3/4;
→ C) Vitamin B12 und Folsäure.
→ D) Coeruloplasmin und Kupfer (zum Ausschluss eines Morbus Wilsons).
→ E) ANA, ANCA, Phospholipid-Antikörper.
→ F) Lues und HIV Serologie
→ IV: Bildgebung: Dient auch nicht der eindeutigen Diagnosestellung, kann jedoch eine Alzheimer Demenz bestätigen.
→ 1) cCT/cMRT: Radiologische Zeichen sind u.a. eine Atrophie des Hippocampus, eine Verbreiterung der Liquorräume (temporoparietal > frontal > occipital). Zudem werden weitere Ursachen wie Normaldruck-Hydrozephalus, Tumoren oder ein subdurales Hämatom ausgeschlossen.
→ 2) PET: Kann die Diagnose Alzheimer Demenz nicht eindeutig gestellt werden, kann ein Positronenemissions-Tomographie mittels 18F-Desoxyglycose hinzugezogen werden. Typischerweise zeigt sich ein Hypometabolismus von Glucose im temporo-parietalen Bereich und frontalen Assoziationsarealen der zerebralen Kortex.
→ V: Zusätzliche Untersuchungen: sind EKG, Herz-Echo und EEG.
→ Differenzialdiagnose: Abgrenzung zu weiteren reversiblen Demenzen, sowie zur vaskulären Demenz.
→ I: Vaskuläre Demenz: Meist bekannte Vorerkrankungen wie Hypercholesterinämie, Adipositas, Diabetes mellitus. Häufig ischämischer Insult in der Vorgeschichte bzw. nachweisbare Läsionen. Klinisch zeigt sich meist ein stufenweiser bzw. durch einen ischämischen Insult hervorgerufener Beginn.
→ II: Des Weiteren müssen auch die anderen demenziellen Syndrome wie:
→ 1) Frontotemporale Demenz,
→ 2) Demenz beim Morbus Parkinson,
→ 3) Lewy-Body-Demenz etc. ausgeschlossen werden.
→ III: Normaldruckhydrozephalus.
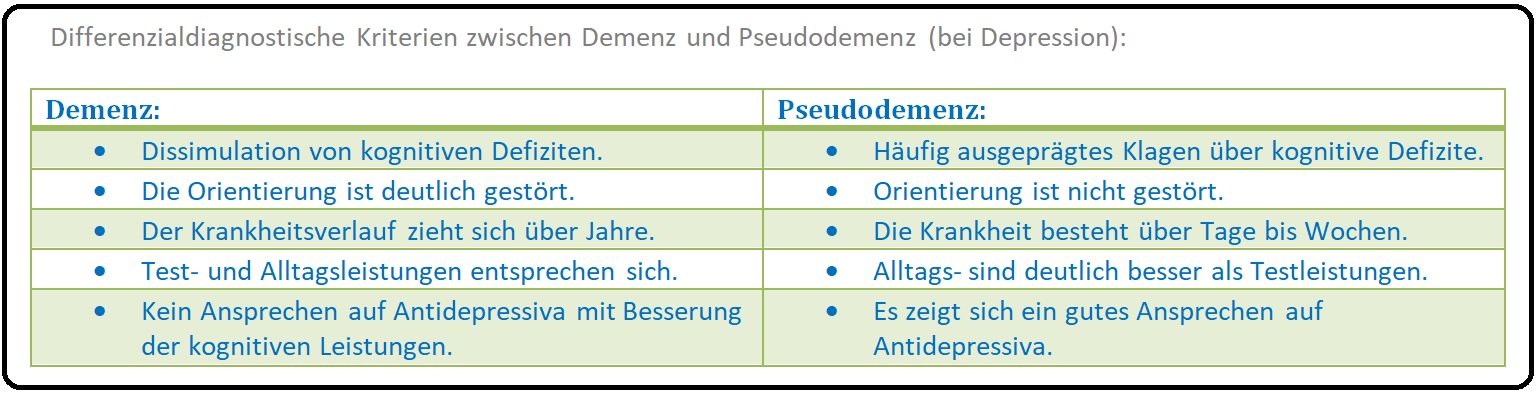
→ IV: Pseudodemenz: (bei Depression) Charakteristisch für das klinische Bild der Alzheimer Krankheit ist u.a., dass der Patient nicht über seine Vergesslichkeit klagt, er den Nachfragen über die kognitive Defizite ausweicht, körperlich nicht krank ist und nicht aus eigenem Antrieb zum Arzt kommt. Für die Differenzialdiagnose, "Demenz-Pseudodemenz" existieren wichtige psychologische Testverfahren wie die Geriatrische Depressions-Skala (GDS) und der Test zur Früherkennung der Demenz mit Depressionsabgrenzung (TFDD).
→ Therapie: Ziel der Therapie ist es, die Erkrankung auf dem Niveau zur Zeit des Therapiebeginns zu halten bzw. eine Progression zu verhindern/verlangsamen. Hierbei ist nicht nur die Verbesserung der kognitiven Leistung zu beachten, sondern auch die Veränderung in der Alltagsaktivität, das klinische Gesamtbild, sowie die Veränderungen des Verhaltens. Besteht eine gute medikamentöse Verträglichkeit sollte diese mindestens für 6 Monate durchgeführt werden und bei klinischer Besserung in eine Langzeittherapie überführt werden. Für die Behandlung der Alzheimer Demenz existieren wichtige Interventionen, zu denen u.a. anchfolgende gehören:
→ I: Medikamentöse Therapie: (Abb.: Dosierungsempfehlungen der Antidementiva bei Morbus Alzheimer) Es sind nur wenige Medikamente (= Antidementiva) vorhanden, die bei ca. 20% der Patienten zu einer Stabilisierung der Symptome für ca. 6-12 Monate, bei gleichzeitigem Fortschreiten des neuropathologischen Befundes, führen. Die früher eingesetzten Nootropika weisen keine Symptomverbesserung auf, sodass sie heute nicht mehr substituiert werden. Einsetzbare Medikamente zur Verbesserung der Demenz-Symptomatik sind heute die:
→ 1) Acetylcholinesterasehemmer: Hierzu gehören Donezepil, Rivastagmin und Galantamin. Sie werden bei leichter bis mittelschwerer Demenz appliziert (Acetylcholinesterasehemmer).
→ 2) Glutamat-Modulatoren: Wie Memantin. Es wird bei mittelschwerer bis schwerer Demenz verabreicht (Glutamat-Modulatoren).
→ II: Weitere Therapiemöglichkeiten: der Demenz-assoziierten Verhaltensstörungen: Mehr als 70% der Patienten weisen im Verlauf der Demenzerkrankung Verhaltensstörungen auf. Hierzu gehören depressive Verstimmung, Angst, Agitiertheit, Aggressionen, Desorientierung, Verwirrung und Wahn.
→ 1) Depression: Bis zu 30% der Patienten sind depressiv. Hierbei können Antidepressiva mit/ohne Kombination mit Antidementiva verabreicht werden. Die trizyklischen AD sollten, aufgrund ihrer anticholinergen Nebenwirkungen (damit haben sie auch einen negativen Einfluss auf die verschiedenen Kognitionen) nicht verabreicht werden, sondern vielmehr die SSRI wie Citalopram oder Sertarlin.
→ 2) Psychotische Symptome: Der Einsatz von Antipsychotika ist bei Wahnvorstellungen wie Eifersuchts- oder Beeinträchtigungswahn, bei Erregungszuständen mit Eigen- oder Fremdverletzung, Desorientierung, Verwirrtheit, Angstzuständen und Schlafstörungen indiziert.
→ A) Hochpotente Antipsychotika: (z.B: Haloperidol) mit einer Initialdosis von 0,5-1mg und einer Höchstdosis von 2-3 mg/d; jedoch aufgrund der extrapyramidalen NW bei älteren Patienten problematisch (klassische Antipsychotika).
→ B) Hochpotente atypische Antipsychotika: Bei schweren, psychotischen Symptomen hat sich gerade Risperidon 0,5-1 mg oder alternativ Aripipralzol (Abilify) etabliert (atypische Antipsychotika).
→ 3) Bei Unruhe- oder Angstzuständen: Sind niederpotente Anticholinergika, mit geringer anticholinerger Wirkung, wie Melperon (25-100mg/d) oder Pipamperon (3x 20-40mg/d) zu verabreichen.
→ Klinisch-relevant: Benzodiazepine sind aufgrund der Beeinträchtigung des Gedächtnisses, ihrer paradoxen Wirkung und der Gefahr der Entwicklung eines Delirs mit Vorsicht einzusetzten.
→ 4) Schlafstörungen: Hierbei können Mirtazapin (7,5-15 mg/d) oder nicht-Benzodiazepin-Hypnotika wie Zolpidem (5-10mg/d) gegeben werden.
→ III: Nicht-medikamentöse Therapie: Hierbei ist es wichtig, den Patienten eine Tagesstruktur aufzuweisen, bei der sie ausreichend mentale und körperliche Aktivität erlangen; dies kann in Tagesstätten erfolgen, gleichzeitig werden Angehörige entlastet. Eine kognitive Therapie hat sich nicht als protektiv erwiesen. Des Weiteren sollten Angehörigen eine ausreichende Psychoedukation, sowie Selbsthilfegruppen angeboten werden.
→ IV: Experimentelle Therapie:
→ 1) Impfung mit ß-Amyloid zur Stimulation der Bildung von Antikörpern, die die Fibrillenaggregation hemmen und konsekutiv die Elimination von toxischen Spaltprodukten steigern.
→ 2) Sekretase-Hemmern: Substitution von Medikamente, die die ß/ySekretase hemmen (diese bildet das toxische ß-Amyloid).
→ 3) Sekretase-Stimulatoren: Stimulieren die Alpha-Sekretase, zur Bildung von protektiven APP-Fragment.