→ Definition: Bei der chronischen Pankreatitis handelt es sich um eine irreversible, chronisch-progrediente, fibrosierende Entzündung der Bauchspeicheldrüse, die primär in eine exokrine, später dann auch in eine endokrine Organinsuffizienz führt.
→ Klassifikation: Die chronische Pankreatitis wird nach der Marseille-Klassifikation (Morphologie) unterteilt in:
→ I: Chronische Pankreatitis mit fokaler Nekrose,
→ II: Chronische Pankreatitis mit segmentaler oder diffuser Fibrose;
→ III: Chronische Pankreatitis mit Kalzifikation.
→ Klinisch-relevant: Eine morphologische Sonderform nimmt die chronisch-obstruktive Pankreatitis ein, die aufgrund einer Obstruktion des Pankreasganges (z.B. Narben, Tumoren) mit konsekutiver proximaler Dilatation durch eine Parenchymatrophie und diffuse Fibrosierung gekennzeichnet ist. Steine bestehen charakteristischerweise nicht.
→ Epidemiologie:
→ I: Die Inzidenz liegt in Mitteleuropa bei 8/100000/Jahr und es ist überwiegend das männliche Geschlecht betroffen.
→ II: Der Manifestationsgipfel liegt zwischen dem 30.-50. Lebensjahr.
→ Ätiologie:
→ I: Die häufigste Ursache mit 70-80% der Fälle stellt der Alkoholabusus (Alkoholabhängigkeit) dar.
→ II: In 15% idiopathisch,
→ III: Seltene Ursachen: Sind u.a.:
→ 1) Hereditär: Aufgrund einer Mutation in des Exonen 2 und 3 des kationischen Trypsinogen Gens (= PRSS1) oder des sekretorischen pankreatischen Trypsininhibitor Kazal Typ 1 Gens (= SPINK1), sowie infolge einer Mutation des CFTR-Gens (zystische Fibrose) bei Mukoviszidose.
→ 2) Medikamentös-toxisch: NSAR, Beta-Blocker, ACE-Hemmer, Diuretika, Sulfalazin, Mesalazin, Carbamazepin, Valproat etc.
→ 3) Weitere Erkrankungen: Gallenwegserkrankungen, primärer Hyperparathyreoidismus, metabolisch bei Hypertriglyceridämie, anatomische Variation des Pankreas wie der Pancreas divisum, Autoimmunpankreatitis, etc.
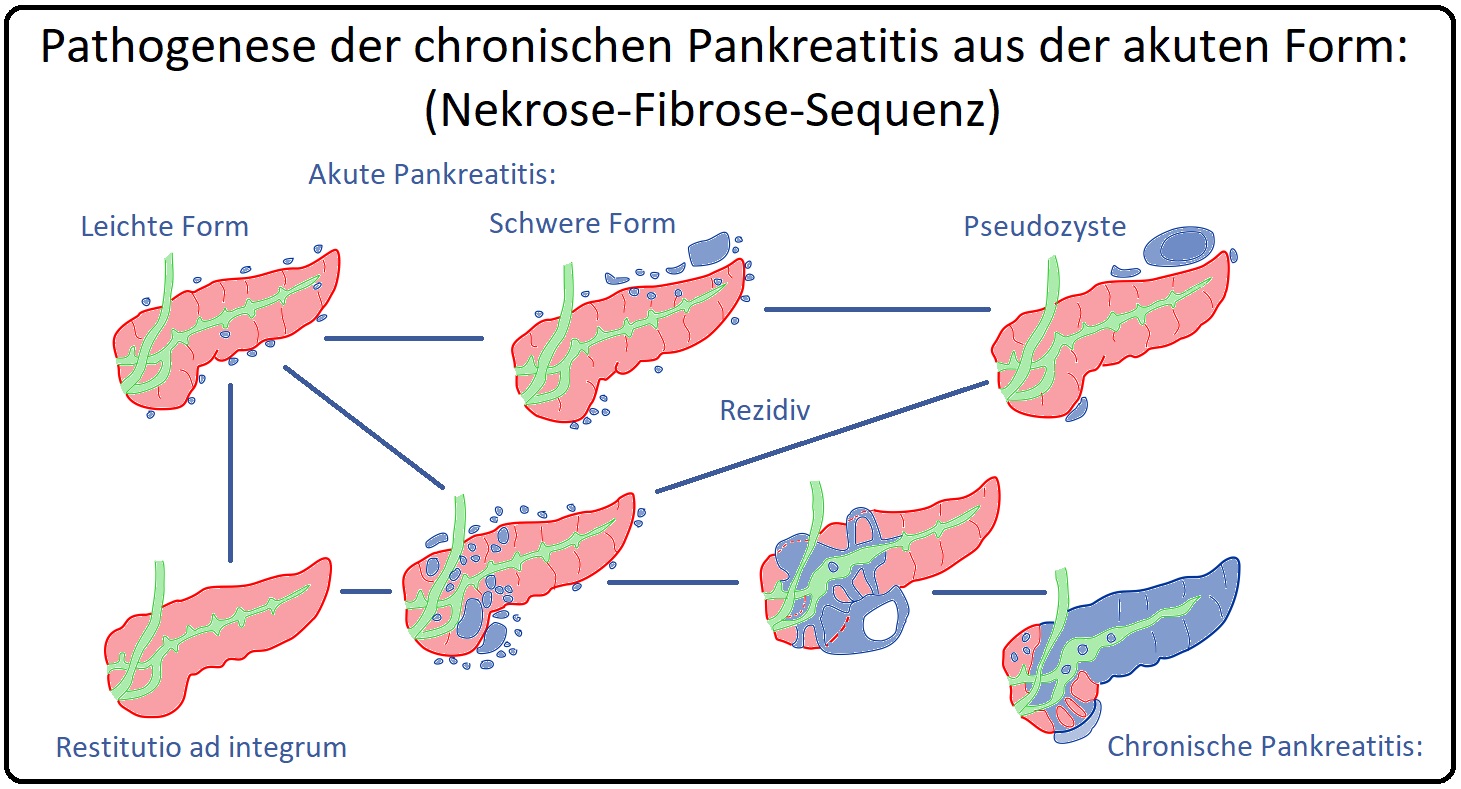
→ Pathogenese: Die Pathogenese der chronischen Pankreatitis verläuft grob in 2 Schritten:
→ I: Initialphase: In dieser Phase kommt es zur Aktivierung des Trypsinogens in Trypsin. Triggermechanismen können u.a.
→ 1) Autoaktivierung,
→ 2) Aktivierung durch das lysosomale Enzym Cathepsin B,
→ 3) Fehlregulation des intrazellulären Transportes, etc. sein.
Folge ist eine gesteigerte Trypsinaktivität durch entweder eine erleichterte Aktivierung von Trypsinogen oder durch eine erhöhte Stabilität des aktiven Moleküls. Trypsin wiederum induziert einen intrazellulären Stressor, der zu eine inflammatorischen Reaktion durch Entzündungszellen führt. Es kommt frühzeitig zu einer Nekrose des intra- und extrapankreatischen Fettgewebes mit konsekutiver Aktivierung von Sternzellen (= stellate cells), die die Bildung von Bindegewebe bedingen.
→ II: Chronifizierungsphase: Der erste Schritt in der Entwicklung einer chronischen Pankreatitis besteht möglicherweise darin, dass das gebildete Bindegewebe nicht mehr abgebaut werden kann, im Sinne der Nekrose-Fibrose-Sequenz; jedoch sind bis heute die einzelnen Pathomechanismen nicht genau bekannt.
→ Klinik: Charakteristikum der chronische Pankreatitis ist der stadienhafte schubförmige klinische Krankheitsverlauf:
→ I: Asymptomatisches Stadium, welches über mehrere Jahre anhält.
→ II: Stadium der rezidivierenden Entzündungsschübe. Kardinalssymptome sind wiederkehrende, über Stunden bis Tage anhaltende, nicht-kolikartige Schmerzen, die in den Rücken oder gürtelförmig ausstrahlen und insbesondere postprandial verstärkt sind. Weitere Symptome sind Völlegefühl, Übelkeit, Erbrechen und evtl. wiederholter Ikterus. Im Spätstadium sistieren die Schmerzen häufig.
→ III: Stadium der Insuffizienz:
→ 1) Exokrine Insuffizienz mit kinischen Zeichen eines Maldigestionssyndrom wie Diarrhoe, Steatorrhoe, Gewichtsverlust (meist erst bei einer Pankreasrestfunktion von 10%), etc.;
→ 2) Endokrine Insuffizienz mit Diabetes mellitus.
→ Komplikationen: Rezidivierende Pankreasschübe mit konsekutiven Parenchymnekrosen und anschließender Fibrosierung führen zu Gangveränderungen wie Gangstenosen und weiteren charakteristischen Komplikationen:
→ I: Pankreaspseudozysten-, intraabdominelle Abszess- und Fistelbildungen,
→ II: Milzvenen- (Splenektomie) und Pfortaderthrombose mit der Gefahr der portalen Hypertension und konsekutiver Varizenblutungen.
→ III: Entstehung von intraduktalen Konkrementen,
→ IV: Duodenalstenose,
→ V: Spätkomplikation ist die mögliche Entwicklung eines Pankreaskarzinoms.
→ Diagnose:
→ I: Labor:
→ 1) Akuter Schub mit deutlicher Erhöhung der Amylase und Lipase (siehe akute Pankreatitis).
→ 2) Nachweis einer exokrinen Pankreasinsuffizienz durch Bestimmung der Elastase 1 im Stuhl. Elastase 1 wird während der Darmpassage nicht gespalten, sodass die im Stuhl bestimmte Konzentration, der in das Darmlumen abgegebenen Menge entspricht. Physiologische Werte liegen > 200µg/g Stuhl; Werte < 100µg/g Stuhl sind beweisend für eine chronische Pankreatitis.
→ 3) Bestimmung des Stuhlfettgehalts bei Steatorrhoe. Die Werte liegen > 7g/d.
→ 4) Vitaminmangelerscheinungen durch Verlust der fettlöslichen Vitamine E, D, A und K.
→ 5) Indirekter Nachweis der exokrinen Pankreasinsuffizienz mittels Sekretin-Pankreozymintest: Nach i.v. Gabe von Sekretin Bestimmung der Natriumbikarbonatkonzentration im Duodenum mittels Sonde; anschließende Gabe von Pankreozymin i.v. mit Bestimmung der Pankreasenzyme z.B: Amylase, Lipase, Trypsinkonzentrationmenge.
→ 6) Oraler-Glucosetoleranz-Test und Kontrolle des BZ-Tagesprofils.
→ II: Bildgebende Verfahren:
→ 1) Sonographie: Im akuten Stadium ist der Pankreas deutlich vergrößert und ödematös geschwollen. Ansonsten zeigen sich Kaliberschwankungen mit z.T. dilatierten Gangabschnitten (> 3mm), Konturunregelmäßigkeiten und Inhomogenität infolge diffuser Fibrosierung; im Spätstadium ist der Pankreas zumeist atrophisch geschrumpft.
→ 2) Röntgen-Pankreas: Mit evtl. Nachweis von Kalkeinlagerungen, insbesondere bei der alkoholinduzierten chronischen Pankreatitis.
→ 3) ERCP/MRCP: Mit Darstellung von kurzstreckigen perlenschnurartigen Gangerweiterungen und -stenosen sowie Konkrementen.
→ III: Ösophagogastroduodenoskopie: Zum Ausschluss von anderen Erkrankungen wie Ulkus ventrikuli/ duodeni, Magenkarzinom etc.
→ Differenzialdiagnose: Von der chronische Pankreatitis müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Magenulkus, Magenkarzinom (bzw. Magenfrühkarzinom), MALT-Lymphom und gastrointestinaler Stromatumor, etc.
→ II: Rezidivierende akute Pankreatitis.
→ III: Pankreaskarzinom, aber auch Stenosen der Papilla Vateri (Papillentumoren).
→ IV: Cholelithiasis und
→ V: Angina abominalis.
→ Therapie:
→ I: Konservative Therapie:
→ 1) Ausschaltung der toxischen Noxen, Alkoholabstinenz.
→ 2) Spezielle Diät: Hierzu zählen insbesondere die Einnahme von vielen kleinen (5-7) hochkalorischen Mahlzeiten sowie eine fettarme Kost mit Umstellung auf mittelkettige Fettsäuren bei Steatorrhoe.
→ 3) Medikamentöse Therapie: Sind u.a. die Pankreasenzymsubstitution (magensäureresistent), so auch 25000-50000IE Lipase zu den großen Mahlzeiten, die Parenterale Applikation der fettlöslichen Vitamine, die Injektion von kleinen Dosen Insulin bei bestehendem Diabetes mellitus (ansonsten besteht eine erhöhte Gefahr der Hypoglykämie) und nicht zuletzt die Analgesie nach Stufenplan bei Persistenz von Schmerzen.
→ II: Interventionelle Therapie: Bei Nachweis von Steinen endoskopische Papillotomie mit nachfolgender Steinextraktion. Weitere Therapieoptionen sind u.a.:
→ 1) Extrakorporale Stoßwellentripsie und Lasertripsie,
→ 2) Ballondilatation mit anschließender Einlage einer Kunststoffendoprothese (= Stentimplantation).
→ Klinisch-relevant: Die Stentimplantation birgt viele Gefahren, wie Auslösen eine akuten Pankreatitis, Blutungen, Stentokklusion und Stentmigration, sodass ein regelmäßiger Stentwechsel in einem Zeitintervall von 8 Wochen obligat ist.
→ III: Operative Therapie: Siehe operative Therapie des Pankreas.
→ Prognose:
→ I: Die chronische Pankreatitis verläuft zumeist progredient mit Ausbildung einer globalen Pankreasinsuffizienz.
→ II: Der Krankheitsverlauf und die Letalität werden insbesondere durch den bestehenden bzw. fehlenden Alkoholkonsum bestimmt.
→ III: 30-70% der Patienten mit chronischer Pankreatitis sterben innerhalb der nächsten 10 Jahre nach Diagnosestellung.