→ Definition:
→ I: Die Agoraphobie ist definiert als Angst vor öffentlichen, menschenüberfüllen Plätzen, räumlich begrenzten Orten und Situationen, bei denen eine eingeschränkte Möglichkeit zur Flucht besteht z.B. weite Plätze, Menschenansammlungen, aber auch Kaufhäuser, Theater, etc.
→ II: Charakteristisch für die Erkrankung ist das klassische Vermeidungsverhalten, sodass die Betroffenen die angstauslösende Situation entweder fluchtartig verlassen oder erst gar nicht besuchen.
→ Epidemiologie:
→ I: Die Agoraphobie zählt zu den Angst- und Panikstörung und tritt meist in der frühen Adoleszenz (zwischen dem 20.-30. Lebensjahr) auf.
→ II: Die Lebensprävalenz liegt bei 5-7%, wobei Frauen deutlich häufiger als Männer betroffen sind (F : M = 4 : 1).
→ Klinisch-relevant: Bei der Agoraphobie manifestiert sich nicht nur die Angst vor weiten Plätzen, sondern vielmehr bezieht sie sich auf alle Situationen, die außerhalb der gewohnten Umgebung bestehen. Hierzu gehören:
→ A) Menschenmengen in Bussen, Kaufhäusern, der U-Bahn oder im Fahrstuhl,
→ B) Reisen und unterschiedliche Aufenthalte, weit von zu Hause entfernt.
→ Klassifikation: Der Agoraphobie anhand des Fehlens oder Vorliegens einer Panikstörung:
→ I: Agoraphobie ohne Panikstörung: Hierbei bestehen Angst und panikartige Symptome, jedoch keine unerwarteten Panikattacken.
→ II: Agoraphobie mit Panikstörungen: Zusätzlich treten unerwartete Panikattacken auf.
→ Klinik:
→ I: Leitsymptom ist die übergroße Furcht vor Situationen wie Menschenmengen, öffentlichen Plätzen, menschenüberfüllten räumlich-begrenzten Orte (z.B. Kaufhäuser aber auch Busse und Bahnen) und deren Vermeidung.
→ II: Charakteristischerweise entwickeln die Betroffenen in den oben genannten Situationen zunächst meist Panikattacken, bevor sich ein agoraphobisches Vermeidungsverhalten einstellt. Es kann so ausgeprägt sein, dass die Betroffenen ans Haus oder eine Begleitperson gefesselt sind.
→ III: Im weiteren Krankheitsverlauf manifestiert sich soziale Isolation, Insuffizienzgefühl, Depressivität bzw. Depression, aber auch die Unfähigkeit, Alltagaufgaben zu erledigen.
→ IV: Vegetative Symptome: Sind Beklemmungsgefühl, Brustschmerz, Taubheitsgefühl, Mundtrockenheit, Schweißausbruch, feinschlägiger Tremor, Palpitationen, Tachykardie, Atembeschwerden und nicht zuletzt Übelkeit.
→ V: Psychische Symptome: Gefühl der Unsicherheit, Schwäche, Schwindel, Angst vor Kontrollverlust, Angst zu sterben, Gefühl der Derealisation (= Objekte sind unwirklich) und Depersonalisation.
→ VI: Nicht selten ist die Agoraphobie mit einer Panikstörung vergesellschaftet. Weilt z.B. ein Patient in einer angstauslösenden Situation und kann diese nicht schnell genug verlassen, entwickelt sich hierbei zumeist eine Panikattacke.
→ Klinisch-relevant: Ein klassisches Phänomen bei der Agoraphobie ist die antizipatorische Angst vor der Angst (= Phobophobie). Die Patienten beschreiben eine physische sowie psychische Anspannung bereits vor der Konfrontation, erwarten von vornherein eine Panikattacke und entwickeln ein Sicherheitsverhalten z.B. Mitführen eines Medikaments, Begleitung durch einen Angehörigen, Tragen einer Sonnenbrille sowie situatives Vermeidungsverhalten etc.
→ Komorbiditäten: Die Agoraphobie ist häufig mit weiteren psychische Störungen vergesellschaftet:
→ I: Suchterkrankungen und Substanzenmissbrauch,
→ II: Depression und
→ III: Weitere Angsterkrankungen wie die Panikattacken, generalisierte Angststörungen, soziale Phobien sowie sie spezifischen Phobien,
→ Diagnose:
→ I: Die Diagnose wird nach Ausschluss somatischer Erkrankungen klinisch gestellt.
→ II: Nach ICD-10 besteht eine Agoraphobie, wenn nachfolgende Kriterien zutreffen:
→ 1) Die Angst muss durch mindestens 2 der nachfolgenden Situationen ausgelöst werden:
→ A) In Menschenmengen,
→ B) Auf öffentlichen Plätzen,
→ C) Auf Reisen, die weit von zu Hause entfernt sind.
→ 2) Das Vermeiden der phobischen Situation ist oder war Leitsymptom.
→ 3) Die psychischen und physischen Symptome werden alleinig durch die Angst hervorgerufen und sind nicht Ursache eines Wahn- oder Zwangsgedankens.
→ III: Das DSM-IV geht davon aus, dass einer Agoraphobie Panikattacken vorausgehen und verwendet deshalb die Klassifikation Panikstörungen mit/ohne Agoraphobie (im Gegensatz zum ICD-10: Agoraphobie mit/ohne Panikattacken).
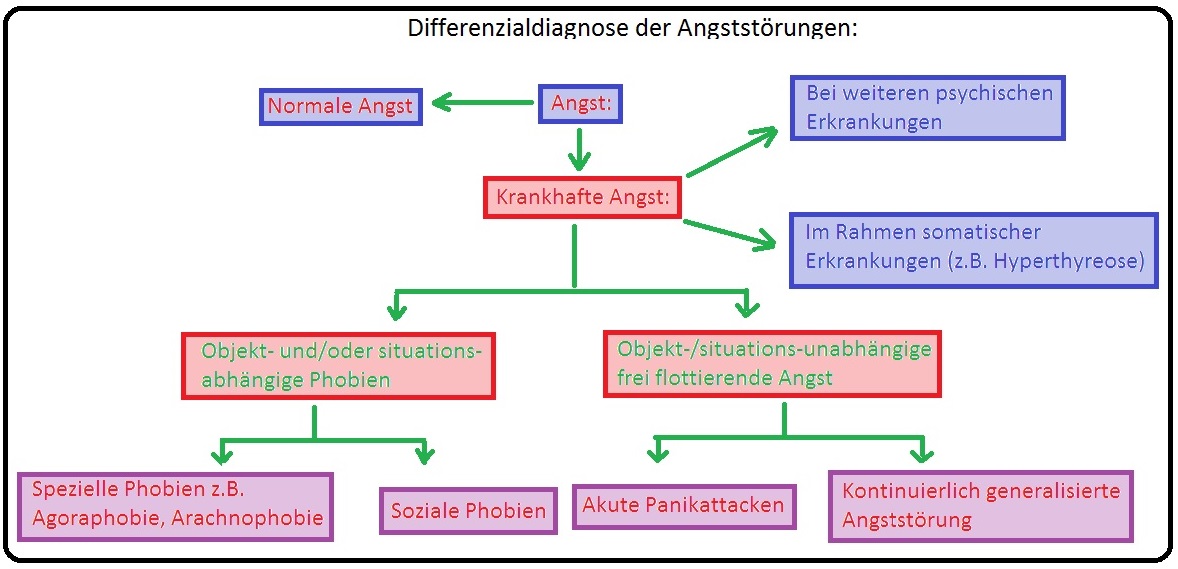
→ Differenzialdiagnose: Es bestehen verschiedene psychische und somatische Erkrankungen, die Angstsymptome auslösen:
→ I: Endokrine: Hyperthyreose z.B beim Morbus Basedow, Hypo-/Hyperparathyreoidismus, Phäochomozytom, Morbus Cushing etc.
→ II: Metabolisch: Hypokaliämie, Hypoglykämie (Diabetes mellitus)
→ III: Kardial: Herzinsuffizienz, Herzrhythmusstörungen, Mitralklappenprolaps,
Myokardinfarkt.
→ IV: Pulmonal: Asthmaanfall, COPD, Lungenembolie,
→ V: Zerebral: Epilepsie, demenzielle Erkrankungen (z.B. Alzheimer-Krankheit, Lewy-Body-Demenz, vaskuläre Demenz etc.), MS, Morbus Parkinson.
→ VI: Substanzen-abhängige Störungen:
→ 1) Alkoholabhängigkeit,
→ 2) Amphetamine,
→ 3) Halluzinogene,
→ 4) Opiate und
→ 5) Weitere Medikamente.
→ VII: Nichtorganische psychische Störungen: Hierzu zählen:
→ 1) Schizophrene Psychosen,
→ 2) Affektive Störungen, insbesondere die Depression.
→ 3) Persönlichkeitsstörungen,
→ 4) Anpassungsstörungen etc.
→ Therapie: Bei der Behandlung der phobischen Syndrome spielt die kognitive Verhaltenstherapie mit dem zentralen Element der Exposition eine besonders wichtige Rolle. Ein weiterer Aspekt ist die Modifikation dysfunktionaler Kognitionen.
→ I: Reizkonfronation/Expositionsverfahren:
→ 1) Voraussetzungen: Für die Therapie-Durchführung sind eine gute Patienten-Therapeuten-Beziehung durch Vertrauen, Empathie und Transparenz, die Psychoedukation mit ausführlicher Aufklärung über die Diagnose sowie die Darstellung verschiedener Behandlungsoptionen von großer Bedeutung.
→ 2) Erarbeitung eines Störungsmodell, das u.a. auch die aufrechterhaltenden Bedingungen der Störung (= Funktionalität) miteinbezieht.
→ 3) Ziel: Der Behandlung ist, das Phobie-typische Verhalten mittel-/langfristig durch erfolgreiche Strategien zu ersetzten.
→ 4) Durchführung: Hierbei haben sich vor allem folgende verhaltenstherapeutische Verfahren etabliert:
→ A) Systemische Desensibilisierung,
→ B) Expositionstherapie.: Hierbei werde die Patienten erst in Begleitung, später allein mit der angstauslösenden Situation konfrontiert. Das Prinzip beruht auf der Habituation und kann auf zweierlei Weisen erfolgen:
→ C) Unterstützend kann eine Entspannungstherapie (z.B. Autogenes Training, progressive Muskelrelaxation) indiziert sein.
→ II: Psychodynamische Therapie: Bei der tiefenpsychologischen, konfiktaufdeckenden Behandlung liegt der Fokus in der individuellen Eruierung und anschließenden Bearbeitung der Angst zugrundeliegenden unbewussenten und/oder bewussten Konflikte wie z.B. Verlustängste, Bindungsstörungen, etc. Wichtig hierbei ist u.a. die Exploration der zu den Ängsten gehörenden Erinnerungen, Assoziationen und unbewussen Phantasien. Bevor dies jedoch erfolgen kann, muss der Patient durch entsprechende Verfahren stabilisiert werden.
→ III: Medikamentöse Therapie:
→ 1) Diese erfolgt zumeist, wenn:
→ A) Der Patient keine psychotherapeutische Behandlung wünscht oder
→ B) Chronifizierte Symptome bestehen, die auf psychotherapeutische Maßnahmen nicht ansprechen.
→ 2) Sie beinhaltet vor allem den Einsatz von Antidepressiva. Mittel der 1. Wahl sind zum einen die Substanzengruppe der SSRI (vor allem Citalopram, Escitalopram und Paroxetin), sowie das Venlafaxin, aus der Gruppe der SSNRI. Seltener kommen trizyklische Antidepressiva wie Imipramin oder Clomipramin in Betracht. Die mittleren Tagesdosen entsprechen denen der Depressionsbehandlung.
→ Klinisch-relevant: Gerade zu Beginn einer medikamentösen Phobie-Therapie kann es zur Verstärkung der Angstsymptome kommen, hervorgerufen durch die Substanz-Nebenwirkungen (wie Innere Unruhe, Zittern, Schlafstörungen, etc.). Der therapeutische Effekt setzt erst nach 2-4 Wochen ein, sodass mit einer niedrige Initialdosis begonnen und schleichend aufdosiert werden sollte, um das Risiko eines Behandlungsabbruchs zu minimieren.
→ 3) Benzodiazepine: Wie Lorazepam (1-2,5mg) können als Akutmedikation verabreicht werden (siehe auch Panikattacken).
→ Klinisch-relevant: FolgendeTherapieoptionen der Agoraphobie bestehen:
→ I: 1. Wahl: Kognitive Verhaltenstherapie (z.B. nach A.T. Beck) als Monotherapie,
→ II: 2. Wahl: Kognitive Verhaltenstherapie kombiniert mit einem SSRI.
→ III: 3.Wahl: SSRI als reine Monotherapie. Nachteil hierbei ist, dass keine aktiven Bewältigungsstrategien erlernt werden und nach Absetzten des Medikaments das Rückfallrisiko deutlich erhöht ist.
→ Prognose: Ohne adäquate Behandlung verläuft die Agoraphobie analog zur Panikstörung meist chronisch fluktuierend mit z.T. symptomfreien Intervallen.