- Details
- Kategorie: Neurotische Störungen
- Zugriffe: 11263
→ Definition: Beim Tourette-Syndrom handelt es sich um eine komplexe Tic-Störung, bestehend aus multiplen motorischen Tics und mindestens einem vokalen Tic über einen Zeitraum von mindestens 12 Monaten. Es beginnt meist vor dem 18. (-21.) Lebensjahr und ist oftmals mit anderen Verhaltensstörungen assoziiert.
→ Epidemiologie:
→ I: Die Prävalenz liegt zwischen 0,4-3,8%, wobei Jungen 4-mal häufiger betroffen sind als Mädchen.
→ II: Der Manifestationsgipfel liegt um das 7. Lebenjahr und beginnt meist mit motorischen Tics. Erst nach Jahren bilden sich dann auch vokale Tics aus (das Symptommaximum liegt zwischen dem 10.-14. Lebensjahr).
→ III: Die Erkrankung sollte jedoch vor den 18. Lebensjahr symptomatisch werden.
→ Ätiologie:
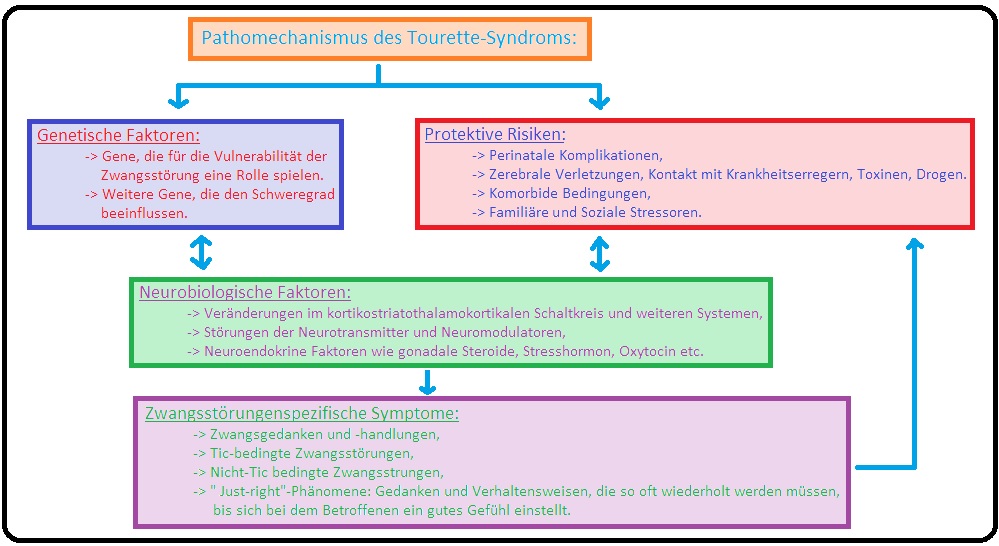
→ I: Genetische Faktoren: Bei eineiigen Zwillingen konnte eine Konkordanz von 50-70% nachgewiesen werden. Es handelt sich zumeist um einen autosomal-dominaten Erbgang mit unterschiedlicher Penetranz. Hierbei wird eine Mutation des SLITRK-1-Gen auf Chromosom 13 angenommen. Es handelt sich um Proteinprodukte, die beim Neuritenwachstum eine wichtige Rolle spielen.
→ II: Immunologische Faktoren:
→ 1) Bildung von Anti-Basalganglien-Antikörpern nach Infektion mit ß-hämolysierenden Streptokokken der Gruppe A.
→ Klinisch-relevant: Ursache ist eine eine molekulare Antigen-Mimikry, bei der sich die zunächst gegen die Bakterien gerichteten Antikörper aufgrund ähnlicher Oberflächenstruktur sekundär gegen die eigenen Neurone des Gehirns richten.
→ 2) Des Weiteren konnten in seltenen Fällen virale Infektionen sowie Infektionen mit Borellia burgdorferi nachgewiesen werden.
→ III: Neurobiologische Faktoren:
→ 1) Störungen insbesondere im dopaminergen (Mittel der Wahl bei der Therapie des Tourette-Syndroms ist ein dopamin-antagonistisches Antipsychotikum), noradrenergen und serotonergen Transmittersystem sind hierfür verantwortlich.
→ 2) Zudem zeigen sich in der Bildgebung Veränderungen im Bereich der Basalganglien, der orbitofrontalen Arealen, der sensomotorischen Kortex, die ein Indiz für die Störung des dopaminergen Systems (= kortikostriatothalamokortikalem Regelkreis) darstellt.
→ IV: Weitere Risikofaktoren: Zudem ist die perinatale Phase sehr vulnerabel und umfasst nachfolgende Faktoren:
→ 1) Mütterlicher Nikotinabusus in der Schwangerschaft.
→ 2) Alter des Vaters und
→ 3) Das Geburtsgewicht.
→ Klinik: Die motorischen Tics können von den Patienten kurzzeitig willkürlich unterdrückt werden. Emotionale Anspannung verstärkt zumeist die Symptomatik:
→ I: Beginn meist mit einfachen motorischen oder vokalen Tics, die sich im weiteren Verlauf zu komplexen Tics entwickeln.
→ II: Häufig geht den Tics eine innere Anspannung oder sensorische Missempfindungen (Kribbeln) voraus.
→ III: Die Tourette Symptomatik kann wiederum klassifiziert werden in:
→ 1) Einfaches Tourette-Syndrom: Hierbei zeigen sich sowohl motorische als auch vokale Tics, Verhaltensauffälligkeiten fehlen jedoch.
→ 2) Komplexes-Tourette-Syndrom: Mit Koprolalie, Kopropraxie, Echolalie, -praxie und nicht zuletzt Palilalie und Palipraxie.
→ 3) Tourette-Syndrom plus: Es manifestieren sich neben den charakteristischen Symptomen auch komborbide, psychische Erkrankungen wie ADHS, Zwangsstörungen und/oder Angststörungen.
→ Komorbiditäten: Das Tourette-Syndrom ist nicht selten mit weiteren psychischen Störungen vergesellschaftet; hierzu zählen u.a.:
→ I: ADHS und Hyperaktivität
→ II: Zwangsstörungen und Zwangshandlungen,
→ III: Angststörungen und
→ IV: Persönlichkeitsstörungen.
→ V: Des Weiteren Störungen des Sozialverhaltens und der Impulskontrolle.
→ Diagnose:
→ I: Anamnese: Einschließlich Schwangerschafts-Anamnese, Geburtsanamnese, Entwicklungsanamnese, Infektionsanamnese (Scharlach).
→ II: Klinische Untersuchung und Verlaufsbeobachtung.
→ III: ICD-10-Diagnosestellung:
→ 1) Es müssen multiple motorische Tics und mindestens 1 vokaler Tic bestehen. Sie müssen jedoch nicht gleichzeitig auftreten.
→ 2) Die Symptome bestehen mehrmals am Tag fast jeden Tag über mehr als 1 Jahr, wobei eine Remission nicht länger als 2 Monate anhält.
→ 3) Der Krankheitsbeginn liegt vor dem 18. Lebensjahr.
→ 4) Yale-Tourette-Syndrom-Symptomliste: (bzw. die Yale-gobale-Tic-Schweregrad-Skala): Hierbei wird in eine Liste das Auftreten von Tics (motorische, vokale, einfache, komplexe) nach Art der Häufigkeit (keine Symptome, wenige, oft, sehr oft fast immer) durch die eigene Person bzw. Angehörige beurteilt und festgehalten.
→ 5) cCT/cMRT: Zum Ausschluss von Raumforderungen oder ischämisch bedingten Erkrankungen.
→ Differenzialdiagnose: Vom Tourette-Syndrom müssen insbesondere nachfolgende (neurologische) Erkrankungen abgegrenzt werden:
→ I: Myoklonien, komplexe epileptische Anfälle (Epilepsie) und psychogen bei Konversionsstörungen.
→ II: Chorea-Huntington: Meist wird die Erkrankung erst um das 30. Lebensjahr symptomatisch.
→ III: Chorea minor: Postinfektiöse Autoimmunprozesse nach Infektionen mit ß-hämolysierenden Streptokokken mit einer Latenz von 2-6 Monaten.
→ IV: Weitere Erkrankungen: Hierbei kann in Abhängigkeit von der Art der Tics nochmals differenzialdiagnostisch unterschieden werden:
→ 1) Einfache motorische Tics: Hiervon abzugrenzen sind u.a. fokale Epilepsie (Epilepsie allgemein), Restless-Legs-Syndrom, tardive Dyskinesien bei Neuroleptikamedikation (extrapyramidal-motorische-Störungen), CO-Vergiftung, Morbus Wilson, etc.
→ 2) Komplexe motorische Tics: Allgemeine Hyperaktivität, mentale Retardierung, Schizophrenie, Autismus, etc.
→ Therapie: Eine kausale Therapie für das Tourette-Syndrom existiert nicht. Insbesondere die Psychoedukation mit umfangreicher Aufklärung des Patienten, seiner Angehörigen, aber auch des sozialen Umfeldes (z.B. Kindergarten, Schule, Arbeitskollegen, etc.) ist von großer Bedeutung.
→ I: Medikamentös:
→ 1) Gabe eines Antisychotikums in sehr niedriger Dosis z.B. Risperidon 2-6mg/d oder Sulpirid oder Pimozid 1-6mg/d. Alternativ Tiaprid bis 600mg/d.
→ 2) Bei gleichzeitigem Bestehen von Zwangsstörungen wird die zusätzliche Gabe eines Antidepressivum (serotonerge Substanz z.B. SSRI) wie Clomipramin 225-300mg/d, bzw. Fluvoxamin 200-300mg/d oder Paroxetin 50mg/d über mindestens 12 Wochen empfohlen (Bei der medikamentösen Therapie handelt es sich um eine Off-Lable-Therapie).
→ II: Psychotherapie: Verhaltenstherapie (siehe hierzu Tic-Störungen).
→ III: Operativ: In therapieresistenten Einzelfällen tiefe Hirnstimulation im Bereich des Pallidum internum und im Thalamus.
→ Prognose: Beim Tourette-Syndrom besteht die 1/3 Regel:
→ I: Bei 1/3 der Patienten kommt es nach der Pubertät zum Sistieren der Symptome.
→ II: In 1/3 verbessern sich die Symptome während der Adoleszenz und
→ III: In 1/3 bleiben die Tic chronisch bzw. können sich im weiteren Krankheitsverlauf verstärken.
- Details
- Kategorie: Neurotische Störungen
- Zugriffe: 11105
→ Definition: Bei der Tic-Störung handelt es sich um eine Gruppe von Erkrankungen, bei denen sich plötzlich einschießende, repetitive, stereotype und unwillkürliche, nicht-rhythmische und nicht-zielgerichtete, muskuläre Aktionen bzw. Lautäußerungen manifestieren.
→ Epidemiologie:
→ I: Die Prävalenz der Tic-Störung liegt in der Allgemeinbevölkerung bei 4-12%, wobei Jungen deutlich häufiger betroffen sind (Jungen : Mädchen = 3-5 : 1).
→ II: Der Manifestationsgipfel liegt meist um das 7.-14. Lebensjahr.
→ Ätiopathogenese: Die Entstehung der Tic-Störung ist noch nicht genau bekannt, vielmehr geht man von einer heterogenen Pathogenese aus.
→ I: Genetisch: Eine familiäre Häufung besteht. Als mögliche Mutation wird das SLITRK1-Gen auf Chromosom 13 diskutiert, das ein Protein für das Neuritenwachstum kodiert.
→ II: Neurobiologisch: Man findet eine Störung im Bereich des Neurotransmittersystems (Dopamin und Serotonin) der motorischen Kortex sowie des Mittelhirns, im Bereich der Basalganglien und des Thalamus. Zunehmend wird auch eine striatofrontale Dysfunktion diskutiert, was erklären würde, daß Tic-Störungen häufig mit ADHS vergesellschaftet sind.
→ III: Umweltfaktoren: Es besteht eine Zusammenhang zwischen dem mütterlichen Nikotinkonsum und der Intensität/Schweregrad der Tic-Symptomatik.
→ Kassifikation: Die Ticsstörungen werden unterteilt in:
→ I: Motorischen und vokalen Tics:
→ 1) Motorische Tics:
→ A) Einfache Tics: Sie betreffen nur eine oder wenige Muskelgruppen und sind vor allem im Gesichtsbereich lokalisiert mit z.B. perioralen Zuckungen, Augenblinzeln, Stirnrunzeln, Hochziehen der Augenbraun, Mundzuckungen, Grimassieren sowie ruckartige Hals- und Schulterzuckungen, Kopfwerfen etc.
→ B) Komplexe Tics: Sie bstehen aus koordinierteren Bewegungsabläufen, die motorischen Handlungen und Gesten ähnlich sein können. Hierzu zählen u.a. Hüpfen, Springen, Kratzen, Kopfschütteln, Berühren von anderen Leuten und Gegenständen, komplexe Gesten, Kopropraxie (= Ausführen obszöner Gesten).
→ 2) Vokale Tics:
→ A) Einfache Tics: Sie stellen Lautäußerungen dar und umfassen u.a. Räuspern, Grunzen,Schniefen, Pfeifen, mit der Zunge schnalzen, Husten, Schreien, Stöhnen, etc.
→ B) Komplexe Tics: Sie umfassen sprachliche Äußerungen, Vokalisationen, Verbalisationen (mit z.T. explosionsartigem Charakter), sowie das Wiederholen von Wörtern und Sätzen.
→ II: Klassifikation: Der Ticstörung nach ihrer Ätiologie. Hierbei werden insbesondere 2 Subtypen unterschieden:
→ 1) Primäre Ticstörung: Bei dieser Tic-Form ist keinerlei andere Grund-/Vorerkrankung bzw. Komorbidität explorierbar (sie wird auch als idiopathische Tic-Form bezeichnet) und man geht bis heute von einem einheitlichen Pathomechanismus aus.
→ 2) Sekundäre Ticstörungen: Sie stehen der idiopathischen Form gegenüber und entwickeln sich aufgrund verschiedener neurologischer Störungen oder Traumatisierungen, können aber auch Medikamenten-induziert sein. Hierzu zählen u.a. Cocain, Amphetamin, Methylphenidat, etc.
→ III: Einteilung der Ticstörung nach ihrer Verlaufsform:
→ 1) Vorübergehende Tics: Hierbei handelt es sich meist um einfache motorische Tics (bzw. um isolierte motorische oder verbale Tics), die nicht länger als 1 Jahr anhalten.
→ 2) Chronisch motorische oder vokale Tics: Einfache und/oder komplexe motorische Tics oder einfache und/oder komplexe vokale Tics, die länger als 1 Jahr anhalten.
→ 3) Kombinierte vokale und motorische Tics: Hierbei handelt es sich meist um das Gilles-de-la-Tourette-Syndrom. Charakteristisch ist das Auftreten von multiplen einfachen und/oder kompelxen motorischen Tics und einfachen und/oder komplexen vokalen Tics, die länger als 1 Jahr anhalten.
→ Klinik:
→ I: Gerade bei den chronischen vokalen Ticstörungen findet man:
→ 1) Echolalie: Zwanghaftes Nachsprechen von Gehörtem.
→ 2) Palilalie: Zwanghaftes Wiederholen eigener Worte oder Sätze.
→ 3) Koprolalie: Zwanghaftes Ausstoßen von Fäkalworten.
→ II: Bei den chronischen motorischen Tics zeigt sich nicht selten eine Echopraxie (= Wiederholen von unwillkürlichen Bewegungen) oder eine Kopropraxie (= Wiederholen von obszönen Gesten und Handlungen).
→ III: Die Tics treten gehäuft in Stresssituationen und Anspannung auf und sind unter Entspannung bzw. im Schlaf nur selten (können nicht grundsätzlich verhindert, jedoch zeitweise unterdrückt werden).
→ Komorbiditäten: Gerade bei schweren Tic-Formen findet man gehäuft weitere psychische Störungen wie:
→ I: ADHS in der Vorgeschichte (in 50-75% der Fälle),
→ II: Zwangsstörungen,
→ III: Depressive Störungen und nicht zuletzt
→ IV: Impulsivität.
→ Differenzialdiagnose: Von der Tic-Störung muss insbesondere nachfolgende psychiatrisch-neurologische Störungen abgegrenzt werden:
→ I: Zwangsstörungen,
→ II: Epilepsie,
→ III: Chorea-minor bzw. - major und nicht zuletzt das
→ IV: PANDAS-Syndrom: Beim PANDAS-Syndrom (= Pediatric-autoimmune-neuropsychiatric-disorders associated with streptococcal infektion) manifestieren sich motorische und vokale Tics und Zwangsstörungen in engem zeitlichem Zusammenhang mit einer Streptokokkeninfektion.
→ Therapie:
→ I: Vorübergehende Tics: Werden meist nicht oder nur psychotherapeutisch durch Beratung und Klärung aktueller familiärer Probleme behandelt.
→ II: Chronische Tics:
→ 1) Psychoedukation auch der Familie, Lehrer, da gerade vokale Tics fehlinterpretiert werden.
→ 2) Verhaltenstherapie: Erlernen von Bewältigungsstrategien, gerade in Stresssituationen, Selbstmanagement sowie Entspannungsverfahren wie z.B. autogenes Training und progressive Muskelrelaxation nach Jacobson.
→ 3) Medikamentös: Richtet sich nach dem Schweregrad und der Dauer der Symptomatik (> 12 Monate). Das Mittel der Wahl ist die einschleichende Applikation eines Dopaminrezeptors wie Pimozid, Haloperidol oder Tiaprid 25-50mg/d p.o. (alle 3 Tage um 50mg/d erhöhen) bis zu einer Maximaldosis von 800mg/d (abhängig von der Verträglichkeit und dem Körpergewicht). Alternativ bzw. zur Augmentation kann ein atypisches Neuroleptikum wie Risperidon oder Aripiprazol gegeben werden.
→ 4) Bei gleichzeitig bestehender Zwangsstörung kann zusätzlich ein Antidepressivum verabreicht werden.
→ Verlauf/Prognose:
→ I: Vorübergehende Tics: Sie haben meist eine günstige Prognose und remittieren zu Beginn der Adoleszenz.
→ II: Chronische Tics: Bei schweren Verlaufsformen bleibt die Symptomatik bis ins Erwachsenenalter bestehen, oft jedoch nehmen die Tics mit zunehmendem Alter an Intensität ab (1/3 der Fälle) und können in 1/3 der Fälle schließlich gänzlich verschwinden.
- Details
- Geschrieben von: CF
- Kategorie: Neurotische Störungen
- Zugriffe: 13510
→ Definition:
→ I: Bei der Zwangsstörung handelt es sich um ein Krankheitsbild, bei der die Symptome Zwangsgedanken, Zwangsimpulse und Zwangshandlungen (= sich wiederholende Stereotypien) im Vordergrund stehen.
→ II: Die Gedanken bzw. Handlungen stellen sich repetitiv, sich aufdrängend, nicht-kontrollierbar und sinnlos dar; der Patient versucht zumeist erfolglos Widerstand zu leisten.
→ Epidemiologie:
→ I: Die Lebensprävalenz liegt bei der Zwangsstörung in der Allgemeinbevölkerung bei ca. 2%, wobei der Erkrankungsbeginn typischerweise zwischen der Adoleszenz und dem frühen Erwachsenenalter liegt (1/3 erkrankt bereits vor dem 15. Lebensjahr; ein weiterer Manifestationsgipfel liegt zwischen dem 30.-40. Lebensjahr).
→ II: Männer sind nahezu genau so häufig wie Frauen betroffen, wobei Buben und Männer früher erkranken als Mädchen bzw. Frauen.
→ Ätiopathogenese: Bei der Zwangsstörung steht eine multifaktorielle Genese im Vordergrund. Hierzu zählen:
→ I: Genetische Faktoren: Bis heute existieren keine aussagekräftige Studien für die Rolle der Genetik bei Zwangsstörungen. Es zeigt sich jedoch eine erhöhte Konkordanzrate bei eineiigen Zwillingen gegenüber zweieiigen (33% : 7%). Auch besteht eine familiäre Häufung insbesondere bei Verwandten 1. Grades von Patienten mit Zwangsstörungen (4-6-fach erhöhtes Erkrankungsrisiko).
→ II: Neurobiologische Faktoren: Hierbei wird von einer Dysbalance (des serotonergen aber auch dopamingergen Transmissions-Systems) in der Aktivität des frontosubkortikalen Systems ausgegangen mit verminderter Filterfunktion der Basalganglien gegenüber der präfrontalen Kortex. Folge ist ein vermehrtes Auftreten bzw. eine verminderte Unterdrückung von stereotypen Verhaltensmustern. Des Weiteren hat sich die Serotonin-Hypothese mit einer Überaktivität des serotonergen Systems im frontostriatalen Regelkreislauf, die durch den therapeutischen Effekt der SSRI gestützt wird, etabliert. Auch das dopaminerge System spielt bei der Pathogenese der Zwangsstörung eine wichtige Rolle.
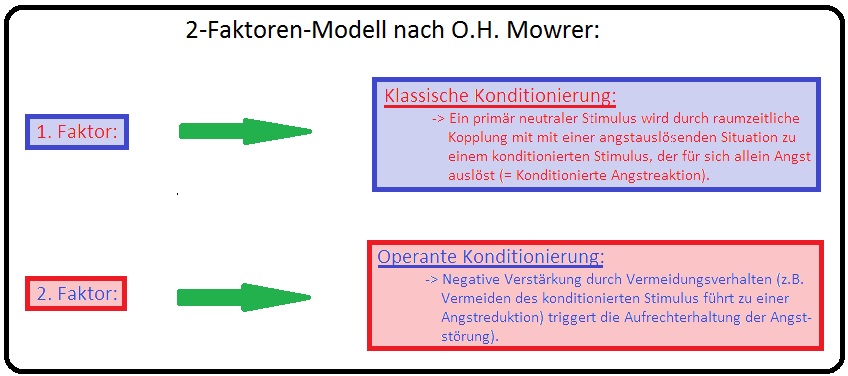
→ III: Lerntheoretische Faktoren: Es besteht eine direkte Beziehung zwischen Zwangssymptomen und der Angst. Im Sinne der klassischen Konditionierung wird eine ursprünglich neutrale Handlung an einen angstbesetzten Stimulus gebunden, mit dem Versuch eine angstbesetzte Situation zu bewältigen. Hat diese Handlung (Gedanke) Erfolg und reduziert die Angst, (Zwangshandlungen führen zur Reduktion von Spannungszuständen) tritt sie als positiver Verstärker gehäuft auf und kann sich im weiteren Krankheitsverlauf verselbstständigen (im Sinne des 2-Faktoren-Modells nach Mowrer). Umgekehrt entwickelt sich beim Versuch die Handlung zu unterdrücken eine massive Angst.
→ IV: Psychodynamische Faktoren: Hierbei stehen insbesondere die Fixierung auf die anale Phase sowie die Überprotektion und/oder rigide Erziehungsform (z.B. Autorität und damit verbundene Frustration infantiler Triebbedürfnisse, aber auch übertriebene Reinlichkeitserziehung) im Vordergrund. Die bei der Entstehung der Zwangsstörung bestehenden pathologischen Impulse, die aus der analen Phase der Kindheit entstammen (wie z.B. sich zu beschmutzen, antisoziale und aggressive Wünsche), werden durch den Abwehrmechanismus der inhaltlichen und affektiven Isolierung, aber auch durch die Reaktionsbildung oder Intellektualisierung unterdrückt. Die Persönlichkeitsstruktur der Betroffenen ist durch ausgeprägte Rigidität, Über-Ich-Strenge und Hypermoralität gekennzeichnet. Die Entwicklung der Zwangsstörung stellt den Versuch dar, gegensätzliche Bestrebungen miteinander zu verbinden (Über-Ich versus Es: Konflikt zwischen aggressiven Triebimpulsen und moralischer Instanz = Zwangssymptome stellen regressive Kompromissbildung dar).
→ V: Prämorbide Persönlichkeitsfaktoren: Patienten mit einer Zwangsstörung weisen sehr häufig eine dependente und ängstliche Persönlichkeitsstrukur auf.
→ VI: Somatische Faktoren: Somatische Erkrankungen, die die Basalganlien mitbetreffen, sind häufig mit Zwangssymptomen vergesellschaftet; hierzu zählen u.a.:
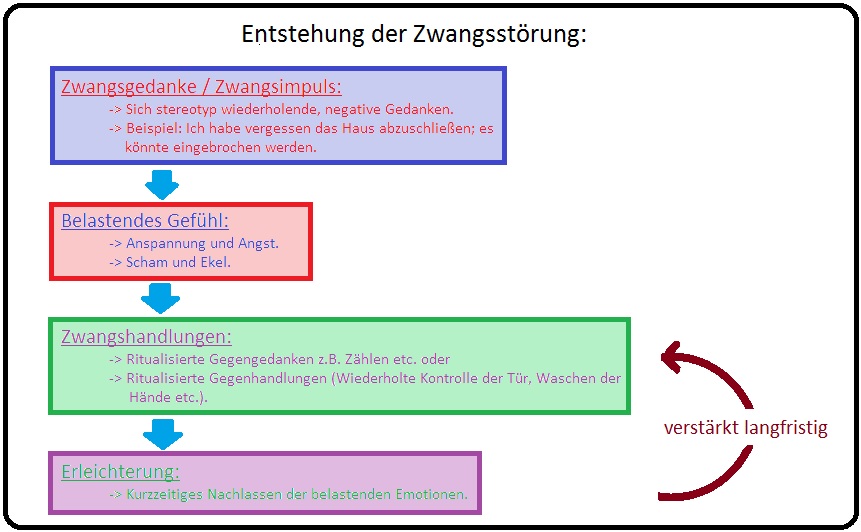
→ Klinik: Der Beginn der Zwangsstörung ist zumeist einschleichend und langsam progredient; es besteht eine hohe Neigung zur Chonifizierung
→ I: Das Krankheitsbild der Zwangsstörung umfasst nachfolgende Phänomene:
→ 1) Zwangsgedanken: (= Obsessionen) Hierbei handelt es sich um repetitiv aufdrängende zwanghafte Ideen, Vorstellungen oder Impulse, die insbesondere durch aggressive, autoagressive sowie sexuelle Inhalte charakterisiert sind und vom Patienten als Ich-dyston, sinnlos, sogar abstoßend und quälend empfunden werden. Sie gehen häufig mit Spannungsgefühlen und Angstzuständen einher, die zu rituellen Zwangshandlungen führen können, um die Angst zu minimieren. Häufig Inhalte der Zwangsgedanken umfassen folgende Themenbereiche:
→ A) Schmutz/Beschmutzung und Ansteckung,
→ B) Ordnung, Symmetrie und Kontrolle,
→ C) Aggressive Vorstellungen (z.B. Beleidigungen, jemanden zu verletzen etc.),
→ D) Religiöse Gedanken (z.B. Gotteslästerung),
→ E) Sexuelle Fantasien.
In diesem Zusammenhang kann auch die Grübelsucht erwähnt werden, bei der sich ein nicht-endendes, stereotypes Fragen (= Rumination) manifestiert, das zum Teil banal, aber auch philosophisch sein kann.
→ 2) Zwangsimpulse: Sie stellen Handlungsimpulse mit sexuellem oder aggressivem Charakter dar, die sich gegen den Willen des Patienten mit der Angst, die Handlung auszuführen, durchsetzen. Folge ist eine quälende Angst (die zwanghaften Impulse werden zumeist nicht in die Tat umgesetzt).
→ 3) Zwangshandlungen: (= Reaktionen auf die Zwangsgedanken = Komplusionen) Beschreiben gegen den eigenen Willen durchgeführte stereotype Handlungen und Rituale, die zu einer vorübergehenden Reduktion der Angst, Eckel bzw. Anspannung und Unwohlsein führen. Die Handlungen müssen immer in gleicher Weise durchgeführt werden und dürfen nicht verändert werden. Eine Verhinderung der Ausführung von Zwangshandlungen verursacht einen exzessiven Anstieg der Angstzustände. Auch leiden eine Reihe von Patienten unter mehreren Arten von Zwangshandlungen. Häufige Zwangshandlungen sind u.a.:
→ A) Kontrollzwang (mit 63% der Fälle), gefolgt von
→ B) Waschzwang (50%),
→ C) Ordnungs- und Symmetriezwang (28%), seltener entwickeln sich
→ D) Wiederholungs- bzw. Zählzwang (21%) ... sowie
→ E) Hortungszwang (2%).
→ II: Allen Zwangsphänomen gemeinsam ist:
→ Komorbiditäten: Bei der Zwangsstörung manifestiert sich ein vermehrtes Auftreten von:
→ I: Affektiven Störungen vor allem depressive Episoden bzw. rezidivierende depressive Störungen.
→ II: Angststörungen, insbesondere die spezielle - und soziale Phobie, gefolgt von der Panikstörung.
→ III: Persönlichkeitsstörungen wie die ängstlich-vermeidende PS und abhängige PS (Cluster-C-Persönlichkeitsstörungen) gefolgt von der zwanghaften - und histrionischen PS.
→ IV: Essstörungen vor allem die Anorexia nervosa sowie
→ V: Weitere Störungen: Wie
→ 1) Substanzenmissbrauch und Abhängigkeitserkrankungen,
→ 2) Tic-Störungen.
→ Diagnose:
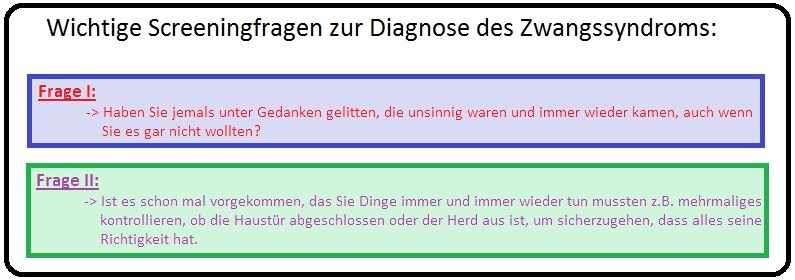
→ I: Anamnese/klinische Untersuchung: Da Patienten mit Zwangsstörungen eine hohe Verheimlichungstendenz aufweisen, hat die Exploration des Patienten eine besondere Bedeutung. Für die klinische Praxis existieren insbesondere 2 gezielte Screeningfragen, die die Diagnose der Zwangsstörung unterstützten:
→ 1) Hierbei müssen die Zwangsgedanken/-handlungen ganz im Vordergrund der Symptomatik stehen und andere psychische Störungen mit z.B. Zwangssymptomen ausgeschlossen werden. Auch spielt der Zeitfaktor von mindestens 2 Wochen, der psychische Leidensdruck, der mögliche Verlust der Arbeit und sozialer Kontakte eine wichtige Rolle.
→ 2) Die Diagnose erfolgt jedoch zumeist klinisch mit Hilfe der Verhaltensbeobachtung und Verhaltensanalyse.
→ II: Testpsychologische Verfahren: Ergänzend können testpsychologische Verfahren zur Diagnosestellung hinzugezogen werden. Hierzu zählen:
→ 1) Yale-Brown-Obsessions-Compulsive-Scale: (= Y-BOCS) Dieses Standardfremdbeurteilungsverfahren dient insbesondere der qualitativen Spezifizierung der Zwangsstörung als auch der Beurteilung des Schweregrades.
→ 2) Hamburger Zwangsinventar: Unterstützendes testpsychologisches Verfahren zur Diagnosestellung der Zwangsstörung. Es handelt sich um ein Selbstbeurteilungsinstrument zur Erfassung der Zwangsgedanken/-handlungen und Beurteilung des Schweregrades.
→ III: Internistische/neurologische Diagnose:
→ 1) Blutbild einschließlich der Bestimmung des Anti-Trypsin-Titers.
→ 2) cCT/CMRT mit evtl. Nachweis von Veränderungen im Bereich der Basalganglien.
→ 3) EEG: Häufig ist bei den Zwangsstörungen eine allgemeine Dysrhythmie eruierbar.
→ Differenzialdiagnose: Von den Zwangsstörungen müssen insbesondere nachfolgende Erkrankungen abgegrenzt werden:
→ I: Anankastische PS: Der Krankheitsverlauf ist hierbei einförmig, die Symptomatik ist schwächer ausgeprägt und wird charakteristischerweise als Ich-Synton angenommen.
→ II: Anankastische Depression: Hier entwickeln sich Zwangssymptome, insbesondere der Grübelzwang, im Rahmen einer schweren Depression. Der Krankheitsverlauf ist phasisch und die Gedankeninhalte werden aufgrund der depressiven Störung als nicht unsinnig bzw. gerechtfertigt erachtet.
→ III: Hirnorganische Erkrankungen: Die mit Zwangssymptomen einhergehen können sind u.a. die Apoplexie, Demenz, Chorea minor (= im Anschluss an eine Strepokokkeninfektion kann sich eine Basalganglien-Erkrankung mit einem hyperkinetischen-hyptotonen Syndrom der Gesichtsmuskulatur und der distalen Extremitäten entwickeln), bestimmte Formen der Enzephalitis (z.B. Encephalitis lethargica), aber auch das Tourette-Syndrom.
→ IV: Zwangssymptome müssen zudem auch noch von den Wahnphänomenen bei schizophrenen Psychosen abgegrenzt werden. Hierbei werden die Zwangsphänomene als Außen eingegeben und gesteuert empfunden.
→ V: Weitere Erkrankungen: Die von zwanghaften Verhaltenweisen begleitet werden sind u.a.:
→ 1) Ritualisiertes Verhalten bei Essstörungen,
→ 2) Abhängigkeitserkrankungen.
→ 3) Blei-, Mangan- und Quecksilberintoxikation.
→ 4) Normaldruckhydrozephalus, etc.
→ Therapie: Im Vordergrund der Therapie steht die Steigerung der Lebensqualität durch Verbesserung der Zwangskontrolle (d.h. Symptomreduktion), da eine Heilung meist nicht möglich ist. Insbesondere die kognitive Verhaltentherapie hat sich bei der Behandlung der Zwangsstörungen etabliert.
→ I: Kognitive Verhaltentherapie: Wichtig hierbei ist der Aufbau einer stabilen Patienten-Therapeuten-Beziehung. Zu den verhaltenstherapeutischen Strategien gehören insbesondere:
→ 1) Psychoedukation: Mit Vermittlung von Informationen über die Störung und Aufklärung, das insbesondere aggressive Zwangsgedanken zumeist nicht in die Tat umgesetzt werden.
→ 2) Verhaltensanalyse: Hier steht die Analyse/Identifikation der Zwangsgedanken und -handlungen sowie deren Auslösesituationen bzw. -bedinungen im Vordergrund. Hierzu dient z.B. die Anleitung zur Selbstbeobachtung durch Führung eines Tagebuches zwanghafter Gedanken und Verhaltens.
→ 3) Systemische Desensibilisierung: (oder gestufte Exposition) Initial wird eine Hierarchie der angstauslösenden Stimuli/Situationen erarbeitet. Es erfolgt eine Expositionsbehandlung durch gestufte Konfrontation (evtl. primär in Sensu, später in Vivo) mit dem Stimulus (zunächst mit therapeutischer Begleitung) mit konsekutiver Reaktionverhinderung durch Reaktionsmanagement. Lernziel hierbei ist, dass es sich bei der Spannungsreaktion um eine physiologische Reaktion handelt, die nach einem Zeitintervall wieder abklingt. Wichtig ist auch die Einbeziehung der Familie, um eine soziale Isolation des Patienten zu vermeiden.
→ Klinisch-relevant: Eine extreme, nur stationär durchführbare Behandlung ist das Flooding, bei der der Patient mit Waschzwang sich z.B. über einen Zeitraum von mehreren Tagen nicht waschen und umziehen darf (= massierte Form).
→ 4) Gedankenstopp: Ist eine weitere kognitive Behandlungsmethode insbesondere Zwangsgedanken zu unterdrücken. Hierbei wird der Patient aufgefordert bei geschlossenen Augen den angstauslösenden Gedanken ins Bewusstseins zu rufen. Sobald der Therapeut über diesen Schritt durch ein Zeichen unterrichtet wurde, sagt dieser „ Stopp“. Im weiteren Therapieverlauf übernimmt der Patient dies selber.
→ 5) Habituierungstraining: Hierbei wird der Patient angehalten, repetitive gefürchtete Gedanken so lang zu denken bis sich eine Angstreduktion manifestiert. Dabei sind neutralisierende Handlungen untersagt.
→ 6) Eine weitere psychotherapeutische Technik ist die kognitive Umstrukturierung durch z.B. Entkatastrophisierung und Realitätskontrolle.
→ 7) Weitere stützende Verfahren:
→ A) Entspannungstherapien wie die progressive Muskelrelaxation oder autogenes Training.
→ B) Training sozialer Kompetenz.
→ II: Pharmakotherapie:
→ 1) In der medikamentösen Behandlung der Zwangsstörung haben sich insbesondere die serotonerg-wirksamen SSRI wie Citalopram, Paroxetin (20-60mg/d), Fluoxetin (20-60mg/d), Sertalin (50-200mg/d) etc. etabliert, die zu einer 40-50%igen Symptomreduktion führen. Die Wirklatenz ist jedoch mit 12 Wochen sehr lange und es ist eine deutlich höhere Dosierung im Vergleich zur Depression nötig.
→ 2) Bei einer SSRI-resistenten Zwangsstörung sollte evtl. ein serotonerg wirksames trizyklisches AD wie Clomipramin erwogen werden.
→ Klinisch-relevant:
→ A) Fast alle Antidepressiva müssen in der Zwangs-, aber auch in der Angsttherapie höher dosiert werden als in der Behandlung der depressiven Störungen.
→ B) Aufgrund der deutlich längeren Wirklatenz, muss die Substanz über einen Zeitraum von mindestens 10 Wochen appliziert werden, bevor eine Beurteilung des Nichtansprechens erfolgen kann.
→ III: Bei schweren Verlaufsformen mit ausgeprägter Klinik kann eine zusätzliche atypische Neuroleptika-Therapie mit z.B. Risperidon oder Quetiapin (Add-On/Off-label-Indikation) als Augmentation versucht werden.
→ IV: Des Weiteren steht bei der Zwangsstörung noch die repetitive transkranielle Magnetstimulation in klinischer Erprobung.
→ Prognose:
→ I: Die Zwangsstörung weist häufig eine starke Tendenz zur Chronifizierung auf. Im weiteren Krankheitsverlauf neigen insbesondere Zwangsgedanken/-handlungen dazu, sich weiter in die verschiedenen Lebensbereiche auszubreiten und diese einzunehmen. Folgen sind u.a. sozialer Rückzug bis hin zur Isolation, körperlichen Schädigung und Verwahrlosung und "Vermüllung" (= hoarding), sodass der letzte Ausweg evtl. der Suizid ist.
→ II: Durch die kombinierte Behandlung aus Psycho- und Pharmakotherpie hat sich die Prognose durch deutliche Reduktion des Leidensdrucks verbessert. Ein Sistieren der Symptomatik manifestiert sich jedoch nur sehr selten (< 10%).