- Details
- Geschrieben von: CF
- Kategorie: Störungen der Blutdruckregulation
- Zugriffe: 11313
→ Definition: Bei der Synkope handelt es sich um einen plötzlich einsetzenden, transienten (selbstlimitierenden) Bewusstseins- und Tonusverlust infolge einer zerebralen Minderperfusion. Weitere Charakteristika der Synkope sind die kurze Dauer (von einigen Sekunden bis wenigen Minuten) und die komplette Remission.
→ Epidemiologie: Bei ca. 40% aller Menschen lässt sich mindestens 1x in ihrem Leben eine Synkope eruieren. Dabei stellt die vasovagale Synkope die häufigste Form dar.
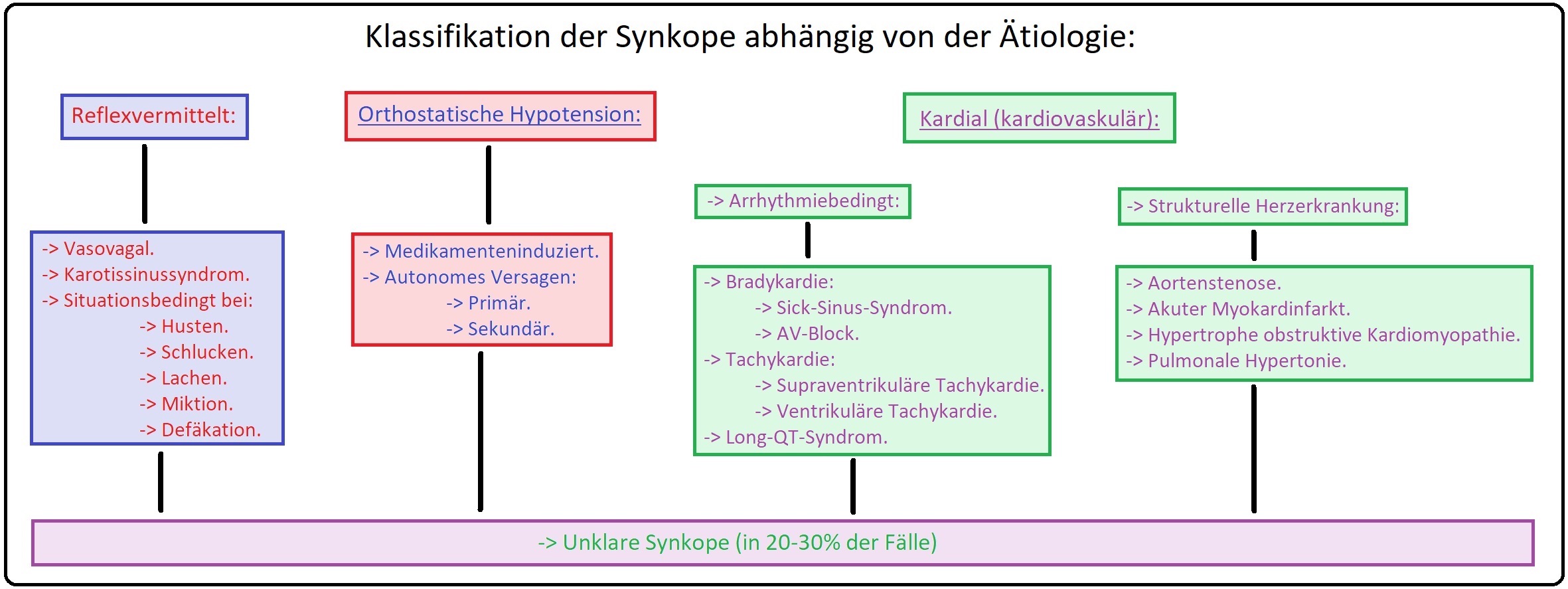
→ Ätiologie: Nach der Krankheitsursache bzw. dem Pathomechanismus werden die Synkopen unterteilt in:
→ I: Reflexvermittelte Synkope: (Mit 30% der Fälle die häufigste Ursache der Synkope):
→ 1) Hierzu zählt die vasovagale Synkope (= neurokardiogene Synkope), die sich durch eine Reduktion des effektiven Herzminutenvolumens z.B. infolge einer zu großen venösen Blutvolumensequestierung im Splanchnikusgebiet enwickelt. Über eine Reflexkaskade kommt es charakteristischerweise zu einer Abnahme des Sympathikotonus und Zunahme des Parasympathikus mit konsekutivem RR-Abfall und Bradykardie. Getriggert wird dieser Mechanismus durch Stresssituationen, Angst, Schmerz, langes Stehen, emotionale Belastungen etc. Manifestiert sich insbesondere bei Herzgesunden.
→ 2) Des Weiteren gehört zu den reflexvermittelten Synkopen die:
→ A) Situative Synkope hervorgerufen postprandial, nach Belastung, Husten und Miktion durch Steigerung des intrathorakalen Drucks und konsekutiver Abnahme des venösen Rückflusses. Folgen sind u.a. die Abnahme des Herzminutenvolumens und des arteriellen Mitteldrucks sowie
→ B) Karotissinus-Syndrom mit Synkope (= hypersensitiver Karotissinus: Durch Stimulation z.B. Druck auf die Barorezeptoren des Karotissinus im Bereich der Karotisbifurkation entsteht ein symptomatischer Sinusarrest oder AV-Block (EKG-Befund: AV-Block) mit/ohne deutlichen RR-Abfall > 50mmHg).
→ II: Orthostatische Synkope: Manifestiert sich in 9% der Fälle; hierzu gehören u.a.:
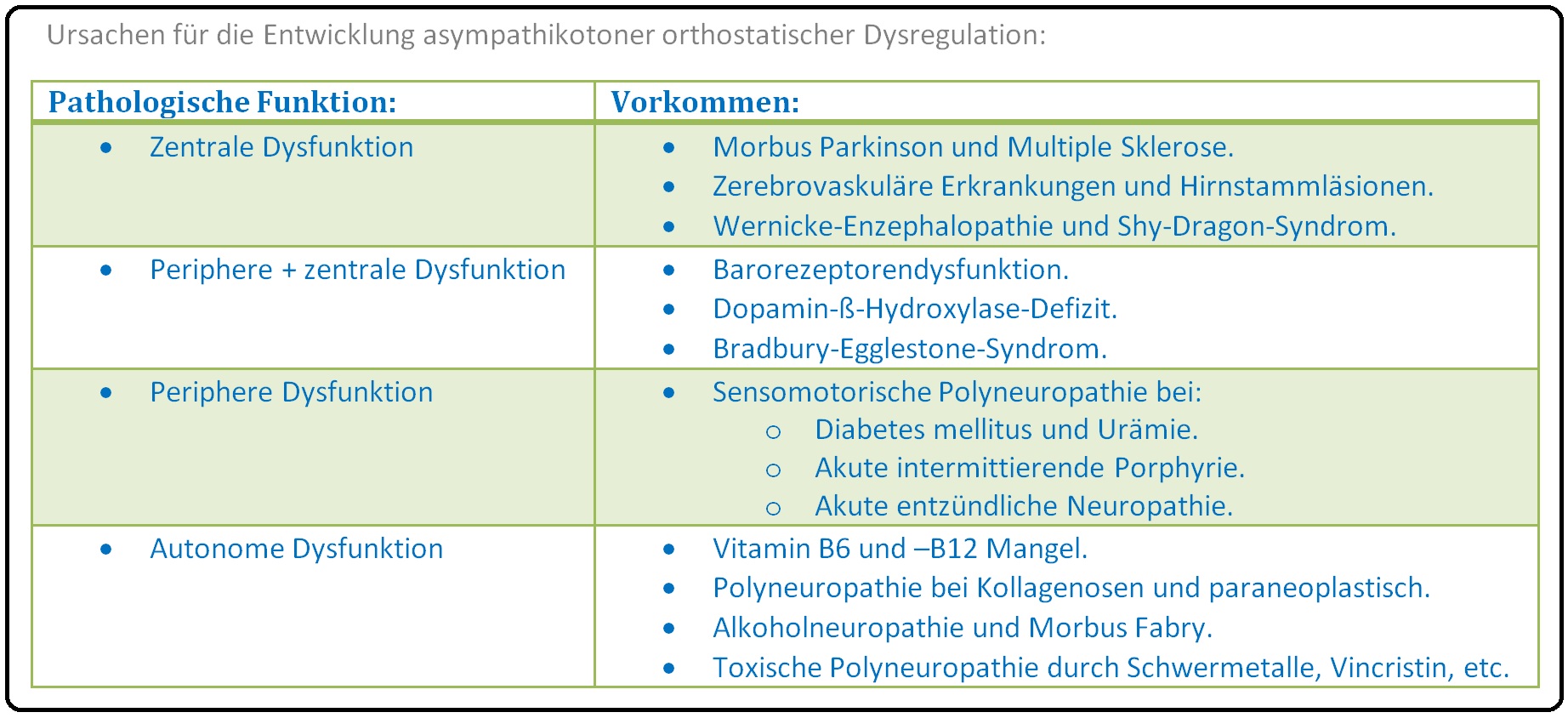
→ 1) Störungen des autonomen Systems: Es manifestiert sich eine ungenügende arterielle und venöse Reflexvasokonstriktion aufgrund von einer allgemeinen Degeneration des autonomen Nervensystems im höheren Lebensalter. Man unterscheidet hierbei zwischen einer:
→ A) Primär autonomen Dysfunktion bei z.B. Morbus Parkinson, Lewy-Körper-Demenz oder Multisystematrophie und einer
→ B) Sekundär autonomen Dysfunktion bei diabetischer Neuropathie, Urämie, Amyloid-Neuropathie.
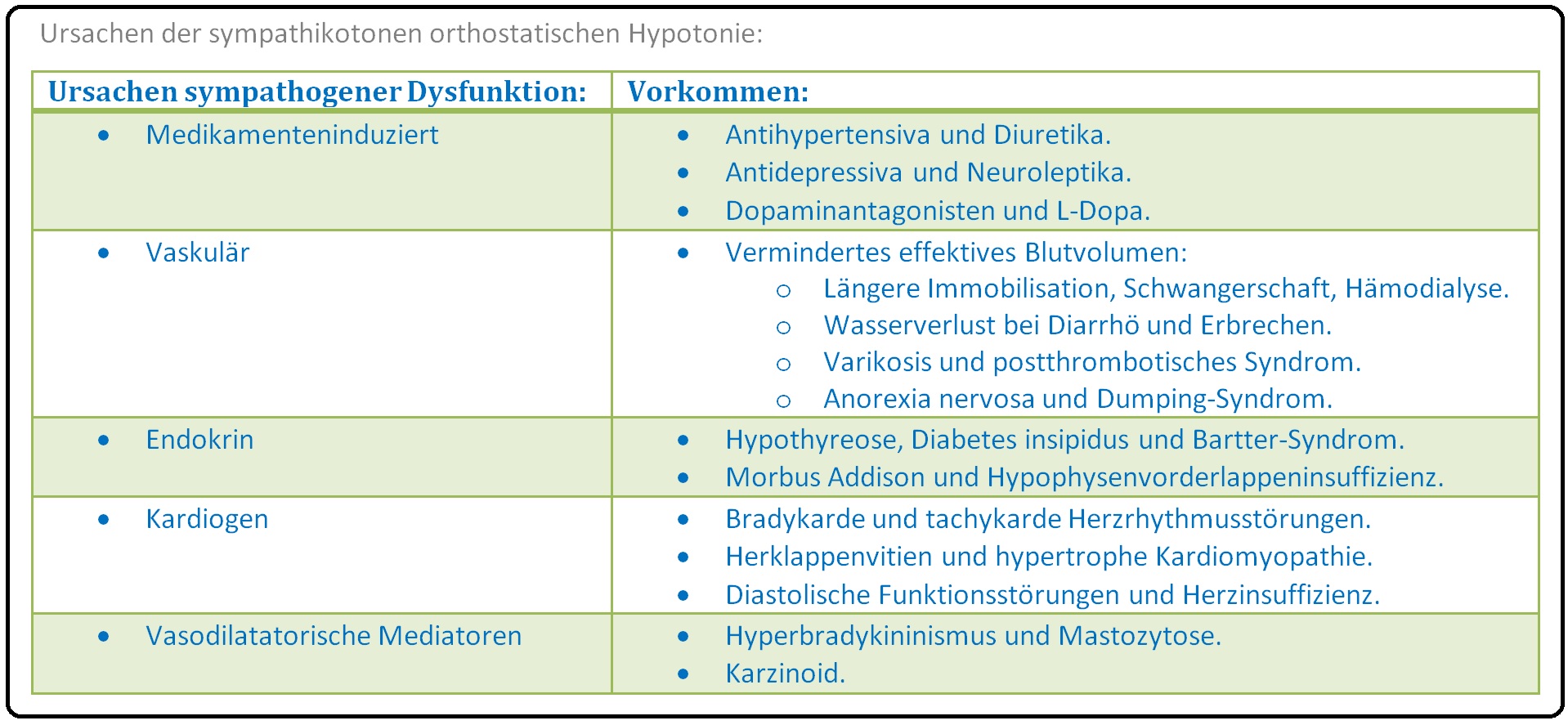
→ 2) Medikamentös-Induziert: Nach Therapiebeginn bzw. Dosiserhöhung unterschiedlicher Medikamente wie Vasodilatatoren wie z.B. Nitrate, Antiphypertensiva, Diuretika, ß-Blocker, Antiarrhythmika, Alpha-Blocker, Verapamil (Bradykardie) Neuroleptika, Antidepressiva, QT-verlängernde Substanzen wie Amiodaron, Sotalol, Haloperidol, Citalopram etc.
→ 3) Synkopen bei Volumenmangel: Infolge von massivem Erbrechen, Diarrhö, Blutungen, NNR-Insuffizienz etc.
→ III: Kardiovaskuläre Synkopen: (= rhythmogen) Pathomechnismen dieser Synkopenform sind Herzarrhythmien und strukturelle Kardiopathien.
→ 1) Arrhythmien: Hierbei kommt es aufgrund von bradykarden oder tachykarden Herzrhythmusstörungen zu eine zerebralen Minderperfusion infolge einer Abnahme des Herzminutenvolumens (bzw. der kardialen Auswurfleistung). Es umfasst nachfolgende Rhythmusstörungen:
→ A) Bradykardien: Sick-Sinus-Syndrom, AV-Überleitungsstörungen Grad II/III, Schrittmacherdysfunktion.
→ B) Tachykardien: Wie supraventrikuläre Tachykardien, ventrikuläre Tachykardien inklusive des Torsades-de-pointes-Syndrom (EKG-Befund: TdP)
→ 2) Strukturelle Herzerkrankungen: (hämodynamisch) Hierbei steht die Unfähigkeit des Herzens sich den zirkulatorischen Erfordernissen (= links- und/oder rechtsventrikuläre Auswurfleistung bei Bedarf) anzupassen im Vordergrund. Ursachen sind u.a. akute oder chronische Myokardischämie, hypertrophe-obstruktive Kardiomyopathie, Tako-Tsubo-Kardiomyopathie, Herzklappenstenosen (z.B. Aortenstenose), Vorhofmyxom, aber auch Perikardtamponade, Lungenembolie, polmonale Hypertonie und Aortendissektion.
→ IV: Weitere Ursachen: Ein weiterer wichtiger Auslöser einer Synkope ist das Subclavia-Steal-Syndrom (= zerebrovaskuläre Synkope); es existieren aber auch Synkopen unklarer Genese. Sie machen ca. 1/3 der Fälle aus.
→ Klinik:
→ I: Plötzlich einsetzender Bewusstseinsverlust, der zumeist nur einige Sekunden anhält. Häufig initial bestehende Prodromalphase mit Palpitationen, Schwindel, Ohrensausen, Sehstörungen Hyperhidrosis, Übelkeit, Erbrechen, "Schwarz-Werden" vor den Augen.
→ II: Gelegentlich besteht eine retrograde Amnesie.
→ III: Insbesondere bei älteren Patienten geht die Synkope mit weinger Prodromalsymptomen einher und es besteht häufig kein vollständiger Bewusstseinsverlust.
→ IV: Sekundärkomplikationen wie Oberschenkelhalsfraktur, intrazerebrale Blutungen, insbesondere bei Macumar-Patienten infolge eines Sturzes.
→ Diagnose:
→ I: Anamnese/klinische Untersuchung:
→ 1) Eruierung von rezidivierenden Synkopen, Auslösemechanismen (psychischer Stress, Einnahme neuer Medikamente bzw. Dosissteigerung, lange Stehzeiten, postprandial, nach Miktion etc.), Abklärung von kardialen Vorerkrankungen.
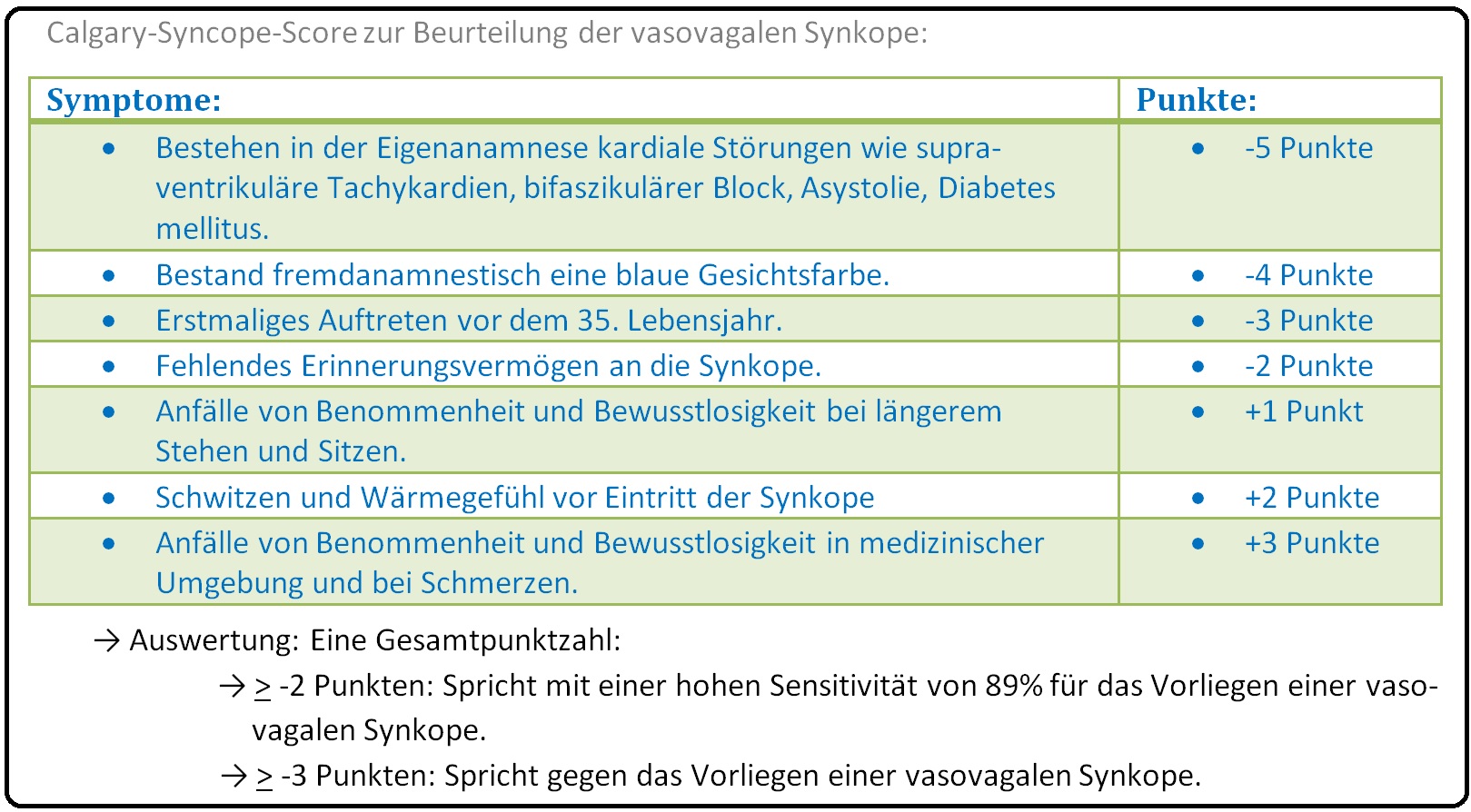
→ 2) Calgary-Syncope Score: Dient der Abgrenzung der vasovagalen Synkope von anderen Formen des Bewusstseinsverlustes und umfasst folgende Aspekte (Des Weiteren Abb.: San Francisco-Syncope-Rule):
→ 3) Bestimmung des Herzrhythmus, der Frequenz mittels Ruhe-EKG, RR im Stehen und Liegen. Evtl. Nachweis pathologischer (systolischen) Geräusche bei z.B. Aortenklappenstenose (oder hypertropher-obstruktiver CM), aber auch bei anderen Herzvitien.
→ 4) Evaluierung des Hydratationszustands durch Kontrolle der Halsvenenfüllung in Flachlage.
→ II: Labor: Mit Kontrolle der Elektrolyte, des BZ, TSH, fT3, fT4, Hämoglobins und Kreatinins, um nicht-synkopale Ereignisse (z.B. hypoglykämisches Koma, massive Blutungen etc.) auszuschließen.
→ III: Ruhe-EKG: Insbesondere bei der kardiogenen Synkope zeigt sich in etwa 50% der Fälle ein pathologisches EKG:
→ IV: Der Schellong-Test dient vor allem dem Nachweis einer orthostatischen Hypotonie.
→ V: Weitere Basisuntersuchungen: Hierzu zählen:
→ 1) Karotissinusmassage: Bei der Karotissinusmassage müssen vor der eigentlichen Untersuchung beide Karotiden auskultiert werden, um eine möglich Stenose auszuschließen. Anschließend wird der Karotissinus am Vorderrand des M. sternocleidomastoideus in Höhe des Zungenbeins für 5-10sec. massiert. Das Testverfahren wird unter EKG-Monitoring und kontinuierlicher RR-Messung sowohl im Liegen als auch im Stehen durch geführt. Eine Karotissinussynkope gilt als bewiesen, bzw. der Test ist positiv, wenn:
→ A) Eine Asystolie > 3sec und/oder
→ B) Eine RR-Abfall von 50mm Hg besteht.
→ 2) EKG-Monitoring: Ziel ist es mittels LZ-EKG und/oder Event-Rekorder (z.T. über Monate mit Hilfe eines implantierbaren Ereignis-Rekorders) einen Zusammenhang zwischen EKG-Veränderungen und Symptomen zu schaffen, um eine arrhythmogene Synkope zu bestätigen bzw. auszuschließen.
→ 3) Echokardiographie: Hierbei stehen insbesondere die Bestimmung der linksventrikulären Funktion sowie die Darstellung evtl. bestehender Obstruktionen im Vordergrund.
→ 4) Belastungs-EKG: Es erfolgt die mögliche Darstellung supraventrikulärer und ventrikulärer Herzrhythmusstörungen als Ursache für eine Synkope. Zudem lässt sich eine KHK infolge einer belastungsabhängigen Ischämie nachweisen.
→ 5) Kipptischuntersuchung: Voraussetzende Untersuchungsbedingungen sind:
→ A) Der Patient ist nüchtern,
→ B) Erlangt eine Volumensubstitution (0,9%iger NaCl-Lösung) und
→ C) Es besteht eine Reanimationsbereitschaft.
Nun wird der Patient auf dem Kipptisch fixiert und nach einer Liegephase von ca. 15 min passiv auf 60-80° (= Provokation) gekippt und über eine Zeitraum von bis zu 45min in der Position belassen. Der Test ist bei Auftreten einer Synkope positiv. Indikationen für dieses Kipptisch-Untersuchung stellen u.a. dar:
→ A) Verdacht auf reflexvermittelte Synkope, insbesondere der vasovagalen Form und
→ B) Die Differenzierung der orthotatischen Hypotonie.
Bei negativem Testergebnis kann durch Substitution von 400µg Nitroglycerin sublingual die Untersuchung zusätzlich provoziert werden.
→ Klinisch-relevant: Bei Verdacht auf das Brugada-Syndrom kann dieses mit Hilfe des Ajmalin-Tests (1mg/kgKG) bzw. Flecainid-Tests (2mg/kgKG) i.v. demaskiert werden.
→ Differenzialdiagnose: Von der Synkope sind weitere Erkrankungen, die mit einer Bewusstlosigkeit einhergehen, abzugrenzen:
→ II: Lebensbedrohliche Erkrankungen: Die mit einer Synkope einhergehen; hierzu zählen:
→ 1) Thoraxschmerzen mit Atemnot bei Myokardinfarkt, Lungenembolie, Perikardtamponade, Pneumothorax etc.
→ 2) Kreislaufschock unterschiedlicher Genese (z.B. massive Blutungen).
→ 3) Schwerste Abdominalschmerzen bei Aortenaneurysma-Ruptur, Ruptur viszeraler Hohlorgane, Extrauteringravidität etc.
→ Therapie: Im Vordergrund der Behandlung steht die Verhinderung von Rezidiven, um die Lebensqualität zu verbessern.
→ I: Reflexvermittelte Synkopen:
→ 1) Wichtig hierbei ist eine adäquate und umfangreiche Psychoedukation, die u.a. auf bestimmte Prodromalsymptome zu achten, Triggersituationen zu vermeiden, aber auch auf die Aufklärung der guten Prognose dieser Symptomatik zielt.
→ 2) Ausreichend Flüssigkeitszufuhr, das Überkreuzen der Beine oder Durchführen des Jendrassik-Handgriffs.
→ 3) Weitere Maßnahmen sind die Reduktion oder das Absetzten blutdrucksenkender Substanzen, insbesondere bei älteren Patienten.
→ 4) Es kann aber auch eine medikamentlöse Therapie mit einem Vasokonstriktor wie Midodrin erwogen werden.
→ II: Orthostatische Synkopen:
→ 1) Allgemeinmaßnahmen: Hierbei werden eine vermehrte Flüssigkeitssubstitution von 2-3l, eine leichte, nächtliche Oberkörperhochlagerung um 10°, Stützstrümpfe bzw. -strumpfhosen, rasches Trinken von kaltem Wasser postprandial, etc. empfohlen.
→ 2) Medikamentöse Therapie: Eine Applikation von Midodrin in einer Dosis 5-20mg/3x täglich hat sich als vorteilhaft erweisen.
→ III: Kardiogene Synkopen: Bei den arrhythmogenen Synkopen steht die ursachenorientierte Therapie im Vordergrund.
→ 1) Tachykarde Rhythmusstörungen: Manifestieren sich Synkopen infolge von Kardiomyopathien mit einer Auswurffraktion von < 40%, aber auch bei Ionenkanalerkrankungen, instabilen ventrikulären Tachykardien aufgrund von strukturellen Herzerkrankungen ist eine ICD-Implantation-Indikation großzügig zu stellen. Bei paroxymalen, supraventrikulären Tachykardien (z.B. WPW-Syndrom, AV-Reentry-Tachykardie) muss zumeist eine Katheterablation erfolgen.
→ 2) Bradykarde Herzrhythmusstörungen: Hierbei und beim Sick-Sinus-Syndrom ist insbesondere die Implantation eines Herzschrittmachers indiziert.
- Details
- Geschrieben von: CF
- Kategorie: Störungen der Blutdruckregulation
- Zugriffe: 16113
→ Definition: Die orthostatische Hypotonie ist definiert als deutlicher Blutdruckabfall von RR systolisch > 20mmHg bzw. RR diastolisch > 10mmHg nach Lagewechsel (z.B. vom Liegen zum Stehen) innerhalb eines Zeitraumes von 3 Minuten. Häufig zeigt sich sich eine klinische Symptomatik der zerebralen Minderperfusion; jedoch kann sie auch gänzlich fehlen.
→ Epidemiologie:
→ I: Die orthostatische Dysregulation tritt überwiegend im höheren Lebensalter auf.
→ II: Bei 25% der über 65. jährigen manifestiert sich eine orthostatische Dysregulation.
→ Pathophysiologie: Beim Gesunden verändert sich bei Lageänderung der systolische Blutdruck und sinkt um 10mmHg, der diastolische RR steigt um ca. 5mmHg; die Herzfrequenz steigt um etwa 5-20 Schläge/min.
→ I: Zur Sicherstellung der Kreislaufregulation muss bei orthostatischer Belastung ein ausreichend hoher Perfusionsdruck bestehen.
→ II: Bei Lagewechsel des Körpers manifesiert sich eine Blutvolumenverschiebung von bis zu 1000 ml in die Kapazitätsgefäße der Beine und des Spanchnikusgebietes und wird dem Kreislauf entzogen.
→ III: Folge ist eine über die Barorezeptoren vermittelte gegenregulatorische Antwort des Sympathikus. Hierzu zählen:
→ 1) Steigerung der Herzfrequenz,
→ 2) Konstriktion der Widerstandsgefäße und
→ 3) Tonuserhöhung der venösen Kapazitätsgefäße.
→ IV: Ursache ist die rasche Noradrenalinfreisetzung, gefolgt von einer ADH-Sekretion und Aktivierung des Renin-Angiotensin-Aldosteron-Systems.
→ V: Greifen die Gegenregulationsmechanismen nicht bzw. sind sie insuffizient, entwickelt sich ein orthostatischer Blutdruckabfall. Der Ruheblutdruck des Patienten kann unabhängig von der orthostatischen Hypotonie hypo-, normo- oder hyperton sein.
→ Ätiologie: Je nach dem Pathomechanismus unterscheidet man zwischen verschiedenen Reaktionsformen:
→ I: Asympathikotone orthostatische Hypotonie: (= autonom-neurogen) Hierbei besteht eine unzureichende bzw. fehlende Aktivierung des Sympathikus mit Verlust der Vasokonstriktion bzw. des Anstiegs der Herzfrequenz (systol. RR > 20mmHg; diastol. RR > 10mmHg, Herzfrequenz konstant evtl. erniedrigt).
→ II: Orthostatische Intoleranz: Es handelt sich um eine autonome (neurogene) Dysfunktion und ist durch einen ausgeprägten Herzfrequenz-Anstieg > 30/min bei konstantem Blutdruck charakterisiert.
→ III: Sympatikotone orthostatische Hypotonie: (= Nicht autonom-neurogen) Hierbei kommt es zum systolische und diastolischen Blutdruckabfall > 20mmHg sowie zu einer Herzfrequenzsteigerung > 16 Schläge/min, zumeist infolge einer zentralen Hypovolämie trotz umfangreicher Sympathikusaktivierung.
→ Klinisch-relevant: Die vasovagale Dysfunktion stellt eine Sonderform der orthostatischen Hypotonie mit Blutdruckabfall, Bradykardie bis hin zur Asystolie aufgrund einer zerebralen Minderperfusion (Bewusstlosigkeit und Kollaps) dar. Ursache ist ein neurokardiogener Mechanismus mit konsekutiv verminderter diastolischer Kammerfüllung infolge einer ausgeprägten Orthostasereaktion (häufig bei Hypovolämie und/oder Alkoholgenuss). Folge ist eine Hyperaktivität der Mechanorezeptoren des Herzen, die zu einer Vasodilatation und Bradykardie führen.
→ Klinik:
→ I: Die Symptome treten plötzlich bei Lagewechsel, insbesondere vom Liegen zum Stehen, längerem Bücken, Hocken und nach voluminösen Mahlzeiten zumeist mit Alkohlgenuss auf.
→ II: Charakteristische präkollaptische Symptome sind u.a.:
→ 1) Allgemeine Symptome: Innere Unruhe, Schweißausbruch, Blässe, Kältegefühl, Akrozyanose und Übelkeit.
→ 2) Kardiale Symptome: Wie Beklemmungsgefühl, Herzrasen und Palpitation.
→ 3) Neurologische Symptome: Mit Leeregefühl im Kopf, Kopfschmerzen, Schwindel, Ohrensausen, Gangunsicherheit, verschwommenes Sehen, Flimmersehen, Tunnelblick bis hin zur Bewusstlosigkeit.
→ III: Orthostatische Hypotonien vom asympathikotonen Typ insbesondere infolge einer neurologischen Erkrankung haben häufig einen chronisch-progredienten, therapeutisch schwer korrigierbaren klinischen Verlauf.
→ Klinisch relevant: Der akute Bewusstseinsverlust weist nicht immer eine präkollaptische Symptomatik auf, sodass es zu unerwarteten Stürzen mit Verletzungen (= Sturz-Synkopen) kommen kann.
→ Diagnose:
→ I: Anamnese/klinische Untersuchung:
→ 1) Eruierung charakteristischer klinischer Symptome, die insbesondere morgens und bei Lagewechsel etc. auftreten.
→ 2) Medikamentenanamnese: Wie Antihypertensiva, Antidepressiva, Sedativa, Insulin.
→ 3) Körperliche Untersuchung:
→ A) Inspektion: Wegweisende Symptome für eine neurologische Erkrankung sind u.a. ataktischer Gang, Rigor, Tremor, Muskelschwäche, Dysarthrie etc.
→ B) Zeichen einer vegetativen bzw. endokrinen Störung mit Hyperhidrosis, Hyperpigmentierung oder Nachweis einer Struma.
→ C) Abklärung des Hydratationszustands und des Venenstatus.
→ 1) Stellt die wichtige Diagnosemaßnahme dar. Nach einer 10-minütigen Liegephase, in der insgesamt 3x RR und Herzfrequenz bestimmt werden, schließt sich eine 7-10-minütige Stehphase an, bei der in 1-minütigen Intervallen RR und Puls bestimmt werden. Anschließend legt sich der Patient wieder hin und der RR und Puls werden erneut gemessen.
→ 2) Auswertung:
→ A) Physiologisch: Ist ein Blutdruckabfall von 5-10mmHg bei konstantem diastolischem RR und einer Herzfrequenzsteigerung 10-20/min.
→ B) Pathologisch: Der systolische RR fällt um > 20-30mmHg (bzw. ein systolischer RR < 90mmHg) und der diastolische RR > 10-15mmHg ab. Bei der sympathikotonen Form manifestiert sich ein Herzfrequenzanstieg bei der asympathikotonen – bleibt dieser aus. Von einem orthostatischen Syndrom wird bei gleichzeitigem Auftreten einer orthostatischen Hypotension und klinischen Symptomen einer Prä-(Synkope) gesprochen.
→ III: 24h-Blutdruckmessung,
→ IV: Labor: Mit Bestimmung des Blutzuckerspiegels, der Elektrolyte, TSH, T3,T4 sowie des Serumnoradrenalins.
→ Differenzialdiagnose: Von der orthostatischen Hypotonie sind folgende Erkrankungen abzugrenzen:
→ I: Internistische Erkrankungen: Wie metabolische Entgleisungen z.B. Ketoazidose, hyperosmolares Koma, Elektrolytentgleisungen, Hypoglykämie, Hyperventilation etc.
→ II: Neurologische Erkrankungen: Vor allem spezifische Migräneformen wie die Basilarismigräne, Schwindelattacken anderer Genese, Epilepsie, transitorische-ischämische Attacke (TIA), Drop attacks (= Sturzanfall mit plötzlichem Verlust des Muskeltonus infolge einer vertebrobasilären Insuffizienz ohne Bewusstseinsverlust), etc.
→ III: Psychiatrischen Störungen: Wie Somatisierungsstörungen, Katalepsie mit plötzlichem Verlust des Muskeltonus aufgrund von psychischen Extremsituationen.
→ Therapie:
→ I: Allgemeinmaßnahmen:
→ 1) Wenn möglich Absetzten der Medikamente (z.B. Antidepressiva, Neuroleptika, Diuretika, Antihypertensiva etc.), die eine orthostatische Hypotonie induzieren. Des Weiteren vermehrte Kochsalz-Zufuhr (3,5mg Na/d = 150mmol) sowie ausreichend orale Flüssigkeitszufuhr 2-3l.
→ 2) Sport: Radfahren, Schwimmen zum Training der Gefäßregulation, aber auch Bürstmassagen und Kneipp-Anwendungen.
→ 3) Postprandiale Hypotonie: Einnahme mehrerer kleiner Mahlzeiten, Vermeiden von Alkohol, Kaffee nach den Mahlzeiten.
→ 4) Weitere Maßnahmen: Sind u.a. langsames Aufstehen, Schlafen mit erhöhtem Oberkörper (10-30°), Tragen von Kompressionsstrumpfhosen, Vermeiden stressauslösender Situationen, etc.
→ II: Medikamentöse Therapie: Sie ist bei Versagen der konservativen Behandlung induziert und umfassen insbesondere nachfolgende vasokonstriktive Substanzen (Sympathomimetika; beide Substanzen werden bei der asympathikotonen orthostatischen Hypotonie angewandt) wie:
→ 1) Midodrin: Nebenwirkungen sind u.a. innere Unruhe, Tremor, Herzrhythmusstörungen, Angina pectoris bei KHK, Miktionsstörungen bei Prostatahyperplasie.
→ 2) Etilefrin: Typische unerwünschten Wirkungen sind innere Unruhe, Tremor, Schlafstörungen, Schwindel, gastrointestinale Beschwerden, Tachykardie, Angina pectoris, ventrikuläre Tachykardien, etc.
→ 3) Gegebenenfalls kann auch Fludrocortison (= Mineralkortikoid) zur Na+ und Wasserretention appliziert werden. Nebenwirkungen sind u.a. Hypokaliämie, Gewichtszunahme und Ödembildung.
→ Prognose:
→ I: Sympathikotone orthostatische Hypotonien weisen eine gute Prognose auf.
→ II: Währenddessen stellt die asympathikotone Form eine ernste Prognose dar.